子宫内膜癌是原发于子宫内膜上皮的恶性肿瘤,又称为子宫体癌,是女性生殖系统常见的恶性肿瘤之一。好发于绝经期妇女,最常见的症状是子宫出血。子宫内膜癌患者可同时或不同时发生乳腺癌、卵巢癌和结肠癌。
子宫内膜癌分为局限型和弥漫型两种,弥漫型居多。前者病灶局限,多位于子宫底部或子宫角附近,呈息肉状或菜花状突入宫腔内,后者肿瘤可累及大部分或全部子宫内膜。肿瘤表面呈息肉状,质脆,易出血。组织学类型以腺癌为多。
子宫内膜癌的扩散方式有①直接蔓延:穿透肌层侵犯邻近器官,或经输卵管蔓延到腹腔或卵巢。②淋巴转移:经子宫血管播散至髂内、髂外及髂总淋巴结,或经卵巢血管播散至腹主动脉旁淋巴结。③血行转移少见,多见于阴道、肺、肝、骨。
子宫内膜癌的预后不仅与组织学类型和分级有关,也与肿瘤期别有明显相关性(表5-4-4,5-4-5)。
【影像学表现】
1.CT 平扫CT肿瘤与正常子宫肌呈等密度对诊断帮助不大,须做增强扫描。表现如下:
表5-4-4 子宫内膜癌的TNM分类

表5-4-5 子宫内膜癌的临床分期

(1)宫腔扩大,其内可见结节状或菜花状软组织肿物,其密度低于强化的正常子宫肌层。肿物可以充满宫腔,也可被低密度的子宫腔积液包绕(图5-4-42)。
(2)当肿瘤侵犯肌层时,强化的子宫肌层内可见局限性或弥漫性低密度,肌层变薄(图5-4-43)。
(3)当肿瘤累及子宫颈、阴道发生阻塞导致宫腔积液时,可见子宫腔扩大,宫腔内由于积液性质不同(积血或积脓)和混有坏死物的碎屑密度常不均匀,子宫壁变薄(图5-4-44)。
(4)肿瘤侵及附件表现为与子宫相连的软组织肿块,肿块的形态多不规则,密度均匀或不均(图5-4-45)。
(5)发生淋巴结转移时,在盆腔或腹膜后可见增大的淋巴结。肿瘤浸润盆壁时,肿瘤与肌肉间脂肪间隙变窄甚至消失,或肿瘤与盆壁肌肉融合。

图5-4-42 子宫内膜癌的CT图像
59岁。A.平扫;B.增强扫描。平扫见子宫体积增大不明显,子宫腔开大;增强扫描宫腔内见不规则结节状轻度不均匀强化的肿块
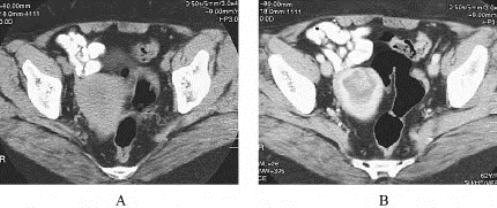
图5-4-43 子宫内膜癌的CT图像
48岁。A.平扫;B.增强扫描。平扫见子宫大小、形态未见明显异常。增强扫描见宫腔内不均匀强化的肿块,子宫前壁明显变薄,其内有低密度区
(6)出现腹水说明有腹腔内播散,腹膜、肠系膜或大网膜可出现软组织肿块,肠管也可被包裹其中。

图5-4-44 子宫内膜癌宫腔积液的CT图像
59岁,子宫内膜癌。CT增强:子宫体积增大,宫腔扩大,宫腔内见低密度区及形态不规则的不均匀轻度强化区,子宫后壁肌层变薄,与宫腔内不均匀强化区界限不清,提示子宫体癌肌层浸润及宫腔积液

图5-4-45 子宫内膜癌输卵管浸润的CT图像
60岁,子宫内膜癌。CT增强:子宫底、体部增大,宫腔内见密度低于子宫肌层的肿瘤,右侧输卵管受侵增粗
(7)子宫内膜癌治疗后复发的表现:①增强扫描盆腔内出现形态不整、边缘不清的中度强化的肿物,肿物密度一般不均匀。②出现腹水或腹膜结节,大网膜呈饼状。③盆腔或腹膜后见增大的淋巴结(图5-4-46)。④单纯放疗者,复发肿瘤阻塞子宫颈内口可引起宫腔积液,此时子宫增大,宫腔内低密度区扩大。⑤发生肝脏或其他脏器的转移。
2.MRI MRI对正确判断肿瘤侵犯的程度和分期有意义。矢状位和轴位的T2 WI图像有利于观察肿瘤。MR增强扫描,尤其是动态增强更有助于肿瘤的诊断。子宫内膜癌临床分期与相应的MRI表现,见表5-4-6。
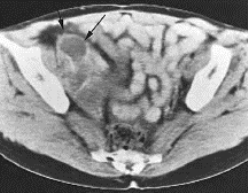
图5-4-46 子宫内膜癌淋巴结转移的CT图像
61岁,子宫内膜癌术后2年。CT增强:右侧盆腔可见发生坏死的肿大淋巴结
表5-4-6 子宫内膜癌临床分期与相应的MRI表现


图5-4-47 子宫内膜癌MR图像
53岁,子宫内膜癌。矢状T2WI可见子宫内膜明显增厚,信号不均匀,呈高低混杂信号
子宫内膜癌的MR影像表现:T2WI有利于显示子宫内膜癌。子宫内膜癌最常见的表现为子宫内膜的增厚,宫腔增宽,扩大,信号不定,可以表现为与内膜同样的高信号,也可以与肌层同等信号,或高低信号混杂存在(图5-4-47)。应当指出:当子宫内膜的厚度超过正常值的上限(生育期妇女正常子宫内膜的厚度不超过10mm,绝经期不超过3mm)时常提示有子宫内膜的异常,须进一步检查以除外子宫内膜癌。但是,子宫内膜增殖症、子宫内膜肥厚有时也常出现信号的异常,而且当子宫内膜癌合并宫腔积液体或积血时,T2WI的信号与子宫体癌相似,对判定子宫内膜癌的位置及范围有困难,此时须结合MR增强扫描进行诊断,在MRI增强扫描时,肿瘤的强化明显低于子宫肌层和内膜的强化,同时也能将肿瘤与潴留的液体区别开来(图5-4-48)。

图5-4-48 子宫内膜癌MR图像
39岁,子宫内膜癌。A.矢状T2WI;B.增强扫描。T2WI可见靠近子宫体前壁的宫腔内有信号低于内膜的占位病变,结合带完整,病变与子宫肌界限清楚;增强扫描子宫肌层,内膜信号升高,与低信号的病变形成鲜明对比,有益于明确病变范围
子宫内膜癌的分期:T2WI表现为低信号的结合带的完整性是评估肌层侵犯的重要标志。结合带完整可以排除有肌层的侵犯。
Ⅰ期:子宫内膜癌局限于子宫体内。Ⅰa期,肿瘤局限于子宫内膜,结合带完整(图5-4-49)。当结合带中断或肿瘤越过结合带在肌层内出现异常信号时表明肿瘤已侵犯到肌层,属于Ⅰb期、Ⅰc期(图5-4-50)。绝经后妇女子宫萎缩,结合带常显示不清,影响肿瘤的观察和分期。须采用动态增强扫描观察子宫内膜与子宫肌层之间的界限,推断是否有肌层浸润。正常情况下,动态增强后子宫内膜和肌层之间可见一线状的强化带(SEE),其完整性也可以作为判断是否有肌层侵犯的另一个重要观察指标(图5-4-51)。此外,在动态增强中肿瘤的强化明显低于正常子宫肌层,使肿瘤与残存肌层的分界清晰,更有利于肌层浸润程度的评价。

图5-4-49 Ⅰa期子宫内膜癌的MR图像
59岁,子宫内膜癌。T2WI见增厚的子宫内膜以高信号为主,其中混杂低信号,结合带的低信号环完整

图5-4-50 Ⅰb期子宫内膜癌的MR图像
69岁,子宫内膜癌。T2WI见子宫内膜明显增厚,信号不均,结合带消失,内膜与肌层的界限不规整,部分肌层变薄,表明有子宫肌层的浸润
Ⅱ期:子宫颈受侵是诊断的依据。当肿瘤侵犯子宫颈引起狭窄或闭塞时,常伴宫腔积液或积血。子宫颈间质未受浸润为Ⅱa期,出现浸润则为Ⅱb期。在矢状位的T2WI上能明确地分辨子宫体部与颈部,有利于观察子宫颈的浸润。MRI表现为子宫颈形态的改变和信号的异常。可见与子宫体内膜连续的病变使子宫内口、子宫颈管扩大、变形(图5-4-52);正常子宫颈间质T2WI低信号的轮廓不完整,其内出现异常信号。宫腔积液表现为T1WI低信号,T2WI高信号;宫腔积血信号受积血时期和脉冲序列的影响有很大差别。

图5-4-51 子宫内膜癌增强(SEE线)的MR图像
59岁,子宫内膜癌。动态增强早期可见子宫腔内肿瘤呈低信号,内膜和肌层之间线状的强化带完整,说明没有肌层的浸润

图5-4-52 Ⅱa期子宫内膜癌的MR图像
41岁,子宫内膜癌。矢状T2 WI见子宫内膜轻度增厚,信号不均匀,子宫内口开大,颈管增厚,上皮子宫内膜相连信号与之相似
Ⅲ期:病变侵犯子宫浆膜、附件,腹腔内发现肿瘤细胞为Ⅲa期,出现阴道浸润则为Ⅲb期。MRI表现为子宫不均匀增大,T2 WI上子宫的正常信号消失,呈不均匀的混杂信号。浆膜面毛糙、边缘不整,子宫周围的脂肪带模糊或消失(图5-4-53)。
Ⅳ期:肿瘤超越小骨盆,侵犯膀胱和直肠。MRI表现为肿瘤与膀胱、直肠粘连,两者间脂肪界限消失或融合成团块,膀胱、直肠壁增厚,T2 WI上膀胱肌层的低信号不完整或出现局限性缺损。
【鉴别诊断】
1.子宫内膜增殖症 子宫内膜增殖症与子宫体癌都可以表现为高信号的内膜肥厚,或高低信号混杂的病变,鉴别两者有时很困难,需要做诊断性刮宫或动态增强MR扫描加以鉴别。
2.子宫颈腺癌体部浸润 子宫内膜癌宫颈浸润须与子宫颈腺癌的体部浸润鉴别。子宫颈腺癌的体部浸润,病变主要是从子宫颈间质向子宫体部肌层进展,内膜几乎没有改变;而子宫内膜癌的颈管浸润,病变主要导致内膜和子宫颈上皮的肥厚,肌层浸润则很少波及与其相连的子宫颈间质。

图5-4-53 Ⅲ期子宫内膜癌的MR图像
54岁,子宫内膜癌。轴位T2WI:宫腔明显扩大,宫腔内充满中等混杂信号的肿瘤极低信号的血液。子宫体右壁结合带消失,与肿瘤信号一致,且浆膜面轮廓不整
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。
















