![]()
2.氧解离曲线 O 2与血红蛋白的结合和解离的程度是通过PO2和血红蛋白对O2的亲和力来决定的。若以血氧饱和度为纵坐标,PO2为横坐标作图,得到的S形曲线被称为血红蛋白-氧解离曲线简称氧解离曲线(oxygen dissociation curve),见图8-1。
氧解离曲线呈S形具有重要的生理意义。从图8-1可看出,曲线上段较平坦,表明PO 2的变化对血红蛋白氧饱和度影响不大,如PO 2由100mm Hg降至80mm Hg时,SO2仅下降2%(从95%降至93%);当降至60mm Hg时,SO 2仍可达90%以上。因此,在高原、高空或轻度呼吸系统疾病时,只要PO2不低于60mm Hg,血红蛋白氧饱和度都能维持在90%以上,一般不会发生明显的低氧血症。曲线中段较为陡峭,反映PO 2稍有下降,氧合血红蛋白就会迅速解离并释放较多的O2。如PO2由40mm Hg降至20mm Hg时,血红蛋白氧饱和度可由60%降至30%,这一变动范围恰相当于组织内部PO2的变动范围。当组织活动增强时,耗氧量明显增加,可引起组织中PO2下降,即可引起氧合血红蛋白的解离明显增加,以保证供给组织充足的氧。
(一)氧的运输
正常情况下,血液中98.5%的氧与血红蛋白(hemoglobin,Hb)以化学结合的形式形成氧合血红蛋白(Hb O 2)被运输,直接溶解于血浆中的O2仅占1.5%,与血PO 2大小有关。尽管物理溶解的O2很少,在肺泡和组织进行O2交换时,需首先溶解于血液中,再与血红蛋白结合或释放,血PO2的改变将直接影响O2与血红蛋白的结合。
1.血红蛋白与O2可逆性结合 血红蛋白是血液中气体运输的主要工具,它将O 2由肺部运送到组织,又将CO2从组织运回至肺部。血红蛋白是由珠蛋白和血红素辅基组成的结合蛋白质,珠蛋白由两个α亚基和两个β亚基所组成,每条亚基分别结合一个含Fe2+的血红素分子,而一个Fe2+能结合一分子O2,故每个血红蛋白分子能结合4分子O2。O2与血红蛋白的结合无需酶催化,快速可逆。从理论上讲,1g血红蛋白能结合O 2的理论值是1.39ml,但正常情况下血液中仍有少量的血红蛋白不能氧合。如高铁血红蛋白或血红蛋白与CO结合等均可使血红蛋白失去与O2结合的能力,故实际值仅为1.34ml,在临床工作中常用1.34ml来表示血液中的总氧浓度(ct O2)。
血液O2主要以氧合血红蛋白的形式运输,氧结合量是全部血红蛋白可结合的O2量;氧含量是实际与血红蛋白结合的O2量。血液中氧合血红蛋白与血红蛋白总量之比称血氧饱和度(oxygen saturation,Sat O2或SO2)。
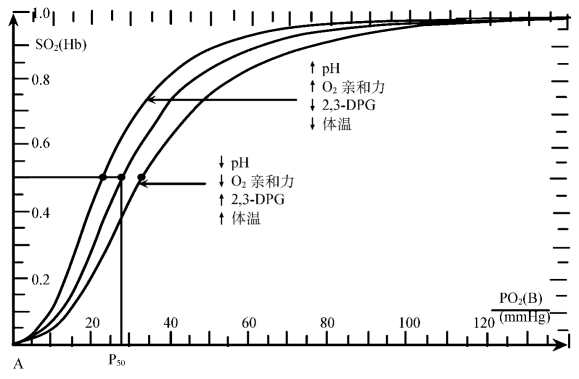
图8-1 血红蛋白-氧解离曲线
3.影响氧解离曲线的主要因素 血红蛋白与O2的结合与解离受多种因素的影响,使血红蛋白对O2的亲和力发生变化,氧解离曲线位置偏移。通常用P50表示血红蛋白对O 2的亲和力。P50是指使血红蛋白氧饱和度达50%时的PO 2,正常为3.52k Pa(26.5mm Hg),成年人参考区间为3.33~3.87k Pa(25~29mm Hg)。P50增大,氧解离曲线右移,表明血红蛋白对O 2的亲和力降低,需更高的PO2才能达到50%的血红蛋白氧饱和度;P50降低,氧解离曲线左移,表示血红蛋白对O2的亲和力增加,达50%的血红蛋白氧饱和度所需的PO 2降低。
影响血红蛋白与O 2亲和力或P50的因素有血液p H、PCO2、温度、2,3-DPG及少数异常血红蛋白。
(1)H+与PCO 2:血p H降低或PCO2升高,血红蛋白对O2的亲和力降低,P50增大,氧解离曲线右移;p H升高或PCO2降低,血红蛋白对O 2的亲和力增加,P50降低,曲线左移。p H对血红蛋白氧亲和力的这种影响称为波尔效应(Bohr effect)。波尔效应的机制,与p H改变时血红蛋白构型变化有关。酸度增加时,H+与血红蛋白多肽链某些氨基酸残基的基团结合,促进盐键形成,使血红蛋白分子构型变为紧密型(T型),从而降低对O2的亲和力,曲线右移;酸度降低,促使盐键断裂放出H+,血红蛋白变为疏松型(R型),对O2的亲和力增加,曲线左移。PCO2的影响,一方面通过改变PCO2,p H也改变,另一方面通过CO2与血红蛋白的结合直接影响血红蛋白与O2的亲和力,不过后一效应极小。
(2)2,3-二磷酸甘油酸:红细胞中含有很多有机磷酸化物,特别是2,3-二磷酸甘油酸(2,3-diphospoglycericacid,2,3-DPG),它是红细胞糖酵解的中间产物,在血液中的含量明显高于糖酵解的其他中间产物。2,3-DPG在调节血红蛋白和O2的亲和力方面起重要作用,其浓度升高,血红蛋白对O 2的亲和力降低,氧解离曲线右移;反之,血红蛋白对O2的亲和力增加,氧解离曲线左移。可能是2,3-DPG与血红蛋白β链形成盐键,促使血红蛋白变成T型的缘故。此外,2,3-DPG可提高H+浓度,由波尔效应影响血红蛋白对O2的亲和力。
(3)温度:温度升高,氧解离曲线右移,促使O2释放;温度降低,曲线左移,不利于O2的释放。低温麻醉手术时应考虑到这一点。温度对氧解离曲线的影响,可能与温度影响H+活度有关。温度升高H+活度增加,降低了血红蛋白对O 2的亲和力。组织代谢活跃使局部组织温度升高,CO2和酸性代谢产物增加,有利于氧合血红蛋白解离,组织获得更多的O2以适应代谢的需要。
(4)血红蛋白自身性质:血红蛋白(正常成年人基因产物)能结合O2,而正铁血红蛋白、碳氧血红蛋白、硫化血红蛋白、氰化高铁血红蛋白都是血红蛋白的形式,但它们没有能力与O 2结合,被列为病态血红蛋白。胎儿血红蛋白与O 2的亲和力大,有助于胎儿血液流经胎盘时从母体摄取更多的O 2;CO与血红蛋白的亲和力是O 2的250倍,CO与血红蛋白结合后阻断或占据血红蛋白与O2结合位点,氧合血红蛋白下降。另外,这一反应还具有放大效应,即当CO与血红蛋白分子中某个血红素结合后,将增加其余3个血红素对O2的亲和力,使氧离曲线左移,妨碍O2的解离。所以CO中毒既妨碍血红蛋白与O 2的结合,又妨碍O2的解离,危害极大。
总之,血红蛋白的运氧量受多种因素影响,包括PO2、血红蛋白自身的性质和含量、p H、PCO2、温度、2,3-DPG和CO等,p H降低,PCO2升高,温度升高,2,3-DPG增高,氧解离曲线右移;p H升高,PCO2、温度和2,3-DPG降低及CO中毒,氧解离曲线左移。
(二)二氧化碳的运输
血液中CO2以溶解和化学结合两种形式运输。化学结合的CO2主要是碳酸氢盐和氨基甲酸血红蛋白,约占总运输量的95%,其中碳酸氢盐形式占88%,氨基甲酸血红蛋白形式占7%。物理溶解的CO2约占总运输量的5%。
1.CO 2从组织进入血液后的变化过程 CO2从组织进入血液溶解后,其中少量与水形成H 2 CO3(血浆中无碳酸酐酶),大部分CO 2向红细胞内扩散。进入红细胞中的CO 2有两种代谢方式:①在碳酸酐酶作用下,与H 2 O反应生成H 2 CO3,H 2 CO3又解离成HCO-3和H+,反应极为迅速、可逆。HCO-3通过红细胞膜扩散进入血浆,是血液运输CO 2的最主要形式。②另有少量的CO 2与血红蛋白结合生成氨基甲酸血红蛋白(carbaminohemoglobin)。
2.CO2由肺呼出的变化过程 在肺部,反应向相反的方向进行。因为肺泡气PCO 2比静脉血低,血浆中溶解的CO2首先扩散入肺泡,红细胞内的HCO-3和H+生成H 2 CO 3,碳酸酐酶又催化H 2 CO3分解成CO2和H 2 O,CO2从红细胞扩散入血浆,而血浆中的HCO-3进入红细胞以补充消耗的HCO-3,Cl-则移出红细胞。这样以HCO-3形式运输的CO2,在肺部又转变成CO2释出。
3.氨基甲酸血红蛋白(carbaminohemoglobin) 氧合血红蛋白与CO2结合形成氨基甲酸血红蛋白的能力比去氧血红蛋白的小。在组织内,氧合血红蛋白解离释出O2,部分氧合血红蛋白变成去氧血红蛋白后与CO2结合生成氨基甲酸血红蛋白,大大消耗了组织中CO2。在肺部氧合血红蛋白生成增多,促使氨基甲酸血红蛋白解离释放CO2和H+。
4.O2与血红蛋白对CO2运输的影响 O2与血红蛋白结合将促使CO2释放,这一效应称为何尔登效应(Haldane effect)。在相同PCO2下,动脉血(主要是氧合血红蛋白)携带的CO 2比静脉血(主要是去氧血红蛋白)少。这主要是因为氧合血红蛋白酸性较强,而去氧血红蛋白酸性较弱的缘故。因此,去氧血红蛋白易和CO2结合生成氨基甲酸血红蛋白,也易与H+结合,使H 2 CO3解离过程中产生的H+被及时移去,促进了血液CO2的运输量。于是,在组织中,由于氧合血红蛋白释出O2而成去氧血红蛋白,经何尔登效应促使血液摄取并结合CO 2;在肺部则因血红蛋白与O2结合,促使CO2释放。可见O2和CO2的运输不是孤立进行的,而是相互影响的。CO2通过波尔效应影响O2的结合和释放,O2又通过何尔登效应影响CO 2的结合和释放,两者都与血红蛋白的理化特性有关。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















