(一)视力检查
在施行屈光手术前首先应做中央视力的检查。中央视力简称视力,代表眼睛分辨物体形状的锐敏度。它是测量眼睛对二维物体形状的分辨能力,即代表视网膜黄斑中心凹对最小物体的成像能力。视力检查包括远视力及近视力(也称为阅读视力)两部分。
(二)眼前节检查
1.眼位及眼球转动情况 以除外斜视等有关疾病。
2.眼睑 观察有无上睑下垂或闭合不全,睑裂大小,眼睑有无内、外翻,有无炎症及皮下结节,有无倒睫及睑缘有无炎症。
3.泪管 观察上、下泪点是否狭窄或闭塞,压迫泪囊,有无分泌物自泪小点溢出,必要时冲洗泪道,以排除慢性泪囊炎的可能。如眼有干燥感则行Schirmer试验或检查泪膜破裂时间,以除外眼干燥症。
4.裂隙灯显微镜检查 裂隙灯下除检查球结膜是否充血、水肿,睑结膜有无乳头、滤泡、结石,巩膜是否黄染、充血、水肿或有葡萄肿外,重点检查以下内容:①角膜。角膜大小、形状、弧度(扁平或圆锥形),有无浑浊及新生血管,有无上皮剥脱、溃疡。②前房。前房深浅。前房浅者,提示有闭角型青光眼的可能。前房深伴有虹膜震颤为晶体脱位或无晶体眼。观察房水清浊,有无渗出物。③虹膜。观察其色泽、纹理。有无虹膜萎缩,结节及有无新生血管,瞳孔缘有无后粘连,周边部有无前粘连。④瞳孔。正常瞳孔位于虹膜中央略偏鼻下方,直径2~4mm双侧等大同圆,边缘整齐。检查瞳孔时应注意瞳孔的大小,形状位置及光反射(直接及间接)。⑤晶体。要注意有无瞳孔残膜,晶体有无浑浊。前玻璃体有无浑浊及色素沉着等。
(三)眼后节检查
需行准分子激光屈光性角膜手术的患者大部分为近视眼,特别是高度近视眼常有不同程度的眼底退行性变化或病理性眼底改变。由于高度近视,特别是轴性近视眼球后部过度发育伸展,视网膜脉络膜不能适应这种伸展而发生一系列病变;如视盘倾斜,视盘周围萎缩弧或斑,后巩膜葡萄肿。后极部特别是黄斑部发生圆形脉络膜视网膜萎缩灶,孤立或融合在一起,呈漆裂样条纹;黄斑区还可发生脉络膜新生血管和出血,最终遗留色素性瘢痕(Fuchs斑)。此外,周边网膜常发生格状网膜变性或裂孔。由于LASIK手术过程中需短暂的高眼压,因此在准分子激光屈光性角膜手术前必须对周边网膜变性及视网膜周边裂孔(干孔)进行激光光凝包绕,以减少术后发生视网膜脱离的可能性。如已发现有视网膜脱离,则必须先行网膜复位手术,3~6个月以后在网膜复位良好,最佳矫正视力在0.5以上时,才能考虑进行准分子激光角膜屈光性手术;如发现有黄斑区新生血管膜或网膜出血时,则不考虑进行准分子激光手术。常见的检查方法有以下几种。
1.直接检眼镜检查 通过直接检眼镜,检查者眼内的视网膜形成实性正像,该像被放大15倍,观察的范围为10°。由于放大倍数大,可利用其观察视盘及黄斑部的细微变化,如视盘边缘是否有萎缩弧,黄斑区是否有萎缩、出血、新生血管膜、黄斑中心的光反射等情况。但因为直接检眼镜照明弱、检查范围小、无立体感等缺点,再加上高度近视眼伴有玻璃体浑浊,所以很难获得周边部情况的有用信息。
2.间接检眼镜检查 通过间接检眼镜检查,检查者得到的是一个倒立的实像。放大约4倍,观察范围30°。用它来检查眼底有很大的优点,一是照明强,屈光间质浑浊对它的影响很小;二是观察范围广,可以从整体上了解眼底的情况,特别有利于检查近视眼患者周边视网膜的情况,如发现周边网膜的变性区和裂孔,后巩膜葡萄肿等等。
3.三面镜检查 临床上常用的Goldman三面镜在裂隙灯显微镜下可以检查后极部和周边部网膜,它集中了直、间接检眼镜的优点,具有检查范围广、有立体感及放大倍数大等优点。它也可以用于在对间接检眼镜下所看到的视网膜变性区,做进一步的详细检查。
(四)眼压的测定
眼压(Intraocular Pressure,IOP)为房水,晶体和玻璃体等眼球内容物作用于眼球壁的超过大气压的压力。正常稳定的眼压取决于眼球内容物的容积,房水生成率和房水流出率三者之间的动态平衡。正常情况下,眼球内容物的容积相对稳定,房水的生成和流出是影响眼压的主要因素,其中又以后者的异常更具有临床意义。
测量眼压的方法很多,有指测法及眼压记测量法,后者又分为压陷眼压计(indentation tonometer)测量法,压平眼压计(applanation tonometer)测量法以及非接触式压平眼压计(Non-contact Tonometer,NCT)测量法。眼球壁的硬度对眼压值测量有一定的影响。常需用双砝码测量来求得正确数值。眼球壁硬度与实际眼压的关系为:若大砝码测得的眼压值高于小砝码者,表明眼球壁硬度变大,实际眼压值低;反之,若大砝码测得的眼压值低于小砝码者,表明眼球壁硬度小,实际眼压值高。高度近视眼球壁硬度降低,测得的眼压低于实际眼压,常掩盖了早期青光眼的诊断而延误治疗。若用压平式眼压计或非接触压平眼压计则可以排除眼球壁硬度的影响,而且屈光性角膜手术后眼压计头不能直接接触角膜,所以准分子激光屈光性角膜手术前后常采用非接触压平眼压计测量眼压,测得结果与Goldman基本相同(表5-1)。
表5-1 眼压的正常值与病理值

眼压的测量值取决于正常的角膜结构和曲率。角膜屈光手术后,角膜的正常结构发生不同程度的改变。PRK术后前弹力膜被切除,角膜厚度变薄,引起角膜表面形态学和角膜强度改变,表现为眼压测定值明显降低。LASIK术后虽然保留了前弹力膜,但术后眼压也低于术前,表明角膜形态改变和角膜变薄可影响眼压值的正确性。研究表明,使用Goldman压平眼压计测量,术后较术前眼压下降2~4mmHg,使用非接触式压平眼压计测量,术后较术前眼压下降6~7mmHg。眼压的降低与角膜变平、变薄的程度有关。也就是说术后眼压的降低与近视度数成正比,研究还表明,LASIK术后角膜变平和厚度变薄,一般都大于PRK,其NCT眼压值下降幅度亦大于PRK。临床上,虽然术后眼压并未降低,但眼压计测得数值却降低,这意味着有可能漏诊手术后的激素性高眼压。
真实眼压的校正公式
LASIK术后真实眼压(mmHg柱)=术后NCT值(mmHg柱)+(1.57×切削等值球镜度)-5.43
PRK术后眼压下降的计算公式
眼压下降值=1.6-(0.4×平均切削球镜度)
(五)角膜厚度的测量
准分子激光屈光性角膜手术是通过对角膜进行切削而改变其屈光力的,术后角膜厚度较术前相应变薄,因此,一定量的角膜厚度对于手术的选择及切削量大小的估计等均有决定性的意义。
1.了解手术的最大切削量,预测手术效果。众所周知,近视度数越大,切削的角膜组织越多,残留基质越薄。实践证明正常的角膜厚度为500~530μm,点药(如散瞳剂等眼液)后,角膜水化,此时可达到550μm,所以应以未水化时的角膜厚度为准。经过LASIK术后残留基质的厚度要>270μm这个安全厚度,否则术后会产生很严重的并发症,如圆锥角膜及角膜溶解等。
2.了解有无影响手术的其他角膜病,如圆锥角膜等。一般来说,对于近视的矫正,主要是通过中央角膜厚度的切削而进行的,因此角膜中心和旁中心厚度的测量更为重要;而对于远视的矫正,主要是通过周边角膜厚度的切削而进行的,因此要加测角膜周边的厚度。角膜厚度的测量能更精确的预测手术结果。
(六)眼轴的测量
临床上用的眼轴测量方法为A型超声波。准分子激光屈光性角膜手术前后眼轴的测量有如下意义。
1.判断屈光不正性质及程度。
2.用于屈光状态及屈光力的计算。
3.用于区分是发展性近视还是术后屈光回退现象。
(七)泪液分泌试验(Schirmer试验)及泪道冲洗
泪液对眼球起润滑和保护作用。泪液来源于基础分泌和反射分泌。泪液分泌减少可引起角膜炎,如干性角膜结膜炎、丝状角膜炎。泪液分泌减少也可为全身疾病的一部分,如Sjogren综合征、干眼症等。因此,在激光角膜手术前应对可疑者行泪液分泌试验,以除外干眼症。Schirmer试验正常值为10mm(折端不算)。
疑为慢性泪囊炎患者,必须行泪道冲洗,以明确诊断。
干眼症及慢性泪囊炎经治疗痊愈后才能行准分子激光角膜手术。
(八)屈光状态的检查
屈光状态的检查是屈光手术前最重要的检查,是决定手术量的重要依据,关系到术后视功能恢复的问题。屈光检查是指使用不同的方法检测双眼屈光不正的性质及程度。这种检查方法主要分2大类,主觉检查法和他觉检查法。
1.主觉检查法 这种方法完全是以受检者在自然调节状态下,自己选择最适宜的镜片,根据所用矫正透镜的性质与屈光度值(D)来测知受检眼之屈光状态及其矫正视力的。是以受检者主觉的判断能力为依据,因此在使用上有一定的局限性。又依检查工具不同分为以下几类。
(1)小孔(pin hole)镜检查法(图5-2):此检查法是利用小孔周边遮挡的方法,阻止周围光线的干扰,将瞳孔人为地缩小,消除眼屈光系统中周边部分的光学作用,克服部分散光的原理,如系屈光不正者,其中心视力会有所提高;如系屈光介质病变、眼底病变等,则视力不提高。这样就可以将屈光异常与屈光介质病变、眼底病变进行初步鉴别。
(2)裂隙片(stenopaic slit)法(图5-3):此方法是利用裂隙可以遮挡裂隙方向以外的光线,对散光眼来说不同子午线方向上的屈光力不同,所以当裂隙处在散光力量最小的子午线方向时,视力增进。用此法可以确定散光的轴向。

图5-2 小孔镜检查法

图5-3 裂隙片法
(3)主觉插片(manifest refraction)法:又称显然验光法。为最常用的主觉屈光检查法。将镜片放于受检眼前进行调试,人为地使其远点移向无限远,可获得最佳视力。如所选择的球、柱镜片已将视力矫正至1.0或1.2时,仍需按下述六步法加以证实:①+0.25D球。②-0.25D球。③+0.25D柱轴相同。④+0.25D柱轴相垂直。⑤-0.25D柱轴相同。⑥-0.25D柱轴相垂直。顺序加于镜片前面以增减原镜片的屈光度,直至患者不再接受任何镜片为止。此方法易受调节作用的影响,故适合于40岁以上调节力已减弱患者。
(4)雾视(fogging)法:即云雾试验。该方法目的是使睫状肌逐渐松弛,失去调节能力。适用于远视或远视散光患者,也可用于假性近视的诊断。对因各种原因不能使用睫状肌麻痹剂或对麻痹剂过敏者是最佳选择。但不适于估计有近视或近视散光的患者。
(5)散光表法(图5-4):散光表检查法可以较快确定有无散光及散光的轴向。如近视散光,其散光子午线位于所见散光表上线条最清楚的方向上,而矫正近视散光要将负柱镜轴或称散光轴放在线条模糊的方向。由于调节作用的影响,远视散光眼看散光表时线条的浓淡、清晰度是可以变化的。为获得正确矫正结果,需结合雾视法放松调节,即将远视散光变成近视散光,然后再用上述近视散光的矫正方法进行矫正。
(6)交叉柱镜(crossed cylinder)验光法(图5-5):在进行插片验光初步试镜或检影验光以后,用交叉柱镜法可校正及调整原柱镜轴向和度数。此方法操作简单、方便、灵敏,是正确校正散光轴向及调整球柱镜度数的重要方法。
图5-4 散光表检查图

图5-5 交叉柱镜验光图
交叉柱镜是将两个屈光度相等,符号相反的柱镜片磨制在一个透镜的正反面上,且两轴向互相垂直。常用为0.25DC和0.50DC。例如:+0.25DC×90°=-0.25DC× 180°(或转换为球柱透镜:+0.25DS=-0.50DC×180°)。轴向在镜片上以正负号(“+”,“-”)标出。在两符号中间,是交叉柱镜正负屈光力相抵消之处,其屈光力等于零。交叉圆柱镜的持柄即位于此。这样的位置便于翻转操作,因为检查者在捻转持柄而翻转镜面时,恰使镜片的正负轴向做了90°改变,即正负轴向对换。
①校正散光轴向:当初步矫正散光后,可用交叉圆柱镜进一步测定轴向是否准确。方法是:将交叉柱镜片的持柄置于所矫柱镜片轴位上,翻转试之;如果前后视力无变化,说明柱镜片轴位正确;如果某一面较清楚,就将试镜架上的轴向向交叉柱镜相同符号的方向移动5°左右,再将持柄与新轴吻合,并用同样方法作轴向调节;反复试之,直到两面清晰度(或模糊度)相同为止。此时试镜架上柱镜片的轴向即是该眼所需矫正镜片的轴向。
②校正散光度数:将交叉柱镜的一个轴与试镜架上柱镜片的轴相垂直,然后翻转试之。比较两面情况,指出哪一面视力较好,较清晰。当交叉柱镜的正轴与试镜架上的正柱镜轴重合时,视力增进,则表明原正柱镜的度数不足,应换一较强者;反之,如交叉柱镜的负柱与镜架上的正柱镜轴相重合时,视力增进,则表明正柱镜的度数过强,应换一较弱者。当交叉柱镜的正负轴与之重合时都不能使视力增进时,则表明所用散光镜片度数适宜。应切记,所变球镜等于交叉柱镜的量,柱镜则为交叉柱镜量的2倍。例如:试镜架上镜片为+2.00DS+0.50DC×90°,用0.25交叉柱镜校正。当正轴放在90°时,视力增进,此时应作如下修正:+2.00DS+0.50DC×90°联合-0.25DS+0.50DC ×90°等于+1.75DS+1.00DC×90°。
(7)两色试验法(色像差试验,Chromatic test):它是根据眼的生理性光学缺陷——色像差所设计的。不同波长的颜色光在通过眼的屈光系统后,并非全聚焦在视网膜上。对正视眼,如波长为570~590nm的黄光会聚在视网膜上,而波长较长的红光由于折射率小,故焦距较长,而聚焦在视网膜后。紫光波长较短,折射率较大,而聚焦在视网膜前。这就是说,如该眼对黄光是正视眼,则对红光就是远视眼,对紫光是近视眼。因此,可用红、蓝玻璃交替置于眼前比较有无差别。若用红玻璃看得较清楚,即为近视眼,应加凹透镜;若用蓝玻璃看得较清楚,为远视眼,应加凸透镜,直至两色的清晰度相等为止。
2.他觉检查法 由检查者根据检查的情况来测知屈光状态。还可用于主觉检查法不可能或不可信赖时,如儿童、聋哑、精神迟钝的成人等,主要分为以下几种方法。
(1)直接检眼镜检查法(ophthalmoscopic examination):这种方法可粗略估计屈光状态。它是检查者利用直接检眼镜看清眼底时的“+”或“-”来判断被检查眼是远视或近视。
(2)视网膜镜检查法(retinoscopy),也称检影法(skiascopy):此法是用视网膜镜来观察眼底反光的顺动和逆动,来客观测量眼屈光状态较为准确的一种方法,它是根据透镜的共轭焦点理论来确定被检眼的远点位置。临床上最常用的为静态检影法,即使被检眼的调节作用处于完全松弛状态下的屈光检影法。常用睫状肌麻痹剂(如阿托品及后马托品等)来抑制眼调节作用,同时使瞳孔扩大。检查时在暗室进行,检查者与被检查者相距1m相对而坐;检查者手持检影镜将光线投射到被检眼散大的瞳孔内,轻轻转动镜面,观察由视网膜反射到瞳孔区的光影运动情况。
①顺动(with motion)(图5-6):表现为瞳孔区光影运动的方向与检影镜运动的方向相一致,表明被检眼的远点位于检查眼平面的后方,需加凸透镜加强汇聚力量,以使远点恰位于检查眼平面上。此眼的屈光状态为远视、正视及-1.00D以内的近视(因为检查距离为1米,造成-1.00D的人为近视)。
②逆动(against motion)(图5-7):表现为瞳孔区光影运动的方向与检影镜运动的方向相反。表明被检眼的远点位于检查眼平面之前,需加凹透镜将光线散开使远点位于检查眼平面。此时的屈光状态为-1.00D以上的近视。

图5-6 顺动

图5-7 逆动
③中和点(neutral point):即瞳孔区光影不动的状态。表明被检查眼的远点恰位于检查眼平面上。
④散光:如在检影中相互垂直的两主经线上的中和点不同,则表明有散光,需分别找出两主经线上的中和点,其屈光度数之差即为散光的度数,用相应的柱镜片,将轴位置于低屈光度的经线上即可矫正散光。
根据检影结果将矫正镜片置于框架上,让被检查者判断并作调整以达到最佳矫正视力,当睫状肌麻痹剂作用消失后再作第二次复验(也称后试验)。
(3)自动验光仪(automated refractor):为目前最常用的方法,操作简单、快捷,可迅速测定眼屈光度。但其准确性会受被检者的合作程度、眼调节作用及仪器的精确度等因素影响,故误差较大,最后仍需要按照上面所说的六部法加以证实。
准分子激光屈光性角膜手术前屈光检查是提高手术质量的关键一步,务必认真对待。
(九)角膜地形图检查(corneal topographic map)
角膜是人体视觉器官——眼睛的最重要的屈光表面,它的屈光力占眼球总屈光力的3/4左右。因此,角膜表面性状的任何微小变化都将对视力造成直接的影响。20世纪以来,人们不断地探索,发明了许多技术如Placido盘、角膜曲率计、角膜镜、角膜照相系统等相继用于角膜形态和曲率的研究。这些技术的发明,使人们对角膜性状的认识有了质的飞跃。但是,直到计算机辅助角膜地形分析系统(corneal topography)的问世,才使人们系统地、精确地了解角膜性状成为可能。目前,角膜地形图检查已成为许多眼科手术术前及术后角膜性状分析的一个重要手段,尤其在角膜屈光手术中,更是一种不可缺少的辅助工具。因此,有必要了解有关角膜地形图检查的一些基本概念及知识。
1.角膜地形图的几个概念 为了更形象地了解角膜地形图的概念,首先看一下地形的概念,在地理学中地形就是指地表面高低起伏的状态,如高山、平原、海洋等。眼球形似地球,角膜地形图就是用规定的颜色、符号和注记来反映角膜表面的高低起伏状态,并进行测量、记录和分析,由此获得能够展示角膜表面形态特征的彩色形态图。为了更好的理解掌握角膜地形,首先要弄清楚以下一些概念:
(1)眼球形似地球,角膜与巩膜共同构成眼球外壁。
(2)角膜提供+40D~+45D的屈光力,占眼球总屈光力的70%。
附:眼球各屈光单元的屈光力(D)角膜前表面+48.83D角膜后表面-5.88D角膜总屈光力+43.00D晶体前表面+7.00D晶体后表面+11.66D晶体总屈光力+18.46D眼总屈光力+58.00D
(3)角膜中央5mm直径的区域近似球面形,其余部分较为平坦。
(4)角膜前表面为不对称非球面形(asymmetricall aspheric)。角膜的中央区陡峭(steep),逐渐向周边过渡而变得平坦(flat)。
(5)角膜曲率半径:眼球总屈光力的绝大部分由角膜提供(43.05D),而角膜的屈光力主要取决于角膜前表面曲率(48.83D),若试图改变眼球总屈光力,则要从改变角膜前表面曲率半径入手。角膜总屈光力,即有效屈光力(effective refracting power)可从如下的公式中求得,角膜总屈光力(有效屈光力)=1.3375-1000/角膜前表面曲率半径×1000。
小曲率半径,产生强屈光力;大曲率半径,产生弱屈光力;各子午线曲率半径不相同,产生散光。角膜中央陡峭(flat),则角膜曲率半径小;角膜周边平坦(steep),则角膜曲率半径大。
附:各屈光单元的曲率半径(mm)
高氏(Gulstrand)史氏(Tscherning)
角膜前表面7.7 7.98角膜后表面6.8 6.22晶体前表面10.00 10.22晶体后表面6.0 6.17
(6)角膜地形的区域划分(图5-8):目前通常把角膜划分为4个共心解剖区域(concentric anatomic zones)。
中央区(central zone):该区直径为4mm,称为光学区(optical zone),亦称为中央球形区(central spherical zone)、瞳孔区(pupillary zone)、顶点区(apical zone)及角膜顶盖(corneal cap)。
角膜光学区的中心定位对于屈光手术来说至关重要,目前多数人认为应当把瞳孔轴(pupillary axis)与角膜的交点看作为光学区的中心,也就是我们所能看到的入射光瞳(entrance pupil)的中心。所谓入射光瞳指的是在真实瞳孔前方形成的瞳孔的光学像。
旁中央区(paracentrall zone):该区较中央区平坦,为角膜中央区旁4.0~7.0mm直径处的环形区。
周边区(peripheral zone):该区为角膜7.0~11.0mm直径处的环形区,最为平坦,非球面性表现更为显著。
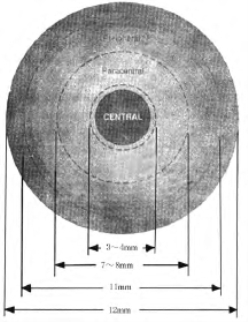
图5-8 角膜地形区域图
角膜缘区(limbal zone):宽约0.5mm的环形区,与巩膜相邻,它常被角膜缘血管弓所覆盖。
(7)角膜子午线(meridian)(图5-9):是通过角膜中心的直线,从3点位置开始为0,两线端达角膜缘。左右眼角膜均按逆时针方向划分0°~180°。
当轴线这一术语用来指示柱镜上无屈光力的那个方向时,被称为柱镜轴(cylindrical axis)又称散光轴(axis of astigmatism),是指柱镜上无屈光力的方向;而角膜散光子午线是用来指示角膜上屈光力的方向,亦称为角膜散光子午线(corneal astigmatic meridian):是指角膜上屈光力的方向。定位散光时,柱镜轴与角膜子午线相差90°,即两者相互垂直。角膜散光子午线实际上与该眼所佩戴柱镜的屈光力轴(power axis)方向一致。描述角膜屈光力时,应当使用角膜子午线这一术语,避免与轴线相混淆。
(8)角膜半子午线(semimeridian)(图5-10):角膜半子午线是角膜中心向角膜边缘放射的直线。从3点钟位置开始为0,左右眼均按逆时针方向划分为0°~360°半子午线。
(9)极坐标(Polar coordinate):指角膜上某一点距离角膜中心的距离,(图5-10)及利用该点所在的半子午线来表明某一点的位置。例如:要指明“在225°半子午线,距角膜中心3mm处的角膜屈光力为41D,角膜横向切口的位置时”。应描述为“切口距角膜中心3mm,垂直于225°半子午线”。
2.角膜地形测量法 测量角膜形态的方法,可以归纳为2大类:即角膜镜系统的应用及角膜曲率计系统的应用,但其测量原理均使用角膜映像法。

图5-9 角膜子午线图

图5-10 角膜半子午线图
(1)角膜镜(Keratoscope)系统:角膜镜系统是由最初的Placido盘发展而来,它是角膜形态研究发展过程中从定性走向定量的发展过程。关于Placido盘的发现,这要追溯到1816年,有一位耶酥会数学教师Christopher Scheiner神父最早观察到窗格在人眼角膜上的映像,为此,他观察了一系列直径各异的玻璃球上窗格的映像,亦将这些大小不同的映像与人眼角膜上的窗格映像作对比,从而推测出人眼角膜的曲率半径。这一发现无疑对眼科诊断学的发展起到了积极的促进作用,但从另一方面而言,在相当一段时间内,人们错误地将角膜表面误认为是球面形,阻碍了人们对角膜外形的正确认识。直到1880年,Anetonio Placido发明了Placido盘。
①原形Placido盘:检查者通过原盘中心开孔观察角膜上同心圆环映像,来粗略估计角膜弯曲度。正常角膜,其映像为规则而清晰的同心圆;角膜弯曲度大者,映像小,环间距也小;角膜弯曲度小者,映像大,环间距也大;规则散光,映像为椭圆形环;不规则散光,为扭曲变形的映像;圆锥角膜,可表现为梨形映像(图5-11)。这样就可以大概分析出所检查的角膜的弯曲度、是否有角膜散光、角膜的规则性以及角膜是否有特殊病变(如圆锥角膜)等。
②Placido角膜镜:它是Placido盘的现代改进形式,它以电池提供照明光源,其同心环映像外径为5.5mm。特点为:粗略估计角膜地形,在术中调整缝线所致的散光,但存在定位困难,观察范围有限等不足。
③摄像角膜镜(photokeratoscope):它是定量分析角膜地形的开端。即通过测量照片上映像环间距定量分析角膜地形,但过程繁琐。角膜镜尚存在以下缺陷:不能提供角膜中央3mm以内及占角膜30%周边的曲率数据(盲区);准确性在±1.0D~2.0D;定量分析过程繁琐。
(2)角膜曲率计(Keratometer):1856年由Helmholtz研制,采用角膜双映像法对角膜曲率进行测量,它也是测量角膜曲率的标准方法。测量时只用中间的一组像a,b。这2个像间距的大小是由角膜的弯曲度所决定的,曲率半径愈小,两像间距也就愈小;曲率半径愈大,两像间距也就愈大。如在水平位将两像调整至刚好接触,两像的中心平分黑线连成一线,此时从曲率计的刻度上就可以读出180°子午线上的角膜曲率半径和屈光度,以此方法可测出任何一子午线上的角膜曲率半径和屈光度。应用角膜曲率计还可测量角膜的散光量及其轴位。将两像从水平位转到垂直位时如出现重叠或分离现象,即表明存在角膜散光,散光的大小是由其分离或重叠的程度所决定的。每一阶梯的距离,则代表1.0D的散光。用旋转角膜曲率计臂的方法,找到两像的中心平分黑线完全对合的位置,即为散光的轴位。

图5-11 原形盘
①角膜曲率计的优点:对具有正常范围屈光力(40.0D~46.0D)的规则角膜,具有很高的准确性和可重复性,精确度可达±0.25D;操作简便、快捷,价格低廉,一般不需维修。
②角膜曲率计设计上的缺陷:测量区域的局限性。其测量点为取自角膜同一子午线各距角膜中心1.5~2.0mm的两个对应点,K1及K2为两个对应点的平均值,因此,它既不能反映角膜中央3mm区域内以及角膜周边的曲率分布情况,也不易发现圆锥角膜。测量的假设性。角膜曲率计在设定上将角膜假设为对称的规则的圆锥体,因此对病变角膜及不规则角膜,可导致曲率值及轴向的错误。测量范围的局限性。对过于平坦或过于陡峭的角膜,特别是屈光力大于50.0D者,检查将失去其准确性。
3.计算机辅助角膜地形分析系统(Computer-assisted corneal topographic analysis system) 该系统问世于20世纪80年代,是眼科辅助诊断方法上的一场最重要的变革。它能精确测量分析全角膜的曲率状况,是研究角膜表面形态的一种系统全面的定量分析手段,也为定量分析角膜表面各部分形状的研究提供了依据。
(1)基本构成及工作原理:①Placido盘投射系统。将光线以16~34个同心圆的方式均匀地投射到从中心到周边的角膜表面上,中心环直径可小至0.4mm,圆环几乎覆盖整个角膜,使整个角膜均处于投射分析范围之内。②实时图图像监测摄像系统。通过电视监视系统将角膜上的映像用数字视频相机拍摄并储存于计算机。③图像处理系统。计算机几乎将整个角膜纳入分析范围。将计算机储存的图像数字化,近万个屈光力和曲率半径测量数据点分布在各环及各子午线上,然后,应用已设定的计算公式和程序进行分析。分析结果可用三维图、数据表或彩色图像等形式显示在荧光屏上。
(2)计算机辅助角膜地形分析系统的特点:获得信息量大,观测范围几乎覆盖整个角膜,面积达95%以上。数据点(data point)密度可高达34环,每环256个点计入处理系统,所以整个角膜就有7000~8000个数据点进入分析系统;精确度高,8.0mm范围内精确度达0~0.07D,一般分析系统均可达±0.25D;易于建立数字模型;受角膜病变影响小(与角膜曲率计比较);直觉性强,不同曲率采用不同颜色。但此系统仍存在不足之处:价格昂贵;对周边角膜欠敏感;当非球面成分增加时准确性降低;可受眼眶高度及眼球内陷程度的影响。
(3)角膜地形图色彩的含义:美国路易斯安娜大学眼科中心(ISU Eye Center in New Orleana)成功地将色彩编码(color coded)技术应用于角膜表面屈光数值的表达,用彩色图像来表述角膜表面地形。冷色(深蓝或浅蓝)代表平坦角膜部分即弱屈光力;暖色(红、橙、黄)代表陡峭的角膜部分,即强屈光力。在角膜地形图上有一个彩色条形图标称为色彩级阶标识尺,它标明着在这张角膜地形图上每一种颜色所代表的角膜屈光力。色彩级阶一般规定为:对某一具体的角膜地形图,从屈光力最强的暖色(红色)至屈光力最弱的冷色(深蓝)之间又被分为15个级阶,每个相邻级阶的屈光度差值是相等的。但在实际使用时,使用者又可根据需要来调整色彩级阶的差值。如将色彩级阶差值缩小,也就增加了敏感度和分辨力,以发现微小的角膜地形改变。为了易于进行对比,我们可使用绝对尺度(国际标准尺度),即在临床应用时,1/2D的色彩级阶已足能用来发现那些影响到视力的角膜地形异常,所以将1/2D色彩级阶称为绝对尺度(absolute scale)或国际标准尺度(international standard scale)。
(4)角膜地形图的相关参数
①角膜表面规则性指数(surface regularity index,SRI),是反映角膜瞳孔区4.5mm范围内表面规则性的一个参数。即对256条径线上屈光力的分布频率进行评价,仅选择中央10个环,若3个相邻环所在角膜的屈光度不规则(即非逐渐增加、降低或保持不变),则作为正值进入总和运算。正常值:国外为0.05±0.03;国内为0.2±0.2。
②角膜表面非对称性指数(surface asymmetry index,SAI),是反映角膜中央区相隔180°对应点角膜屈光力差值总和的一个参数。即对分布于角膜表面128条相等距离径线上相隔180°的对应点的屈光力进行测量,用其差值总和起来即求出SAI。正常值:国外为0.12±0.01;国内为0.3±0.1。理论上,一个完美的球面及任何屈光力对称的表面,SAI应为零。而高度不对称的角膜(如临床表现较明显的圆锥角膜),其SAI可达5.0以上。
③模拟角膜镜读数(simulated keratoscope reading,SimK),指角膜镜影像第6、7、8环的平均最大屈光力读数和轴位及与其相垂直轴位的平均屈光度。正常值:43.2± 1.3D。
④潜视力(potential visual acuity,PVA),是根据角膜地形图反映的角膜表面性状所推测出的预测性角膜视力。也就是说,潜在视力与SRI和SAI间的关系,在一定程度上反映了角膜性状的好坏。
⑤最小角膜读数(minimum keratoscope reading,MinK)指角膜镜影像第6、7、8环的平均最小屈光力的读数及所在的轴位。
(5)角膜地形图在角膜屈光手术前的应用:角膜地形图在屈光角膜手术前的主要作用为以下2个方面:筛选早期圆锥角膜等异常角膜地形同时用于手术方案的设计。要想筛选出异常的角膜地形图,首先要了解一下正常角膜地形图的表现。
①正常角膜地形图的常见类型及其表现。从角膜地形图上可以看出:正常角膜的角膜中央一般均较陡峭,向周边则逐渐变平坦,多数角膜大致变平约4.00D;一般可将正常角膜的角膜地形图分为以下几种:圆形、椭圆形、对称、不对称领结型(或称8字形)和不规则形(彩图1-5)。
a.圆形(round):占22.6%,角膜屈光度分布均匀,从中央周边呈逐渐递减性改变,近似球形。b.椭圆形(oval):占20.8%,角膜中央屈光度分布较均匀,但周边部存在对称性不均匀屈光力分布,近似椭圆形,表明有周边部散光,但常规检查手段不能发现。c.对称领结型(symmetric bow-tie):占17.5%,角膜屈光度分布成对称领结型,提示存在对称性角膜散光,领结所在子午线上的角膜屈光力最强(地形图中为红色)。d.非对称领结型(asymmetric bow-tie):占32.1%,角膜屈光度分布呈非对称领结形,提示存在非对称性角膜散光。E.不规则型(irregular):占7.1%,角膜屈光度分布不规则,提示角膜表面形状欠佳,为不规则几何图形。在此类型中一部分是由于泪液膜异常或摄像时聚焦不准确,摄像时患者偏中心注视等现象造成,应加以鉴别。
②筛选早期圆锥角膜。圆锥角膜(keratoconus)是一种先天性角膜发育异常,表现为角膜中央部非炎症性进行性变薄并向前呈圆锥状突出。部分具有家族史,为常染色体隐性遗传性疾病。多在青春期发病,缓慢发展。多为双侧性,可先后发生,或双眼程度不一。早期仅表现为近视及散光,随着病情发展,角膜锥状膨隆逐渐加重而导致近视及散光程度逐渐加深,且角膜不规则散光成分逐渐增加,矫正视力下降。以往对圆锥角膜的诊断,主要依靠裂隙灯等常规检查,临床上典型的裂隙灯表现为Vogt线、Fleischer环和角膜瘢痕等。如果出现以上这些典型的临床症状及体征,那么诊断较为容易,但是对于较早期的圆锥角膜(亚临床期:无症状,矫正视力较好,没有临床上体征)则诊断非常困难。
Kennedy等报道,圆锥角膜的发生率为54.5/10万人,具有家族史者为6%;Zadnik等报道,圆锥角膜多为双眼先后发病(13%的患者为单眼),具有家族史者为8.8%,青壮年患者多见(90%为10~39岁),与Lass等报道的70%为21~40岁相接近。
另外,Wilson等对角膜屈光手术这一特定人群进行观察,结果发现:33%的术前患者存在有角膜地形图异常,5.7%的术前患者诊断为圆锥角膜,并且推测:角膜屈光手术前的角膜地形图异常可能是影响其术后预测性和稳定性的决定因素。Mamalis等报道,圆锥角膜患者实施放射状角膜切开术后,手术效果明显欠佳。近年来,角膜地形图的问世,为早期圆锥角膜的诊断提供了较客观的条件,因此,对角膜屈光手术这一特定人群进行圆锥角膜的严格筛选是十分必要的。如已确诊为圆锥角膜,则不宜施行放射状角膜切开术(RK)、散光角膜切开术(AK)及准分子激光角膜手术(PRK、LASIK)。
a.圆锥角膜的角膜地形图形态表现。局部区域变陡峭,形成一局限性的圆锥;圆锥的顶点多偏离视轴中心,且其陡峭的区域以下方或颞下较为多见;主要分为圆锥向角膜缘方向变陡峭的周边型和角膜中央变陡峭的中央型;或从圆锥的形状表现,划分为圆形、椭圆形和8字形。b.早期圆锥角膜的角膜地形图主要特征。角膜中央屈光力大;下方角膜较上方角膜明显变陡;同一个体双眼角膜中央屈光度差值大。c.早期圆锥角膜的角膜地形图筛选标准。
亚临床期圆锥角膜的患者,矫正视力一般均较理想,而且无明显的临床体征,临床诊断较困难。角膜地形图的应用,为亚临床期圆锥角膜的诊断提供了有利的检测手段。从绝对等级图看,亚临床期圆锥角膜的角膜地形图虽也多表现为圆形、椭圆形和8字形,但与正常角膜不同,其变陡峭的圆锥区域均较局限且多为非对称性,而正常角膜则多表现为对称性。
如果仅从绝对等级图形来诊断亚临床期圆锥角膜,这显然只是初步的,更精确的方法应是进行定量分析。常规的角膜地形图定量分析指标,如SRI和SAI对亚临床期圆锥角膜的诊断具有一定参考价值,但具有局限性,因为它们所提供的信息仅是角膜镜10环内的情况,不能很好地探测周边型圆锥角膜的情况。
Rabinowitz等以正常角膜为对照,以其平均值的2个标准差为参考,建议用如下几点作为亚临床期圆锥角膜的诊断筛选标准:a.角膜中央的屈光力>46.5D;b.I-S值>1.26D;c.同一患者双眼角膜屈光力的差>0.92D。此为目前较通用的筛选标准。但在此筛选标准中,角膜中央屈光力也并非是一个十分敏感的指标,因为正常的角膜中央屈光力有时也可达到50.00D或超过50.00D。因此,亚临床期圆锥角膜的诊断并不能只以某个单一指标为依据,而应以多个指标为参考。
Maeda等将角膜地形图分为8个扇形区域,除了分析Simk的最大、最小值和SAI外,又提出以下5个指标作为亚临床期圆锥角膜诊断的参考。这些指标分别为:a.不同扇形区域指数(DSI),主要指最大屈光力与最小屈光力的扇形区域的平均值的差值;b.相对扇形区域指数(OSI),主要指两个相反45°扇形区域屈光力差值的最大值;c.中央周围指数(CSI),主要指中央3mm直径区域的平均屈光力与其周围区域平均屈光力的比较。这三个指标对于圆锥角膜与正常角膜、规则散光的鉴别均有益处,其中DSI和OSI对角膜周边异常陡峭的鉴别较为敏感,而CSI对角膜中央异常陡峭的鉴别较为敏感;d.不规则散光指数(IAI);e.分析面积(AA),主要反映角膜屈光力分布的不规则性,适用于中等及严重程度的圆锥角膜的分析诊断。同时,对这些指数进行综合分析,计算出圆锥角膜的预测性指数(KPI)。KPI对于圆锥角膜与正常角膜、角膜成形术后和角膜屈光手术后的鉴别均有高度敏感性、特异性和准确性。运用这种方法,可使圆锥角膜的诊断率高达96%。
此外,除了以上这些论点之外,角膜镜影像第1环至25环各环间平均屈光力的差值,尤其是角膜屈光力最大一环与最小一环屈光力的差值,对于圆锥角膜的早期诊断也非常敏感。如果以近视眼作对照组,取其各项均值加减2个标准差作为正常值的范围,那么超过其两个标准差者,则视为异常。由此,提出如下几点作为圆锥角膜早期诊断的试用标准:a.最大一环与最小一环平均屈光力的差值≥4.50D;b.角膜中央的屈光力≥47.00D;c.同一患者两眼角膜中央屈光力的差值≥2.50D;d.SimK的差值≥4.50D;e.I-S值≥1.00D。如果其中任何2项以上发现异常,就应视为可疑而定期随访,一旦有进行性发展,则圆锥角膜的诊断可以成立。在临床中,也会遇到假性圆锥角膜。所谓假性圆锥角膜是指那些由于机械性外力的压迫或人为因素的影响,而使角膜地形图的表现类似于圆锥角膜的一种临床现象。形成假性圆锥角膜的可能因素:角膜接触镜(尤其硬性接触镜)直接压迫作用造成圆锥,代谢方面的因素及不良的注视等。其中由角膜接触镜引起角膜曲率改变可有以下特征:角膜中央不规则散光;散光轴的改变;放射状的非对称性;角膜中央相对变平;接触镜所处的位置相对变平,尤其在接触镜偏移的情况下;接触镜边缘外相对变陡。
③术前手术方案的设计。术前行角膜地形图检查,对于手术方案的设计与确定,手术结果的预测及手术的成功具有重要的参考价值,也是手术前最为关键的一个手术参考资料。这一检查可以帮助手术医生了解以下内容:角膜散光及其轴位的确定。角膜地形图可对整个角膜表面的屈光状态、角膜的散光量和其轴位等提供准确具体的信息,并可反映角膜散光的规则与否等问题,可作为矫治散光的参考及结果预测。了解角膜屈折力,有助于手术区域及手术量的确定。对特殊情况的角膜表面形态,可在术前设计好切削的中心位置(偏心切削)、切削量等。因此,角膜地形图对于术前手术设计及术后结果的预测等均具有重要的临床意义。
(6)角膜地形图在角膜屈光手术后的意义:角膜屈光手术后,角膜的形态发生了一定的改变。角膜地形图对于手术的效果评价和角膜愈合的动态观察均具有重要的临床意义。其主要作用:
①评价手术效果
A.按激光切削的均匀性可大致分为以下类型。均匀的中央切削型:切削区呈同心圆状,中心较平坦。边缘呈阶梯状递变。裸眼视力最好,患者满意程度也最好;领结型:角膜切削区仍有领结型改变,表明术后仍存在角膜散光;半环状切削型:切削区呈半环形,即在切削区的周边有大于1mm宽的区域并且<180°范围,屈光度较其他区域小1D以上;钥匙孔型:切削区呈钥匙孔型,即在切削区的周边大于1mm宽的区域,范围>180°,屈光度较其他区小1D以上;不规则型:切削区图形不规则,各象限屈光度有差异,且无规律可循;中央岛型:是准分子激光术后所特有的,即角膜地形图中央区出现>1mm范围,角膜屈光度大于邻近组织1D以上之岛屿状区域称之为中央岛。形成中央岛的可能原因为:在激光切削过程中角膜组织被气化、蒸发,形成中央气流,使激光束中心能量衰减,既所谓激光束中心的“冷点”;激光波震荡,冲击角膜液体向中心流动;角膜中央较周边薄,其水化作用高于周边部,所以中央切削低于周边组织;激光光斑的质量;术者的经验等。形成中央岛可对手术效果造成不良影响,如出现视物有重影、眩光、视力及最佳矫正视力下降、角膜地形图中SRI值明显增大。
B.切削中心的位置。从理论上讲,最佳的切削位置应为切削中心与瞳孔中心相吻合。但在临床上,吻合是相对的,常会出现切削中心与瞳孔中心偏离的现象,我们将这一现象称之为偏心切削。如偏心程度<0.5mm,则很少会影响术后的视功能。偏心切削产生的因素有:术眼在手术过程中注视不良;医师手术技巧;激光机注视灯的位置。如出现严重的偏心切削可造成:角膜散光增大、最佳矫正视力下降、眩光、复视、对比敏感度(CSF)下降、角膜地形图中SAI值增高等现象。
C.切削区域的大小。中央切削区直径的大小(S):即在角膜地形图上,从中央最平坦的屈光力值至变陡的1.5D范围内区域的直径大小(以mm为单位)。如:S>5mm,一般不出现眩光;S<3mm,则可能出现明显的眩光现象。
D.切削量。可从术前与术后角膜地形图的差值中获得。
②术后动态观察。主要用于对PRK术后屈光回退现象的动态观察。在PRK术后可定期对角膜地形图进行跟踪随访,如发现有视力回退现象,主要与PRK术后的创面愈合反应有关。PRK术后角膜愈合反应过程有3种类型。
Ⅰ型愈合:表现为角膜雾浊在术后呈现正常程度的进展,约3个月达高峰,然后开始消退,角膜地形图观察术后1个月呈轻度远视状态,3~6个月稳定地恢复到手术所预期的屈光状态,达到了相当好的预期效果。
Ⅱ型愈合:术后角膜不出现雾浊,在术后整个愈合阶段保持相对的角膜透明。角膜地形图观察术后1个月时呈现远视且长时间保持这种状态,回转相当缓慢,术后6个月仍处于过矫状态。
Ⅲ型愈合:表现为术后角膜反应过重,角膜雾浊显著,常造成上皮下纤维化及瘢痕形成。角膜地形图观察此类病例表现出显著的回退。
疗效最佳的为Ⅰ型愈合。
(十)视觉对比敏感度检查(Contrast sensitivity function,CSF)
视觉对比敏感度检查问世后,人们对形觉的认识有了新的突破,产生了一个全新的概念。它在各类疾病中的表现越来越被人们重视。这个领域的前景是十分广阔的。
在传统的教科书上,视功能的范围包括:视力、立体视觉、光觉、视野和色觉等。视觉系统最重要的功能是形觉,目前在临床上对它进行评价的主要手段是视力表。但视力表的测定具有局限性,不能全面精确地反映人眼形觉功能的特性。视敏度(visual acuity)测量仅反映黄斑对高对比度、小目标的分辨功能。然而,感知是十分复杂的,它依赖于适应、对比辨别、运动敏感性和颜色敏感性。临床上要求在视敏度(视力)还是正常时,就能尽早评价视觉系统的损害情况。Arden指出,患球后视神经炎疾病患者常主诉视物模糊、无光泽,他们所谓的形觉障碍如同电视机的对比度降低了。通过CSF检查,就能明确地解释这些障碍。
CSF的损害发生于某些疾病中,并且相当突出,干扰患者的视觉,使其视功能下降。因此,CSF可作为早期发现这类疾病的敏感指标和信息,也可用于视觉疾病的鉴别和病情的监视,以及某些复明手术的预后判断等。
Emsley(1925)发现,人眼对垂直、水平向构像的分辨能力优于对斜向构像的分辨能力。Mechanism(1927)发现,人的视觉敏感性可用对比光栅图像来测定。Kuffle(1950)首先以微光点法研究视网膜神经节细胞的感受野。这些都为CSF引入临床奠定了理论和实践基础。
为了克服传统视力表的诸多缺点,Legramd(1935)提议以干涉条纹作为视力测定的视标,但限于当时的技术水平,未能实现。Arden(1978)首创特制的条纹图表,并使其进入临床实用阶段。Campbell(1965)提出了视觉对比敏感度的概念,并用公式表示为
CS=(Lmax-Lmin)/(Lmax+Lmin)
其中,Lmax为最大亮度;Lmin为最小亮度。后来河原哲夫又改进Arden光栅图表,制成了透视式光栅简易装置。目前,测试仪器和手段颇多。有人用激光干涉条栅直接投影于视网膜,此法优点甚多。这类检测仪器如:激光可变CSF测定仪、美国生产的200-Seies Vison Tester和Nic CS-2000。鹈饲一彦(1989)用计算机与电视机相连,并以Basic语言处理图像制成测试仪,也有Arden光栅图片,VCTS6500测试表。为适应儿童的特点,他们的CSF是通过一种游戏来测定的。这种游戏是根据测定的需要,让儿童在一堆不同对比度的玻璃球和木球中进行挑选。为保证测定的准确性,游戏常需重复多次。
1.CSF的应用价值
(1)对形觉系统的深化认识:按现代观点,人眼(视觉系统)是形觉接受系统。视力分辨二维物体形状和位置的能力不仅与眼球成像的特性有关,而且与视网膜适应状态、信息处理系统的特性和眼球运动等物理、心理因素有关。视力表上的视标,只有浓淡的区别,所查结果受形状、亮度周围对比度和光波波长等的影响。实际上,这种检查是在特定条件下特定能力的表现,所能反映的视觉系统状态很局限,只能在最大或100%对比(白底黑字)情况下,测定识别微小细节(高空间频率)的能力。然而,人们对周围事物的观察,除有大小不同外,还有不同对比水平。所以,仅用视力表来说明视功能是很不完善的。近年来,生理学家们强调,20/20的视力不一定代表视功能完全正常。视觉功能是由许多不同的视通道共同发挥作用来实现的,每一个视通道只对某一部分外界目标具有敏感性。视力检查仅只测试了其中一个通道的功能。但在实际生活中,是有不同对比度和不同空间频率的。用Snellen视力表测得20/20的视力,只表明在CSF曲线上最后一个点的情况,仍可因其他通道的缺损而感到视物不清。CSF则能全面反应视功能的水平。用激光条栅测得白内障,角膜白斑,高度近视患者CSF曲线后,可通过曲线判断整个视觉系统的功能状态,并可清晰地预料术后的视力效果。
(2)高眼压症和青光眼:长期以来,临床学家对高眼压症争论不一。Chandler等认为,所谓高眼压症实际上就是尚未造成视乳头损害的慢性青光眼。Hutchin-son也称它为没有视乳头和视野损害的慢性青光眼。但Kolker等则认为,高眼压症是代表正常人眼压分布曲线的高限,理应没有视乳头和视野的损害。但经大量CSF检查发现,即使视乳头和视野都正常,在高眼压症时CSF曲线也有明显改变。这说明以往的视功能检查,不能反应早期青光眼的视功能损害。对大量青光眼患者的CSF检测表明,无论是何种类型的青光眼,即使中心视力达到或超过1.0,CSF曲线也有明显下降,尤以高频部分最先受累,中晚期还波及低频部分。青光眼CSF下降,出现于视野和视乳头损害之前,并随两者损害的加重而下降。但对青光眼患者CSF降低在各频率上的表现及其应用,目前尚有争议。
(3)视神经病变:视神经和视路是视觉的传导部位,患病时主要表现为视功能障碍,由视乳头开始,包括视神经各段、视交叉、视束、外侧膝状体、视放射和视皮质层构成这一通路。在解剖上,视神经是脑白质的颅外延伸部分,实际上是视网膜神经节细胞的轴突。视神经病变是导致视功能障碍的常见疾病。以往在临床上,常以(或仅以)中心视力和视野这两项指标来评价这类疾病,但这并不能完整地反映视觉系统的形觉功能改变。视神经病变的CSF改变,多表现为全频率敏感度下降,尤以低频率下降更明显。在视力正常的患眼中,即可有各频率CSF值下降。在无症状的对侧健眼,也可有中低频率CSF的下降。CSF检查是一种形觉功能定量检查。视神经病变患者CSF改变,出现在视力改变之前,且与患眼的自觉症状有密切关系。患眼的CSF多为全频率下降,表明形觉功能损害范围广泛。在无自觉症状的对侧健眼,也可有CSF异常,提示可能存在一种“亚临床”损害。
(4)黄斑部病变:黄斑部位于眼球后极部,中心凹处视网膜最薄,仅有锥体细胞而无杆体细胞。各种黄斑部病变即使视力正常,也可有CSF的高频损害,提示黄斑部中心凹功能可能与高频部分有关。CSF曲线的改变,与眼底和视力损害的程度基本一致,但这种改变会因病种不同而异。在中心性浆液性视网膜病变中,CSF峰值左移(3周/度),且低于正常值。当其视力正常或接近正常时,CSF曲线仍低于正常,受损主要在高频部分。只有在视力严重受损时,才会累及低频部分。CSF的改变,可发现早期视功能损害,并有助于追踪病变的变化情况。老年性黄斑变性(AMD)患者早期使用常规高对比视力表不能查出视力改变,CSF检查却可见中频区异常。CSF的异常与视力有关,视力正常时主要表现在中频区,视力轻度损害时CSF改变在中、高频区,视力严重损害时则低频区也会出现异常。AMD患者的CSF改变,出现在视力改变之前。这提示早在视力改变之前即已出现形觉功能的损害。
(5)弱视的诊断和治疗:弱视为视力降低且不能矫正,眼底无明显病理改变。常见单眼,多发于幼儿,人群的发病率为5%。常与斜视、屈光参差有关。这种视力低下,在少儿时期是可治疗的。Levi等把CSF检查用于诊断弱视。资料表明,弱视儿童都有CSF功能的缺损,但斜视性弱视和屈光参差性弱视的功能障碍有所不同,前者为高频区改变;后者全频区均有降低,且峰值移向低频,视力降低与CSF曲线的降低几乎是平行的。这个结果支持了一种理论,即斜视性弱视的缺损,主要由中心视力的“立体失真”引起,而屈光参差性弱视的缺损,则由整个分辨率障碍引起。有人把后者与视神经病变进行比较,发现两者CSF曲线的改变非常相似。
(6)角膜屈光手术:1983年,Trokel等首次将准分子激光用于角膜屈光手术,发展了准分子激光屈光性角膜切削术(Photorefractive keratectomy,PRK)。随后,Pallikaris等(1990)又将准分子激光角膜切削术与原位角膜磨镶术联合起来用于近视的矫治,即准分子激光原位角膜磨镶术(Laser in-situ Keratomileusis,LASIK)。但是,随着手术的开展,眼科医生更加关注手术中准分子激光切削时的冲击力及负压吸引对视网膜的功能有无影响。由于CSF能够较好地反映视觉系统在明亮对比变化下对不同空间频率正弦光栅的识别能力,且激光干涉视力不受眼屈光状态的影响,因此更适合作为屈光手术的评价指标之一。
周氏应用国产YC4020型激光视网膜MTF测定仪(温州医学院产)对LASIK组15人(30只眼),平均近视度为-6.07D,平均年龄为25.07岁;PRK组:15人(30只眼),平均近视度为-5.28D,平均年龄为22.87岁进行了研究比较。研究结果表明:a.干涉视力。LASIK组和PRK组,其术前及术后的激光干涉视力均无显著性差异(P>0.05),且两组间比较,亦无显著性差异(P>0.05)。b.视觉对比敏感度。在相同的空间频率,LASIK组和PRK组,其术前及术后的CSF均无显著性差异(P>0.05),且两组间比较亦无显著性差异(P>0.05)。
由此,我们可以推测,LASIK手术中,单纯的负压吸引或负压吸引与准分子激光切削时的冲击力的联合作用,都不会对视网膜造成临床功能上的影响。因此,用视觉对比敏感度及激光干涉视力作为对各种角膜屈光手术后视网膜功能的评估指标之一,具有一定的临床意义。
2.检查方法 从心理生理角度来说,观察一帧照片所综合的信息,远比分辨视力表中的“E”字要复杂得多。一帧照片的对比度(反差),表示该图像中不同部位有不同的色调或灰度。图像的各种色调或色度转换成各种信息输入视觉系统,再传到大脑皮质进行分析综合,再现图像,这时人们的视觉才感知到图像的特征。CSF是在明亮对比变化下,人的视觉系统对不同空间频率的正弦光栅视标的识别能力。空间频率(SF)是指1度视角所含条栅的数目,单位为:周/度(c/d);人们所能识别的最小的对比度,称为对比敏感阈值。对比敏感度由黑色条栅与白色间隔的亮度来决定。如以空间频率为横轴,对比敏感度函数为纵轴,便可绘制出一条对比敏感度函数曲线,也称为调制传递函数(MTF)曲线。在正常人,此曲线呈带通形(band-pass pattern),形似一倒“U”,也有人称之为山型或钟型。
在正常情况下,CSF的测定结果为一倒“U”,在更高或更低的频区内出现一个峰值,曲线下降,符合视觉器官特性。通过不同年龄组的对比,发现CSF曲线受年龄影响。随着年龄的增加,CSF值下降。特别是在高频区,年长者比年轻者敏感性差。对比敏感度检测表(VCTS表)大小为68cm×94cm横分5排,左侧排首处标明A、B、C、D、E分别代表1、5、3、6、12、18周/度5个空间频率,每排有8个不同CSF值条栅图。条栅图有三种方向,即垂直、左及右斜,以检测患者能否正确辨认条栅的有无及方向。
检查时患者距VCTS表3m处,然后用专用测光表,在距检测表5cm处,对表的中央、上下、左右分别测出该表的亮度,允许范围在30~70英尺烛光才能对患者进行检查。
检查分两步:第一步先分别查右左眼视力;然后以检测表底部的示教条栅图向患者说明检查方法,当患者认出图1条栅方向后,再顺序看图2,图3等,直至患者所能看清的最后一个图,将此图号标记在记录纸上连成线,即为该患者CSF曲线。
(十一)眩光
近10年来,失能眩光已成为视功能检查的一项重要内容,它主要评价眼内出现散射光时对视功能的影响。眼内如出现散射光附加在视网膜影像上会使视网膜像的对比度下降,导致视功能降低。例如,夜间汽车大灯产生耀眼的亮光,均可使人看不清目标。眩光是与对比敏感度密切相关的一种视功能检查方法。
1.眩光分类
(1)不适眩光(discomfort glare):是由于散射光线导致视觉不适,而不影响分辨力或视力时,称为不适眩光。它可以引起头痛、眼部疲劳、烧灼感、流泪、斜视等。不适眩光是由于视野中不同区域光的亮度相差太大所致。当眼在亮度不同的视野区进行“扫描”或搜寻目标时,瞳孔大小不断地迅速发生变化,即可引起不适眩光症状。一般而言,不适眩光与视力及眼病无关。
(2)失能眩光(disability glare):又称幕罩样眩光。它的定义是由于散射光线在眼内使视网膜成像产生重叠,使成像的对比度下降,因而降低了视觉效能及清晰度。有3种情况可以引起视网膜成像的对比度下降,或使视网膜成像的清晰度下降,它们分别是:散焦现象(即目标成像不在视网膜上)、失能眩光及失能眩光加散焦现象。在日常生活中常可遇到失能眩光,如光滑的书页表面引起的反光,晚上汽车大灯引起的眩光,天空中飞机由于阳光照射的反光等。
2.失能眩光测试仪器及检查方法 眩光测试仪(Glare Tester)是在有可变的或恒定的眩光光源的情况下,对在不同对比度背景下的视标进行测试。
(1)Innomed Terry视力分析仪(Innomed Terry Vision Analyser,TVA):在该仪器的屏幕下方恒定发出11种烛光强度的光,以测试对比敏感度阈值。
(2)多种视觉敏感度测试仪(Multivision Contrast Tester,MCT)8000型:由美国Vistech公司生产,该仪器由5种空间频率(1,3,6,12,18c/deg)及不同对比度的图形组成,可模拟白天、白天加眩光、夜晚、夜晚加眩光4种照明情况,并能测定看远及看近的对比敏感度及视力,检查时如有屈光不正,应戴矫正眼镜,屈光不正尤其是散光对检查结果有较大的影响。
(3)Millet-Nadler眩光测试仪(Miller-Nadler Glare Tester):此眩光测试仪包括3部分,即改良的幻灯片放映机、支持固定患者头部的装置及25张幻灯片,这些幻灯片位于同一平面,有恒定的眩光光源,在其中心部有一个Landolt环形视标,相当于Snellen视力表的20/400(0.05),环形视标的缺口方向不同,对比度可变。在环形视标周围背景可逐渐变暗,可显示出黑色C环与背景之间的对比度阈值。此为近距离(36cm)的测试,故老年人应戴近用矫正镜,黑色环形视标与背景间的对比度从80%~2.5%(第1~19号幻灯片)。如果患者能看清5%而看不清对比度为2.5%的幻灯片,则在记录纸上记下5%,其含义是可以看清视标而此视标与周围背景对比度相差5%,此5%即为眩光失能值(%glare disability),如患者对40%以上对比度的幻灯片全看不到,则可用遮蔽幻灯片(masking slides)即使用第21(40%)、22(30%)、23(20%)、24(10%)及第25(5%)号幻灯片进一步检查,第21~25号幻灯片完全挡住了眩光光源,而患者只能看到环形视标,如使用遮蔽幻灯片后,其眩光失能值提高2或3个幻灯片,即提高到10%~20%,表示此患者眩光失能值由于白内障或其他屈光间质浑浊所致;如只能看清第21号幻灯片(40%),即不能提高眩光失能值,或只能看清1或2个幻灯片,即眩光失能值为20%~30%,则表明患者为视网膜或视神经疾患。
3.临床应用
(1)正常值:目前较常用的Miller-Nadler眩光测试仪,像Snellen视力表一样,也可以用比较方法对眩光敏感度(glare sensitivity),亦可称为眩光对比失能或眩光对比敏感度(glare contrast disability or sensitivity)进行测试。Hirsch(1984)测试不同年龄的正常人48名81眼,其眩光失能值为2.5%~20%;Leshaire等(1982)对50岁以上正常人146眼进行测试,除1眼为36%,1眼为23%外,余均在5%~17%,即95%以上的50岁以上老年人眩光失能值为5%~20%。正常小儿眩光失能值为2.5%~5%。一般认为年龄增加眩光失能值亦随之增高。
(2)白内障:目前对白内障患者进行眩光失能测试做了较多工作。许多学者已经证明大多数白内障患者在高频及中频有对比度的丧失,而在正常人,当有眩光存在时CSF曲线无明显变化,而在白内障患者均有明显下降。
(3)白内障术后光学矫正:白内障术后植入人工晶体,虽矫正视力较佳(0.5~1.5者,占95.50%),但仍约有15%的患者视功能有较明显损害。随着失能眩光阈值的升高,视力亦随之下降。遮盖试验可以使失能眩光有不同程度的改善,不仅国外学者有类似报道,孙氏的研究亦证实在6眼失能眩光阈值仅为45%~80%的患者后囊严重浑浊,眼底无法查见,经遮盖后阈值最好可达15%。说明该组患者失能眩光阈值的升高是由于屈光间质浑浊,而非视网膜或视神经疾患所致。因此在白内障术后看不清眼底情况下,此遮盖试验不失为一重要的鉴别诊断手段。
(4)屈光矫正手术:无论是准分子激光角膜切割术(PRK),还是准分子激光原位角膜磨镶术(LASIK)术后可能出现的各种并发症中,眩光及眼前晕占3%左右,这无疑会对患者的视功能造成损失。国外学者Niesen等(1996)报道,在PRK术后均可有对比敏感度及眩光的损害。在其32例46眼手术中,分别在术后1、3、6、9及12个月应用Berkely眩光测试仪检查发现:高对比度视力在术后6个月明显受损,术后1年得到恢复,但明显受到损害的低对比度视力及失能眩光损害在术后1年仍得不到恢复。因而说明这些患者虽然术后视力尚佳,但因眩光及对比度受到损害而会有生活质量的下降,而这些又常常为只注重视力结果的临床眼科医生所忽视。患者自己感觉在暗光及夜晚视力下降,看明亮的物体和灯光时周围有光环和光晕,物体的颜色变浅。产生这种症状的主要原因是高度近视时切削深度深,切削直径较小,因而在晚上或暗光下瞳孔散大时,瞳孔直径超出了激光治疗范围,使角膜产生双重折光。为了避免这种并发症的发生,在角膜厚度允许的情况下,尽可能扩大激光切削直径。术前常规对瞳孔直径和角膜厚度进行检查时,如果发现患者瞳孔较大而角膜厚度又比较薄时,应该向患者说明产生眩光的可能性比较大。
(5)翼状胬肉:翼状胬肉患者CSF在各空间频率均下降,而在低频由于眩光使其下降更为明显。因此,翼状胬肉患者当有强光(眩光)出现时,视力损害程度非传统视力所能判断,故如能将眩光失能障碍与视力损害结果结合起来考虑,对患者处理时机可有更佳选择。
随着医学科学的发展,检测失能眩光对视功能的影响已从交通医学、劳动卫生,逐步进入临床眼科领域。可用于多种眼部疾患,如圆锥角膜、角膜水肿、角膜屈光手术、白内障以及评价人工晶体光学质量,以及视网膜色素变性,各种眼疾引起的玻璃体浑浊及黄斑水肿等。
20世纪80年代前,许多学者对通过对比度的方法评估眩光敏感度很感兴趣。但该项检查未能很快进入临床领域,因为当时既无简单廉价的眩光检查设备,也没有简便有效的定量检查方法。失能眩光的临床意义是不容忽视的,同时失能眩光必将受到广泛重视,并将成为临床眼科的一项基本检查。
(十二)波前像差(Wavefront technology)理论在准分子激光手术中的应用
屈光手术是当前眼科学中发展最快的领域之一。经过10多年的发展,准分子激光屈光性角膜手术取得了巨大成功,已被临床证明安全有效,得到广泛的接受。然而,无论是PRK还是LASIK距理想屈光手术的要求仍有一定差距。随着人们对眼屈光系统认识的加深和科技的进步,使得该手术得以进一步发展。特别是波前技术(wavefront technology)的应用及其与飞点扫描(flying spot scanning)激光的结合,提出了个性化切削(customized ablation)的新概念,具有划时代意义。人们早就认识到,屈光系统中普遍存在各种像差(aberrations)。这些像差可分为许多部分,除了球镜和柱镜外,还有彗差、球差、以及更高阶的像差。以往各种屈光矫正手段,包括眼镜、接触镜和屈光手术,只能矫正球镜和柱镜,而对于更高阶的像差,则无准确的测量方法,更无有效的矫正手段。1997年,Liang等首次采用Hartmann-Shack波前感受器测量人眼屈光系统整体像差,并在实验室采用类似矫正天文望远镜系统像差的自适应光学系统,使受试者矫正视力达到2.0。这一发现引发了人们通过某种手段矫正眼屈光系统像差以获得“超常视力”(supernormal vision)的探索。从此,多家公司开始研究开发用于个性化切削的激光系统。这些系统主要分为两大类:一是角膜地形图引导的系统;二是波前像差引导的系统。前者测量的是角膜前表面或前、后表面,而后者则测量眼前屈光系统的总体像差。个性化切削的含义比较混乱,目前主要狭指根据术眼屈光系统的总体像差而设计出适合该眼的最佳切削方案。这种切削方案不仅包括传统LASIK中球镜和柱镜的组合,还包括了矫正彗差、球面像差以及更高阶像差的切削。1999年6月12日,Theo Seiler施行了首例个性化切削。几组研究显示,个性化切削的初步临床结果是令人鼓舞的。临床实践证明,经过常规LASIK手术后,高阶像差明显增加,增幅为2~3倍。据中山医科大学中山眼科中心报道,采用博士伦公司的Zyoptix系统进行波前引导LASIK临床研究发现,术后高阶像差减少或仅有轻度增加。对彗差的矫正效果优于球差。个体化切削术后的视觉质量在患者主观评价、对比敏感度等方面均优于传统LASIK手术。要实现个性化切削,必须具有以下条件。
1.精确测量眼屈光系统总体像差的设备。必须具有良好的准确性和可重复性。
2.功能完善的激光系统,可完成各种切削方案。飞点扫描式激光是发展的方向。理论上,激光斑直径越小、频率越高,效果越好。
3.优良的主动式眼球追踪系统或固定系统。不仅需要追踪眼球在X、Y、Z轴的运动,还需要追踪眼球的转动。
4.检查结果与激光透射系统、眼球追踪系统的精确对合。
目前尚无产品完全满足以上要求,即使以上技术问题得到圆满解决,我们还要面临一系列悬而未决的生物医学理论问题。
(1)无论是波前像差的检查,还是个性化切削方案的设计,都基于某些数学理论的假设或近似的设定,而在角膜的切削效应与PMMA板的设计往往存在一定差异。
(2)角膜是否可承受个性化切削中复杂的切削,特别是切削方案中出现的陡峭的曲率变化。
(3)随着伤口愈合,其切削效应会发生怎样变化?
(4)准分子激光手术的切削精度是否足以与检查设备相匹配?有研究显示,现有大光斑激光LASIK手术后眼屈光系统总体像差增加5~15倍,而飞点扫描式激光术后像差亦为术前的2~3倍。
(5)人眼的总体像差在一生中随年龄增长不断改变,如何处理?
(6)在检查中泪膜是否有影响?
(7)玻璃体悬浮物可影响波前像差检查,如何处理?
目前,虽然各主要准分子激光生产商都声称在研究其基于波前像差的个性化切削系统,但个性化切削的研究正处于刚刚起步阶段,许多问题仍有待解决。总之,个性化切削为准分子激光屈光手术带来了美好的前景,但距离广泛的临床应用仍有漫长的道路。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















