一、创面愈合的主要分期
(一)炎症反应期
创伤后的炎症反应期从时间上来讲主要发生于伤后即刻至48 h。在此期间,组织变化的特征是炎症反应,受创组织出现水肿、变性、坏死、溶解以及清除等。最新的研究表明,炎症反应期的本质与核心是生长因子的调控及其结果。组织受伤后,出血与凝血等过程可释放出包括血小板源性生长因子(PDGF)、成纤维细胞生长因子(FGF)以及转化生长因子(TGF)等在内的多种生长因子,这些生长因子在炎症反应期可以发挥如下作用:①作为趋化剂,趋化中性粒细胞、巨噬细胞等向创面集聚,一方面释放多种蛋白水解酶,以溶解和消化坏死组织,同时这些炎性细胞本身又释放出新的生长因子,进一步调控创面炎症反应过程;②趋化与直接刺激成纤维细胞,血管内皮细胞分裂,增殖,为后期修复打下基础。
必需指出的是,在此阶段炎症细胞的聚集和大量的局部渗出可以发挥如下作用:①聚集的白细胞能吞噬和清除异物与细胞碎片;②局部渗出物能稀释存在于局部的毒素与刺激物;③血浆中的抗体能特异性中和毒素;④渗出的纤维蛋白凝固后形成局部屏障;⑤激活的巨噬细胞等不仅释放多种生长因子,还能进一步调控炎症反应,同时也影响后期肉芽组织中胶原的形成。
总之,这一阶段的变化是为后期的修复打下基础。高温高湿环境下火器伤的局部反应可能比一般创伤要重,持续的时间可能要长一些。而慢性难愈合创面的炎症反应则比急性创面要弱。因此,在处理慢性难愈合创面时往往要将“慢性”转变为“急性”,以加速创面的愈合。
(二)肉芽组织增生期
约在伤后第3天,随着炎症反应的消退和组织修复细胞的逐渐增生,创面出现以肉芽组织增生和表皮细胞增生移行为主的病理生理过程。此时组织形态学的特征为毛细血管胚芽形成和成纤维细胞增生,并产生大量的细胞外基质。通常,增生的成纤维细胞可以来自受创部位,即“就地”增生,也可以通过炎症反应的趋化,来自于创面邻近组织。而新生的毛细血管则主要以“发芽”方式形成。首先,多种生长因子作用于创面底部或邻近处于“休眠”状态的血管内皮细胞(特别是静脉的血管内皮细胞),使其“活化”并生成毛细血管胚芽,在形成毛细血管胚芽后呈襻状长入创区,最后相互连接形成毛细血管网。细胞外基质主要由玻璃酸(透明质酸)、硫酸软骨素、胶原以及酸性黏多糖等组成,其主要成分来自于成纤维细胞。肉芽组织形成的意义在于填充创面缺损,保护创面防止细菌感染,减少出血,机化血块坏死组织和其他异物,为新生上皮提供养料,为再上皮化创造进一步的条件。
(三)瘢痕形成期
瘢痕的形成是软组织创伤修复的结局之一。对创面缺损少、对合整齐、无感染的创面(如清洁的手术切口),伤后2~3周即可完成修复(愈合),此时的瘢痕如划线样,不明显,对功能无影响。而对缺损大、对合不整齐或伴有感染的创面,常需要4~5周时间才能形成瘢痕,且瘢痕形成较广,有可能对功能产生影响。瘢痕的形态学特征为大量的成纤维细胞与胶原纤维的沉积,其生化与分子生物学特征为成纤维细胞产生胶原代谢异常所致。有研究表明,异常瘢痕成纤维细胞中的Ⅰ、Ⅲ型胶原前体mRNA之比高达22∶1,而正常皮肤仅为6∶1,表明Ⅰ型胶原前体mRNA转录选择性增强,而这种基因学的改变又与局部创面生长因子(TGF、TNF)、局部免疫(IgG、IgA、IgM)改变有关。瘢痕的形成与消退常取决于胶原纤维合成与分解代谢之间的平衡。在创面愈合初期或纤维增生期,由于合成作用占优势,局部的胶原纤维会不断增加。当合成与分解代谢平衡时,则瘢痕大小无变化。当胶原酶对胶原的分解与吸收占优势时,瘢痕会逐渐变软、缩小,其时间视瘢痕的大小而异,通常需数月之久(图1-1)。

图1-1 创面愈合的分期
二、创伤愈合的基本类型
创伤愈合的基本类型取决于创伤本身以及治疗方法等多种因素。过去Galen将其分成一期愈合与二期愈合两类。随着现代医学的发展,又出现了一些更细的分类法。以皮肤软组织创伤愈合为例,其修复的基本类型有一期愈合、二期愈合以及痂下愈合三类。
(一)一期愈合
一期愈合最简单的伤口愈合类型,也是组织的直接结合所致。这类愈合主要发生于组织缺损少、创缘整齐、无感染,经过缝合或黏合的手术切口。其基本过程是在组织损伤后,血液在创面形成血凝块,使断端两侧连接,并有保护创面作用。伤后早期(24 h以内),创面的变化主要是炎症反应,渗出以及血凝块的溶解等。随后,创面浸润的巨噬细胞清除创面残留的纤维蛋白、红细胞和细胞碎片。从伤后第3天开始,可见毛细血管每天以2 mm的速度从伤口边缘和底部长入,形成新的血循环。同时,邻近的成纤维细胞增生并移行进入伤口,产生基质和胶原。伤后1周,胶原纤维可跨过伤口,将伤口连接。伤口内的胶原继续增加并进行改造,使伤口张力增加。过去较长时期内曾认为此类愈合是两侧新生的表皮细胞、毛细血管内皮细胞和结缔组织在短时间内越过(长过)伤口所致,无肉芽组织形成。近来的研究表明,这一过程同样也有肉芽组织参与,其过程与其他软组织损伤修复类似,只是由于创缘损伤轻,炎症反应弱,所产生的肉芽组织量少,在修复后仅留一条线状瘢痕而已(图1-2和图1-3)。
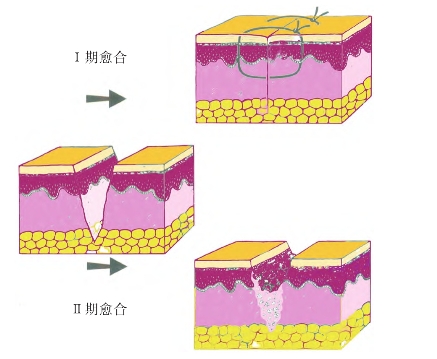
图1-2 创面愈合的基本过程
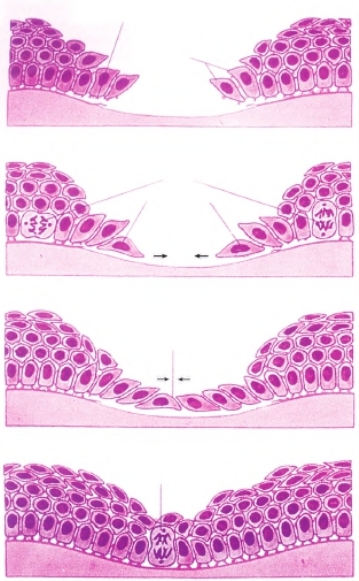
图1-3 创面上皮化的基本过程
(二)二期愈合
又称间接愈合,指伤口边缘分离、创面未能严密对合的开放性伤口所经历的愈合过程。人们一般认为,由于创面缺损较大,且常伴有感染,因而愈合过程通常先由肉芽组织填充创面,继而再由新生的表皮将创面覆盖,从而完成修复过程。这种理论把创面肉芽填充与再上皮化过程看成是同步进行的。但也有学者认为此类创面的修复首先为表皮细胞的再生,继而再刺激肉芽组织的形成,最终使创面得以修复,这种理论即所谓的“两步”法。尽管目前人们对二期愈合中创面再上皮化与肉芽组织生成的先后顺序存在争议,但对肉芽组织中新生血管的形成却有相对一致的看法。这一过程首先来自于多种生长因子(TGF、FGF)刺激创面底部或创缘“休眠”的血管内皮细胞,使之激活,再通过“发芽”方式产生新的毛细血管胚芽,经相互沟通而形成新生肉芽组织中的毛细血管网。与一期愈合相比,二期愈合的特点包括:①由于创面缺损较大,且坏死组织较多,通常伴有感染,因而上皮开始再生的时间推迟;②由于创面大,肉芽组织多,因而形成的瘢痕较大,常给外观带来一定影响;③由于伤口大、感染等因素的影响,常导致愈合时间较长,通常需要4~5周或以上。
(三)痂下愈合
是一种在特殊条件下的伤口修复愈合方式。主要指伤口表面由渗出液、血液及坏死脱落的物质干燥后形成一层黑褐色硬痂下所进行的二期愈合方式。如小面积深二度烧伤创面的愈合过程便属此类。其愈合过程首先也是创缘的表皮基底细胞增生,在痂下生长的同时向创面中心移行,同时创面肉芽组织也发生增生。痂下愈合的速度较无痂皮创面愈合慢,时间更长。硬痂的形成一方面有保护创面的作用,同时也阻碍创面渗出液的流出,易诱发感染,延迟愈合。因而临床上常采用“切痂”或“削痂”手术,以暴露创面,利于修复。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















