大家可能都有看病或陪人看病的经历,在看病的过程中,医师可能先通过患者的症状来判断,然后常常需要做各种不同的检查,我们可能抱怨过,无奈过,但是我们要知道细致的医学检查是必要的。很多疾病早期没有明显的症状、体征,临床不易诊断,但通过辅助检查就能早期做出判断或诊断。辅助检查还能对疾病进行鉴别,对疾病的治疗起到决定性作用。
◆ 物理检查
当患者出现腹部的疼痛不适等症状时,我们首先可以通过临床表现和各项体征初步判断是不是胆囊炎。
急性胆囊炎患者(结石和非结石)因其炎症波及胆囊周围和腹膜,表现为局部腹膜刺激征,腹式呼吸减弱受限,右上腹或剑突下压痛,腹肌紧张,或有反跳痛,以胆囊区较明显。有时1/3~1/2的病人可扪及肿大而有压痛的胆囊,墨菲征阳性,即在右肋缘下胆囊区触诊时,嘱病人深吸气,至胆囊被触及时,病人感到疼痛而停止吸气。有反复发作史者触摸不到胆囊,但常有肝大,偶有脾大。如发生胆囊穿孔,可有弥漫性腹膜炎的体征。1/3患者出现轻度黄疸。
慢性胆囊炎患者(结石和非结石)体检时可无腹部阳性体征,或右上腹有轻度压痛,无肌紧张。如结石堵塞于胆囊颈部,可引起胆囊积液,此时右肋缘下可触及梨状胆囊包块,随呼吸上下移动,易误为右肾下垂。
◆ 辅助检查
较之急性胆囊炎,慢性胆囊炎的临床症状常常表现不明显。患者症状可能会从急性胆囊炎第一次发作后即不断出现,也可以发病隐匿、症状轻微,直至诊断确定后才注意到有症状存在。它可以有不定期的反复发作,在急性发作时临床症状同急性胆囊炎;不发作时则临床病象模糊不清,也可以始终没有急性发作而仅表现为经常的上腹部隐痛不适和消化不良等症状,有时则全无症状。因此,很多慢性胆囊炎及胆结石患者,是在体检时被发现的。
正因为慢性胆囊炎有上述表现,依靠医院的相关仪器检查进行诊断,对于患者来说就显得很有必要。
1.实验室检查 慢性胆囊炎急性发作时,白细胞总数和中性粒细胞计数增高,这与感染程度有关。当有胆(肝)总管或双侧肝管梗阻时,肝功能测定显示有一定损害,呈现梗阻性黄疸,表现为黄疸指数、血清胆红素、一分钟胆红素、碱性磷酸酶(AKP)、乳酸脱氢酶(LDH)、γ-谷氨酰转移酶(γ-GT)等均有升高,但转氨酶升高不明显,一般在400U/L以下,与胆红素升高不成比例,提示为梗阻性黄疸。一侧肝管梗阻,黄疸指数与血清胆红素水平多正常,但AKP、LDH、γ-GT往往升高。尿三胆仅胆红素阳性,尿胆原、尿胆素阴性,但肝功能损害严重时均可为阳性。尿中如出现蛋白及颗粒管型等,则提示肾功能损害;如出现急性重症型胆管炎,患者血培养可为阳性,血尿淀粉酶测定可显示升高,血生化及血气分析可显示不同程度的酸中毒指标。
2.B超——胆囊炎、胆石症的首选“医师” 医学界有人称胆结石为“B超病”,这足以说明了B超在胆囊疾病,尤其是胆结石诊断中的重要性。
超声波是一种耳朵听不见的高频率的声波,检查时可以在电视屏幕上看到人体内部的情况,能帮助诊断胆道内的结石及结石的大小和位置,准确率达95%以上。检查时病人毫无痛苦,方法简便,可以重复检查,也没有什么禁忌证。所以该项检查是目前诊断慢性胆囊炎的首选检查项目。尤其是对于老年人和重症患者,可以在床边施行。如发现胆囊壁增厚、缩小、变形或胆囊结石,有诊断意义。
肝总管结石及胆总管结石也多能在超声检查中发现,但是胆总管下段结石因位于十二指肠后,受胃肠腔内气体干扰而难以显示。肝内胆管结石可因肝内血管壁钙化等因素影响,出现假阳性,或因结石太小无法显影而出现假阴性。
在做B超检查时,医师对胆囊进行测量,根据测量的数据判断病情。所以,掌握其正常值能帮助你看懂检查报告。
正常胆囊的超声图像:超声显示胆囊呈一梨形的无回声区。所谓无回声区就是“黑色区”,这个“黑色区”就叫胆囊腔,胆囊腔内是无一物的。胆囊壁呈透明的线状,包绕在“黑色区”四周。正常胆囊的长径一般不超过9cm,短径不超过3cm,胆囊壁厚不超过3mm(图1-7)。

图1-7 正常胆囊B超影像图
一般情况下,胆囊炎、胆囊结石患者看B超检查报告时候,主要注意以下几个方面。
(1)胆囊的大小:在B超报告里会有胆囊大小的描述,在急性胆囊炎的情况下,会发现胆囊增大,主要是因为胆囊积液的关系。如果胆囊体积明显减小,提示胆囊有萎缩,这是慢性胆囊炎的一种表现,而且说明胆囊已经失去了正常的功能。
(2)胆囊壁的厚薄:正常的胆囊壁很薄,大概1~2mm。如果报告显示胆囊壁增厚为3~4mm,往往提示有慢性胆囊炎。当胆囊壁明显增厚在5mm以上,甚至发现有“双层”的现象,这往往提示胆囊壁有明显的水肿,这是急性胆囊炎的一种表现;当然,某些营养情况比较差的患者,也可能因为血液里的蛋白水平过低而出现胆囊壁的水肿。
(3)胆囊结石的数量、大小和位置:B超可以很容易地发现胆囊内的结石,所以一般都会在报告中提到结石的大小,是单个的,还是多个的,结石是不是在胆囊颈部,这些信息对于医师决定治疗方案是很重要的。但值得注意的是,B超报告所提示的胆囊结石的大小并不是绝对的,这是因为每个B超医师在测量时所采用的角度不同、切面不同,所以是会有一定误差的。因此,当我们两次检查B超后,如果结石的大小有些微小变化,并不表示结石已经有了增大或缩小,而应该在多次检查后再根据变化的趋势来判断结石是不是有变化。
(4)胆总管的直径:这是一个非常重要的信息,正常人胆总管的直径大概是4~6mm,当胆总管的直径在10mm以上时,就可以诊断胆总管扩张了。胆总管扩张往往还会伴有肝内胆管的扩张,而引起扩张的原因往往是胆总管内有东西引起了阻塞,引起胆汁排出不畅。B超检查可以发现胆总管里是不是有结石或肝内胆管里是不是有结石,如果胆总管扩张伴有结石的话,治疗方法就和单纯的胆囊结石有很大的不同了。
许多患者对胆囊B超检查前的注意事项不太清楚。通常情况下,对于需要做肝、胆、胰、脾、肾等腹部B超的患者,要求当天早晨空腹,所谓空腹就是禁食、禁水、禁药。这一点大家都比较清楚,但是对前一天晚餐要吃素食、晚上20:00后停止进食却不知晓。吃素食主要是为了让胆囊充盈得更好些。如果前一天晚上吃过多的荤食,会导致胆汁排出过多,无法保证胆囊内胆汁的充盈。晚上20:00后停止进食,也是为了减少食物对检查的干扰。
除了在检查前一天晚上要吃素食外,在检查前要注意少说话,不吸烟。这是因为说话过多和吸烟都会使气体进入胃肠道,一旦胃肠道气体过多,B超检查时就会出现许多伪像,干扰检查,破坏扫描图像的清晰度,影响检查结果。
做B超前两天,应避免进行胃肠道钡剂造影和胆道造影。对于因消化系统疾病就诊的患者,有时医师会同时开出钡剂透视和B超检查单,患者最好先行B超检查,再行钡剂造影。因为胃肠道内若有钡剂存留,不仅影响胆囊、胰腺的超声显像,而且还容易发生误诊。
3.腹部平片(X线片)——巧辨“阴阳”结石 胆石症中10%~15%含钙盐较多,在X线检查时不能透过X线,所以在胶片上显示结石的影子,这种结石医师称为“阳性结石”。但多数的胆石症含钙盐较少,如胆固醇结石、胆色素结石,能透过X线,则称为“阴性结石”。因此,腹部X线片对胆道系统的诊断价值有限,它只是胆石症患者的初步检查。
患者在做X线腹部平片检查时要做好下列准备:检查前三天内不服含有铁、碘、钡、铋、钙等的制剂,以免影响X线显影;前二天可服用活性炭片,目的是吸附肠道里的气体;检查前一天晚上服番泻叶3~6g或蓖麻油20ml,帮助排空大便;检查当天早晨禁食,尽量排空大便。
4.CT检查——揭晓梗阻的“面纱” CT检查是现在很常见的检查手段,费用比磁共振成像低,特别适合肝和胰腺疾病的诊断。但B超诊断胆囊结石的敏感性比CT高,具有典型的征象,因此,胆结石一般不选择CT检查。当高度怀疑胆总管结石或肝内胆管结石,或者原因不明的肝内、外胆管梗阻,经B超检查又不能明确诊断者,可行CT检查。CT检查可以明确胆管梗阻的部位和原因,不受气体干扰,是临床上确定梗阻性黄疸病因的重要检查方法,其准确率达87%~98%(图1-8)。
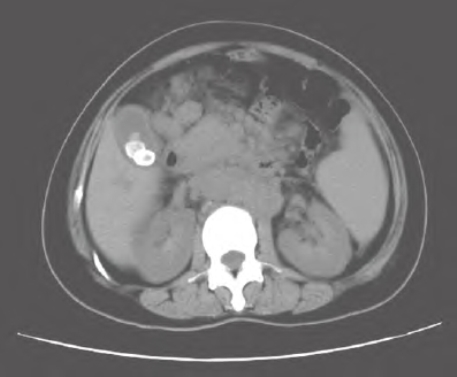
图1-8 CT检查示胆囊结石
5.经内镜逆行胰胆道造影(ERCP)——胆道胆囊全貌的“明镜者” ERCP是一种直接将造影剂注入胆道造影的方法,可使整个胆管系统及胆囊清晰显影,同时可以发现胆管及胆囊内有无结石,胆管有无扩张、狭窄及其程度。ERCP诊断胆总管结石的阳性率可达95%,当梗阻为完全性时,可以仅仅显示胆管的远端。ERCP操作有一定难度,主要并发症为胆管感染和急性胰腺炎,属于有创性检查,ERCP最大的优点是能够对发现的病变进行介入治疗。
6.磁共振成像(MRI)及磁共振胰胆管成像(MRCP)——结石、肿瘤的“分辨者” MRI对软组织结构较CT有更好的显示,可以显示出肝内、外胆管扩张的范围和程度、结石的分布和大小、胆囊的病变等情况。特别是对于胆囊炎患者合并黄疸的时候,进行磁共振检查可以了解胆总管里面有没有结石或者肿瘤,帮助分析产生黄疸的原因。但磁共振的价格比较贵,并且不适合安装了心脏起搏器或者体内有金属置入物的患者。
磁共振胰胆管成像(MRCP)是近年来磁共振技术临床应用的新进展之一,它是一种无创性显示胰胆管结构的技术。自Wallner等于1991年首次报道并应用于临床以来,其成像方法不断改进,对胰胆管系统疾病的评价良好,目前已逐渐成为胆系结石术前诊断及制定手术方案的重要依据。MRCP对胆系梗阻的诊断可以取代ERCP,对胆石的诊断正确率可达89%~98%,可以清楚地显示胆石位置及胆管梗阻后扩张程度。
7.经皮穿刺胆道造影(PTC)——胆道是否通畅的“检查者” PTC可以清楚地显示肝内外整个胆管系统,对判断肝内、肝外各级胆管是否有梗阻以及梗阻的部位有较大价值。对伴有肝内胆管扩张、黄疸较重的患者,在X线或B超引导下穿刺成功率较高,如无肝内胆管扩张则穿刺困难。PTC多在ERCP失败或不宜的情况下使用。
8.十二指肠引流——判断感染为何物 做这项检查可以帮助诊断胆囊有无炎症,如有细菌,是何种细菌,对哪些药物敏感等,还可以帮助发现有无胆囊管梗阻。慢性胆囊炎胆汁中黏液增多、白细胞增多,可检查出细菌或寄生虫。如果引流不能获得胆汁,则说明胆囊收缩功能不好,或胆囊管有梗阻,对诊断也有意义。
9.口服法胆囊造影——慢性胆囊炎、胆结石的“小能手” 胆囊造影是诊断慢性胆囊炎很有价值的检查方法。胆囊造影可发现胆结石、胆囊形态变化、胆囊缩小或变形、胆囊浓缩功能及收缩功能不良、胆囊显影淡漠,甚至有的胆囊不显影等慢性胆囊炎影像。急性胆囊炎不做此项检查。
口服碘番酸或碘阿酚酸片等,药物经肝随胆汁排出,进入胆囊浓缩后可显示胆囊阴影。一般需10~12小时。正常者显影呈梨形。高脂餐后30分钟内缩小为1/3或1/2。
异常表现有:①显影浅淡或不显影;②充盈缺损,如结石或肿瘤。如检查中胆囊内有呈透明影的阴性结石或胆囊影浅淡或不显影,在排除影响胆囊显影的因素(如胃肠道吸收功能不良、肝功能差、低蛋白血症、服错药、异位胆囊或胆囊已被切除等)后,尤其是多次检查结果相同者,均可做出慢性胆囊炎、胆结石的诊断。在良好的技术条件下,诊断准确率达95%。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。
















