一、心 绞 痛
1.劳力型心绞痛 当冠状动脉狭窄超过50%以上时,冠状动脉循环的最大血流储备力开始下降,并随管腔阻塞的不断加重而呈进行性下降,如狭窄程度大于75%,一旦运动、激动等因素所致的心肌耗氧量的增加超过狭窄的冠状动脉代偿供血能力时,可发生心肌缺血和劳力型心绞痛。
(1)初发劳力型心绞痛:是指心绞痛病程在1个月以内;初发时常规在12导联心电图上显示缺血性ST段下降,T波低平、双向或倒置,有时出现U波倒置(图3-4)。心绞痛症状缓解后,上述改变消失。
(2)稳定劳力型心绞痛:心绞痛由劳力或情绪激动诱发,发作持续时间和程度相对固定,可经休息或口含硝酸甘油而迅速缓解,病程稳定在1个月以上。心绞痛发作时,ST段立即呈缺血型下降,伴有或不伴有T波低平、双向或倒置。原有ST段下降者,心绞痛发作时又进一步下降。一般心率略偏快。缺血改善后,ST段又回至原位。
①无心绞痛发作时心电图大致正常。
②于活动手板运动试验中发作心绞痛,心电图表现为V3~V6导联ST段水平或下斜型下降达0.05~0.23mV。

图3-4 初发劳力型心绞痛
心绞痛发作时,ST段明显抬高,T波负正双向
(3)恶化劳力型心绞痛:稳定劳力型心绞痛患者短期内发作频繁、程度加重、持续时间延长。心绞痛发作诱发因素亦发生明显变化,称为恶化劳力型心绞痛。
(4)卧位型心绞痛:属重症劳力型心绞痛的一种类型。心绞痛发生于卧位,发作时患者往往立即坐起或站立,症状可得到部分缓解。患者多有陈旧性心肌梗死和原发性高血压病史。冠状动脉造影多为多支弥散性病变,左室舒张功能不全是大多数卧位型心绞痛发作的主要诱因,心绞痛发作与心肌耗氧量增加有明确的关系。
2.自发型和变异型心绞痛
(1)自发型心绞痛:发作与心肌耗氧的增加无明显关系,主要是由于一过性冠状动脉痉挛和收缩,以及其他动力性阻塞因素造成一过性心肌缺血。自发型心绞痛可在静息时发作,也可在一般活动时发生。自发型心绞痛发作时出现暂时性ST段改变:①ST段呈损伤性抬高,如在某一支冠状动脉发生完全闭塞性痉挛,即可造成穿壁性心肌损伤,心电图上表现为ST段弓背向上型抬高。②ST段下降,多见于心内膜下心肌损伤,往往是由于冠状动脉某支血管发生痉挛,但多为完全性的管腔闭塞。自发型心绞痛和变异型心绞痛主要是损伤程度上的差别。变异型心绞痛是因冠状动脉痉挛致管腔完全或几乎完全闭塞造成穿壁性心肌损伤;自发型绞痛则主要因不完全阻塞性痉挛引起心内膜下心肌损伤。在每次心绞痛发作时,由于冠状动脉痉挛所致狭窄的程度不同,两种心绞痛可以互相转变。
(2)变异型心绞痛:属自发型心绞痛的一种类型。它的发作与心肌耗氧量增加无明显关系,冠状动脉痉挛是引起变异型心绞痛的重要原因(图3-5)。
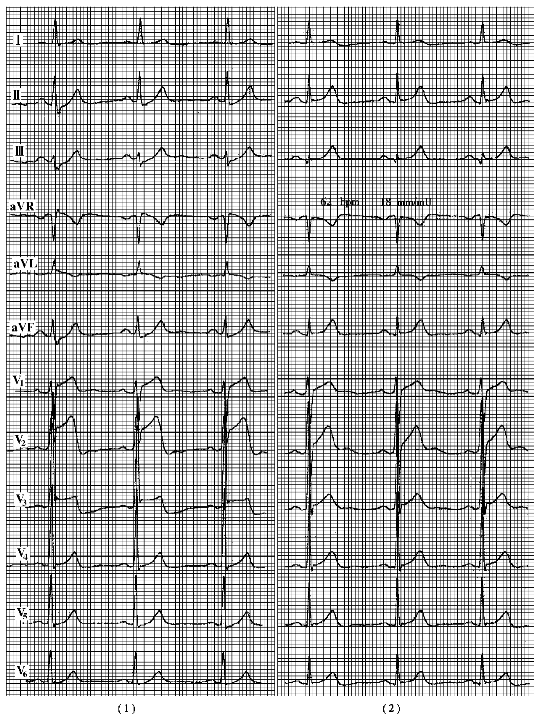
图3-5 变异型心绞痛发作时的心电图表现
(1)心绞痛发作时 (2)心绞痛缓解后
二、无症状性心肌缺血
冠状动脉粥样硬化性心脏病的临床类型除常见的心绞痛、心肌梗死、心律失常、心源性休克和猝死等以外,还有近年来才被引起重视的无症状(无痛)性心肌缺血(SMI)。SMI患者通常有以下几种情况,即心电图负荷试验出现缺血性ST-T改变,而无心绞痛症状;冠状动脉造影证实有一支以上冠状动脉或其较大的分支有明显狭窄,而不伴有各种类型的心绞痛;或者有无症状性心肌梗死,或虽有心绞痛发作,但同时又有无症状心肌缺血。
三、心肌梗死
急性心肌梗死是指由于冠状动脉粥样硬化性狭窄、痉挛、血栓形成等因素导致冠状动脉急性闭塞,使血管远端的心肌细胞因持续、严重的缺血而发生急性坏死,其心肌组织通常表现为中心部坏死,近坏死区周边组织明显损伤,损伤区外周组织心肌缺血。因而产生一系列特征性心电图改变:①缺血型T波改变;②损伤型ST段抬高;③坏死型Q波。
1.急性心肌梗死的心电图变化原理
(1)缺血型T波改变:由于心肌缺血多发生于心内膜下心肌,因而急性心肌梗死早期显著的心电图变化是T波高耸(图3-6),临床上往往根据缺血型T波变化的急剧特征,作出心肌梗死超急性损伤期的诊断。在此期能给予积极、有效的治疗(如溶栓、PTCA、支架等),心肌可不发生坏死。如果处理不及时,往往发展成为急性心肌梗死。此期持续时间很短,仅数分钟至几小时,大多在院外度过,而失去治疗良机,入院时已形成急性心肌梗死。在梗死的外周存在心肌缺血者,T波改变仅限于梗死区的导联上,T波由直立逐渐转为倒置,其程度逐渐加深,持续几天或几周后达最深,以后逐渐变浅,几个月后恢复正常。持续性心肌缺血者,倒置T波不再转为直立。

图3-6 缺血型T波改变
①内膜下心肌缺血,T波高耸直立。
②外膜下心肌缺血,T波倒置,两侧对称,谓“冠状T”。
③穿壁性心肌缺血,T波倒置进一步加深。
(2)损伤型ST段抬高:心肌缺血进一步加重,可造成心肌损伤,出现损伤型ST段改变。通常ST段变化剧烈,心肌损伤发作时,ST段立即移位,损伤解除以后,ST段回至基线。损伤型ST段抬高或压低。心包脏层下心肌损伤,损伤区的导联上ST段抬高,穿壁性心肌损伤,ST段进一步抬高。急性心肌梗死所致的损伤型ST段抬高的程度较重,一般达0.5mV以上,与早期复极综合征、急性心包炎等所致的ST段抬高不同,后者抬高的程度多为0.5mV。如损伤发生于心内膜下心肌,则ST段下降。
急性心肌梗死所致的损伤型ST段抬高的形态(图3-7)与QRS波群和T波的形态有关。在急性心肌梗死超急性期,ST段抬高直线向上升高,并倾斜的与高尖的T波相连,因此ST段的形态呈不对称性。在急性心肌梗死发展期,ST段抬高,凸面向上呈弓背状,并与缺血性T波平滑地联结,从而构成所谓损伤期“单向曲线”。假如此时T波直立高耸,ST段凸面光滑而对称,则可形成抛物线样改变。

图3-7 ST段抬高的形态
(1)平台型 (2)弓背型 (3)凸面向上型 (4)凹面向下型 (5)正常形态型 (6)单向曲线型
(3)坏死型QRS波群改变:心电图出现Q波作为心肌梗死的征象,已有70多年的历史。心室除极首先自室间隔开始,由心内膜下心肌向心包脏层下心肌推进。起始0.01~0.02s的QRS向量为室间隔及心内膜下心肌的向量,0.03~0.04s的QRS向量代表右室及大部分左室除极产生的向量。大多数心肌梗死发生于左室,梗死向量背离梗死区,在梗死区的导联上出现坏死型Q波或QS波,对应导联则出现增高的R波。如前侧壁心肌梗死,起始0.03~0.04s向量背离梗死区,投影在V4~V6导联轴的负侧,出现梗死性Q波。后壁心肌梗死时,起始0.03~0.04s向量指向右前方,投影在V1、V3联轴正侧,出现增高增宽的R波。应当指出,不能认为心电图上只有梗死Q波或QS波才表示心肌坏死型改变。当心肌梗死的部位比较特殊,如心内膜下心肌梗死等非Q波性心肌梗死时,心电图上就不出现异常Q波,但可以有心电图上的其他改变,如R波振幅增高、增宽或减小等细微变化。坏死型心电图改变,通常在心肌梗死症状发生后几个小时才出现,因此常规心电图检查不能排除早期已发生心肌梗死。通常,心肌梗死心电图异常Q波或QS波多数长久保持不变,但部分患者梗死部位Q波可能转为q波或Q波消失,显示1份正常或大致正常心电图。这可能是因为在疾病的恢复期梗死面积缩小,形成纤维瘢痕较小,心电图上不能显示出来。其次,并非心肌梗死急性期的异常Q波都是心肌坏死的结果,而是由于心肌损伤使其生物电活动能力暂时丧失(心肌顿抑),当这种心肌损伤恢复后,其生物电活动又可恢复正常,从而使Q波消失。另外,如在原梗死部位的对侧再发生心肌梗死,可将原有的异常Q波抵消。若心脏的某些部位发生传导阻滞、预激综合征等,均可使原有的Q波消失。
2.急性心肌梗死的心电图特征及其演变分期
(1)急性心肌梗死的心电图特征
①异常Q波或QS波是诊断心肌梗死的重要指标。由于梗死部位及程度不同,异常Q波出现的导联及振幅大小也各不相同,但作为病理性Q波应符合下列条件:①Q波时间:Q波在Ⅰ、Ⅱ、aVL、aVF、V5、V6导联>0.03s;V4导联>0.02s;V1、V2导联出现Q波即应视为异常;②Q波电压≥1/4R波;③Q波带有明显切迹;④R波消失呈QS型(图3-8)。
②异常R波:非透壁性心肌梗死虽无病理性Q波出现,但可使QRS电压及时间发生改变。其诊断条件为:
Ⅰ导联R波≤0.2mV,aVR导联R波≤Q波幅度;aVF导联R波≤Q波,V2导联R波时间≤0.01s,幅度≤0.1mV;V3导联R波振幅≤0.7mV或≤Q波幅度;V5导联R波振幅≤0.7mV或≤Q波幅度;V5导联R波振幅≤0.7mV或≤1/2Q波;V6导联R波≤0.6mV或≤1/3Q波幅度。
如果是正后壁心肌梗死,V1导联显示R波时间≥0.04s,振幅≥0.6mV,R/S>1;V2导联R波时间≥0.05s,幅度≥1.5mV,R波≥1/2S波幅度。
胸导联R波从右胸向左胸递增不良,表现为V3或V4导联R波小于V2或V1导联R波。诊断时应密切结合临床病史及其他辅助检查结果,注意排除能引起R波异常的其他疾病,如心包炎、肺气肿、右心室肥厚、黏液性水肿、左中隔支传导阻滞等。
③ST段变化:ST段的偏移是诊断急性心肌梗死的重要指标。ST段改变的特征:ST段起始与QRS交界部(J点)抬高,呈凸面向上型。肢体导联、左侧胸导联ST段>0.1mV。右侧胸导联抬高>0.3mV。QRS电压过低时,ST段落面向上抬高<0.1mV,并伴有T波倒置,也有诊断意义。

图3-8 透壁性前壁心肌梗死心电图
V1~V3导联呈QS型
④T波变化:由心肌缺血引起的T波改变称缺血型T波改变。
T波改变的心电图特征:T波增高,标准导联>0.7mV;单极肢体导联>0.5mV;胸前导联>2mV。T波低平,T波小于同导联R波的1/10~1/8。T波双向,呈负正双向或正负双向。T波倒置,倒置的T波尖锐,两肢对称,起始角接近终止角。
⑤梗死周围阻滞:长期以来对急性心肌梗死主要是依据QRS、ST段和T波的上述改变来作出判断的。1950年Firsl等提出某些心肌梗死除合并完全性左、右束支传导阻滞外,尚伴有QRS波群增宽,并认为系梗死区表面心肌传导障碍所致,故称之为“梗死周围阻滞”。以后Grant通过更细致的对照研究后,正式提出梗死周围阻滞是心肌梗死的第4种心电图改变,并进一步分为:梗死区内阻滞、分支性梗死周围阻滞和局部梗死周围阻滞。
梗死区内阻滞。由于梗死后心肌坏死区内有岛状存活组织,其产生的延迟兴奋使心电图Q波或QS波中出现较小的正向波,使之形成切迹、粗钝。如果梗死区的坏死组织均匀,无岛状存活组织,则Q波应是光滑、规整的。因此,对心电图中梗死性Q波上出现切迹、挫折、粗钝者,视为存在梗死区内阻滞。这是与非梗死性Q波的有力区别。
局部梗死周围阻滞。心肌梗死后,激动不能通过中心坏死区抵达外膜下存活心肌,只能通过梗死区周围存在损伤阻滞的心肌缓慢传导,致使心室除极延迟,因而产生增宽的终末R波。心电图特点为:在具有病理性Q波的导联中,出现增宽的终末R波;可见于任何部位的心肌梗死;在胸导联,V2~V3多呈QS形,V4~V6呈QR形(此与梗死合并右束支传导阻滞不同);额面电轴偏移无特异性。
分支性梗死周围阻滞。有人认为所谓分支性梗死周围阻滞,实际上就是前侧壁心肌梗死或高侧壁心肌梗死合并左前分支传导阻滞,或下壁心肌梗死合并左后分支传导阻滞。急性心肌梗死合并左前或左后分支传导阻滞时,可出现QR型,此种梗死周围阻滞的心电图特点是:分支性梗死周围阻滞常伴发于高侧壁、前侧壁及下壁心肌梗死中;在梗死区正面导联上出现增宽的终末R波,QRS多数情况下仅略增宽,少数患者QRS波群时间可>0.12s;伴有特殊的终末QRS电轴,前侧壁分支梗死周围阻滞时,电轴左偏约-60°。下壁分支梗死周围阻滞时,电轴约+90°~+100°;10%患者伴有QRS终末向量时间延长。如前侧壁分支梗死周围阻滞伴有终末QRS时间延长,可类似前间隔梗死合并左束支传导阻滞。下壁分支梗死周围阻滞伴有终末QRS时间延长,可类似下壁心肌梗死合并右束支传导阻滞;分支性梗死周围阻滞并非稳定出现。其发作突然,一般发生在梗死开始后的数日内,可表现为间歇性。
(2)心肌梗死的心电图演变分期:急性心肌梗死发生后,心电图的变化随着心肌缺血、损伤、坏死的发展和恢复而呈现一定演变规律,其QRS-ST-T的变化具有特征性的演变过程。经实验及临床证明,在冠状动脉急性闭塞后,典型的心电图变化依次为:①超急期T波,即T波巨大高尖,但ST段仍在等电位线上;②ST段抬高与高大T波形成单向曲线;③R波振幅降低,室壁激动时间延长(急性损伤阻滞),继而出现病理性Q波;④ST段恢复至等电位线;⑤T波由直立转倒置,由浅变深,以后逐渐变浅,最后恢复直立。
目前心肌梗死的心电图分期方法尚无统一标准,根据上述心电图图形的演变过程和演变时间,有人将其分为四期:超急性期、急性期、恢复期、陈旧性期。
①超急性期:亦称超急损伤期。在梗死的数分种至数小时内发生,一般在24小时内消失。此时,仅为冠状动脉急性供血不足,心肌发生透壁性缺血而处于可逆阶段。心电图表现为T波巨大高耸,两肢对称也可不对称而呈圆拱形篷顶状。这种T波变化可伴有ST段轻度升高,或在等电位线上甚至可稍下降。
②急性期:又称充分发展期。发生在梗死后数小时到数周内。心肌为透壁性缺血、损伤合并坏死改变。心电图表现ST段呈弓背向上型抬高,并与T波前肢融合形成单向曲线。随着病理性Q波的出现,ST段开始恢复至等电位线,同时伴有缺血型“冠状T波”及T波倒置达最深度。此期一般持续3~6周。
③恢复期:亦称亚急性期心肌梗死。此期一般持续3~6个月。心电图表现为:病理性Q波,在梗死区导联上可出现病理性Q波或QS波。ST段回至等电位线或下移。T波倒置由深变浅,逐渐恢复。
此期与急性期的心电图表现,被认为是ST段降至等电位线,而与陈旧性心肌梗死的心电图分界是T波由深变浅并逐渐恢复。
④陈旧性期:又称慢性稳定期。在心肌梗死发生数月至数年后,倒置的T波恢复正常或长期无变化,ST段一般在等电位线,有时可下移,最后心电图上可只遗留有病理性Q波作为曾患过心肌梗死的证据。在心电图上符合下列各项中的任何一项者,即可考虑有陈旧性心肌梗死的可能:Ⅰ、Ⅱ、V2~V6导联Q波≥0.03s,且≥1/3R波。Ⅰ、Ⅱ、V2~V6≥0.04s。aVL导联Q波≥0.04s,且aVL导联Q波≥0.3mV。Ⅲ导联Q波≥0.04s,且aVF导联有Q波。aVF导联Q波≥0.04s。V2~V6导联QRS波群呈QS型,而V1导联有R波。V1~V4或V1~V5或V1~V6导联QRS波群全部呈QS型。V1~V2导联呈QRS波。左胸导联Q波V6<V5<V4。左束支传导阻滞时,I、aVL、V4~V6导联出现Q波,不论Q波深度及宽度如何,都应高度怀疑陈旧性心肌梗死。QRS主波向上的室性异位搏动如起始部出现Q波,尽管其Q波<0.04 ms也应视为异常。
一般梗死后病理性Q波将持续存在,但在发病1年半后约15%的患者Q波缩小到正常范围或完全消失,3年半后约有6%的患者心电图完全正常,也有少数病例系在发病后1个月左右Q波消失,偶尔亦有在发病后1周左右消失者。究其Q波缩小或消失的原因可能有下述几种情况:①心肌梗死急性期Q波的出现不是由于心肌坏死,而是局部发生一过性电静止,以后电活动能力恢复,Q波亦随之消失。②由于发生某些心室内传导障碍,如左束支传导阻滞、预激综合征等,致使梗死性Q波消失。③梗死部位对侧发生新的梗死,相互抵消,而产生矛盾性Q波消退。④坏死心肌形成纤维性瘢痕后,瘢痕组织收缩,使Q波缩小甚至心电图上显示不出心肌瘢痕的迹象。⑤靠近坏死区周围的心肌纤维代偿性肥厚,导致Q波消退。
3.心肌梗死的定位诊断 心肌梗死的心电图定位诊断,是根据异常Q波、ST段抬高及T波位置等梗死图形出现在代表心脏不同部位的相应导联上来决定的(表3-1)。近年来由于临床、病理、心电图、心电向量图、超声心动图、放射性核素心肌扫描以及冠状动脉造影等检查相互对照的经验积累日益增多,因此对心肌梗死定位诊断的论述也愈加详细。
心肌梗死的定位,按梗死部位的不同,一般可分为前壁、下壁、侧壁、后壁及右室心肌梗死,它们之间常可有不同的相互组合。
表3-1 心肌梗死定位诊断表

(续 表)

[注] +:该导联出现典型梗死图形(Q波、ST段抬高、T波倒置、R波减小或消失)
-:与+相反的改变(R波增高、ST段压低、T波直立明显)
(+):可能有典型梗死图形
(-):可能有与+相反的改变
4.不同部位心肌梗死的心电图诊断 心电图检查对心肌梗死诊断具有较高的准确性。对可疑图形应反复多次检查,必要时还应加做V3R、V4R、V5R或V7、V8、V9导联或胸前导联的上、下1~2肋间,以免漏诊。
(1)前间壁心肌梗死心电图表现
①V1、V2或V1~V3呈QS波,V5、V6无Q波,呈RS型,可伴电压降低。
②V1~V3呈QS波,而V3R呈RS波,若呈QS型则不能肯定心肌梗死。
③急性期V1~V3导联ST呈弓背向上型抬高,T波倒置。
④V1~V3呈QR型,可见于间隔下2/3梗死。
⑤V1呈RS型,V2、V3呈QS型,见于室间隔下部心肌梗死。
⑥V1~V3呈RS型,R波纤细,低小,占时极短,几乎呈直线,见于室间隔右侧面心内膜下心肌梗死。
⑦V1、V2呈QRS型,见于室间隔左侧面心内膜下,前壁受累较小,或局限于前壁心内膜下。V3、V4若出现QS波,诊断可靠性更大。
(2)前壁心肌梗死心电图表现
①V3、V4或V5导联出现异常Q波或QS波。
②急性期时上述导联ST段弓背向上提高,T波对称性倒置。
③V3、V4导联R波<V2导联R波<V1导联R波,V3、V4有q波,V5、V6导联R波高,中间无过渡图形。
④V4导联Q波>V5、V6导联Q波或V3、V4有Q波,而V5、V6无Q波。不论Q波宽度和深度如何,均提示心肌梗死。
(3)前侧壁心肌梗死心电图表现
①V4~V6、I、aVL导联出现异常Q波或QS波。Q≥0.03s,且≥1/3R波。
②急性期ST段呈弓背向上抬高,T波对称性倒置。
③V1、V2导联R波较前明显增高、增宽,并表现为V3导联R波<V2导联R波<V1导联R波。由于QRS的初始向量接近平行于V1导联轴和垂直于V3导联轴所致。
(4)广泛前壁心肌梗死心电图表现
①V1~V6、I、aVL导联均出现异常Q波或QS波。
②ST段呈弓背上斜形抬高及T波对称性倒置。
(5)高侧壁心肌梗死心电图表现
①Ⅰ、aVL导联、V6或V4~V6上一肋间出现异常Q波或QS波。
②ST-T有动态改变。
(6)下壁心肌梗死心电图表现(图3-9)
①Ⅱ、Ⅲ、aVF导联Q波≥0.04s,电压>1/4R。
②Ⅱ、Ⅲ、aVF导联Q波≥0.03s,伴ST弓背升高或T波对称性倒置。
③QⅢ≥0.04s、QaVF≥0.02s,Ⅱ导联有时间不定的Q波。
④ST-T动态改变
(7)正后壁心肌梗死心电图表现
①右侧心前区导联V1~V3出现高而略增宽的R波,R/S>1。V1导联R波下行支粗钝或切迹。
②V1~V3导联T波直立,对称,高耸。
③V1~V3导联ST段凹面向下移。
④V1、V2室壁激动时间延长,可达0.04s。
⑤V7~V9导联出现异常Q波,Q≥0.04s、深度>0.1mV,V8导联Q波≥0.04s,Q/R>1/2,V9导联Q波>0.04s,R>1。
⑥急性期V7~V9导联ST段抬高,由于V7~V9导联QRS波普遍低,所以ST多位于等电位线,如有ST段抬高、降低应视为异常,V7~V9导联T波倒置也为异常。
⑦常合并下壁、侧壁心肌梗死的图形改变。
(8)右室壁心肌梗死心电图诊断
①V1、V3R~V7R导联ST段抬高≥0.1mV,以V4R导联ST段抬高≥0.1 mV为主要依据。
②V1、V3R、V7R导联出现异常Q波或QR波。
③Ⅲ导联ST段抬高>Ⅱ导联,Ⅲ导联ST段抬高≥0.1mV。
④V1、V3R~V7R导联T波对称性倒置,并有规律性演变。
(9)乳头肌梗死心电图诊断
①急性期多见J点明显压低,伴ST段下移,T波直立。
②陈旧性梗死多见J点明显压低,伴ST段下移,T波直立。
③乳头肌断裂可见J点显著压低,ST凹面向上,T波直立。
④U波倒置,T-U段下移。

图3-9 急性下壁心肌梗死心电图
Ⅱ、Ⅲ、aVF导联可见坏死性Q波,Ⅱ、Ⅲ、aVF导联ST段呈凹面向下显著抬高并与高耸T波融合。V5、V6导联ST段也有轻度抬高,提示侧壁受累。I、aVL、V4~V4导联ST段显著下降,为对应性改变
如果前外侧乳头肌梗死,上述表现出现在I、aVL及V4~V6导联。如果后内侧乳头肌梗死,上述表现发生在Ⅱ、Ⅲ、aVF及V1~V4导联。
乳头肌梗死的心电图表现不具特异性,诊断必须结合临床资料。
(10)心内膜下心肌梗死心电图诊断
①在以R波为主导联,ST段普遍呈缺血型下移>0.1mV,持续时间>24~48小时,并有进行性变化及对应性改变(aVR导联ST段抬高)。ST段下移呈水平型或轻度凸面向上,T波负正双向或对称性倒置,并有梗死性演变规律。
②部分导联R波振幅可降低,但无梗死性Q波。室间隔左侧或前壁心内膜下心肌梗死,在右心前区导联V1、V2可出现QS波。正常情况下V1、V2导联中的R波,主要反映室间隔左侧面心内膜下除极,该部位心内膜下心肌梗死,将使R波缺失,呈现QS波。此种改变不一定代表穿透性心肌梗死。因此,QS波通常表示透壁心肌梗死这一原则,只适用于左室游离壁梗死。右心前区导联出现QS波,可能是透壁性心肌梗死,也可能是室间隔左侧面心内膜下心肌梗死。
③部分坏死较轻的ST段变化,既没有严重心肌损伤的ST段变化,也没有坏死性Q波,仅表现T波进行性增深,以后逐渐变浅的动态变化。
④后壁心内膜下心肌梗死,右心前V1、V2导联T波直立,V7、V9导联出现ST段明显下移,T波倒置。
(11)心房梗死心电图诊断
①心房除极异常,P波形态改变:P波增高、增宽呈M型、W型,或出现切迹、双相或不规则。这与心肌坏死累及房内传导束有关。
②心房复极异常,P-Ta段偏移 a.右房梗死:P-Ta段在Ⅱ、Ⅲ、aVF、V1~V3导联下移≥0.1mV,在aVR、aVL导联上移>0.05mV。b.左房梗死:P-Ta段在Ⅱ、Ⅲ、aVF、V1~V2导联下移≥0.1mV,在aVR、aVL、Ⅰ、V5、V6导联上升>0.05mV。c.P-R段下移或上抬呈水平型,使P波与P-R段之间的连接角变锐。P-Ta段移位是由于心房梗死产生损伤电流的结果。此种心房ST段偏移在Ⅱ、Ⅲ、aVF导联中比较明显,一般多>0.5mm,并且在对应导联可呈现出相反的改变。如果反轻微的P-Ta段下移,又没有对应导联的抬高,不能作为诊断依据。心房ST段移位,一般持续数小时至数天,多在1周内恢复。
③房性心律失常:心房梗死时房性心律失常包括房性期前收缩、阵发性房性心动过速、心房颤动、窦房传导阻滞等。心室梗死合并房性心律失常时,应高度怀疑合并心房梗死。
另外,心房内心电图对心房梗死的诊断有一定特异性,如观察心房综合波的振幅。由于心房梗死常伴有心房附壁血栓及心房颤动,易导致急性肺梗死,故心室梗死合并肺梗死者亦应考虑心房梗死的可能。
诊断心房梗死的临床意义在于它存在肺梗死、体循环系统栓塞及心房破裂的潜在危险,可导致病情恶化,严重影响临床预后及生存率。
5.心肌梗死合并室壁瘤心电图表现 室壁瘤是指心肌梗死后,坏死的心肌组织在心室内压力的作用下,局部室壁向外扩张,形成束状或球形瘤样膨出,尤其在收缩期更为明显。若出现在急性透壁性心肌梗死早期,称为急性室壁瘤,在梗死后24小时内即可形成。室壁瘤在心肌梗死后的检出率为15%~20%,其中80%好发于左心室前壁、侧壁、心尖部或正后壁。室壁瘤多数为单发,但也可以在同一心脏上发生2个以上。心电图表现为:
(1)在梗死区导联上,ST段持续性抬高2周以上,T波多不出现倒置的缺血型改变。
(2)其他改变:室壁瘤的心内膜表面常显示明显的纤维结缔组织增生或血栓。心电图上可出现R波振幅减低或心室内传导延缓,有时尚可见显著的心电轴偏移,呈左偏或右偏。
(孙淑梅 高福英)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















