一、角膜的解剖和生理
角膜位于眼球前极的中央,角膜呈椭圆形,成人角膜水平径线约12mm,垂直径线约11mm。角膜中央1/3近球形,正常直径约4mm。因角膜后表面较前表面更弯曲,故中央角膜(0.5mm)较周边角膜(1.0mm)薄。在周边部,角膜变得更扁平,但扁平率是不对称的,鼻侧及上方较颞侧和下方更扁平。这种局部解剖特征在取角膜异物时应引起注意。角膜透明无血管,有两个主要神经支配:感觉神经纤维来自三叉神经的眼支,其细胞体位于三叉神经节;交感神经纤维的细胞体位于颈上神经节内。
角膜从外向内可分为:上皮层、前弹力层、基质层、后弹力层、内皮层(图11-6,图11-7)。
角膜上皮是一种非角化鳞状上皮,损伤后上皮修复1h开始,伤后24~48h,其修复增殖达到顶峰。泪膜在组织学上虽非角膜的一部分,但就其生理功能而言,整个角膜上皮均在相对稳定的泪膜覆盖之下,即角膜前泪膜。
前弹力膜又称Bowman膜,厚度10~16μm,位于上皮基膜的下方,是角膜基质的一个特殊层次。

图11-6 角膜上皮和Bowman层

图11-7 角膜内皮和后弹力膜
基质层占角膜全厚的90%,创伤后12~24h开始修复,蛋白合成的高峰在伤后5~14d,6~8周方能形成比较牢固的基膜。
后弹力层又称Descemet膜,其厚度随年龄增长而增加,成人阶段,后弹力层厚度达到10~15μm。
内皮层由单层内皮细胞构成。作为创伤愈合应答的一部分,任何形式的内皮创伤都能造成一种非特意性应答。
二、取角膜异物的方法
【适应证】
此法适用于角膜异物患者。
【用物准备】
裂隙灯显微镜、4.5号注射针头、表面麻醉滴眼剂、无菌棉签、抗生素滴眼剂、抗生素眼用软膏。
【操作方法】
见图11-8。
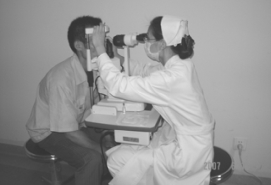
图11-8 取角膜异物操作
1.点表面麻醉滴眼剂于患眼结膜囊内。
2.嘱患者坐在裂隙灯前,使患者下颌放于下颌托架上,前额紧贴于头架的额带横挡上。
3.调节裂隙灯显微镜,使光线聚焦于角膜异物处。
4.嘱患者不要转动眼球,睁大眼睛,4.5号针头与角膜保持10°~15°,将异物轻轻挑出。
5.操作完毕结膜囊内点抗生素滴眼剂、涂抗生素眼用软膏,以无菌纱布覆盖患眼。
三、取角膜异物的护理及注意事项
1.操作前向患者做好解释,以取得配合。
2.嘱患者操作时切勿转动眼球,避免瞬目,针头与角膜保持10°~15°,切不可呈垂直方向,以免针头误伤角膜。
3.患者眼部刺激症状严重,频繁流泪时,应以棉签拭去眼泪,待眼部刺激症状减轻时再取异物。
4.如异物较深,不可强求一次取净,以免造成角膜穿孔。
5.如异物在眼内存留时间过长,有锈环或浸润环时,应尽量取净。
6.嘱患者纱布覆盖患眼24h后再取掉,遵医嘱点抗生素滴眼剂和抗生素眼用软膏。
7.如异物较深,一次未完全取净,嘱患者一定按要求时间复诊。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。














