第五节 结肠造口术及治疗
一、解剖结构
结肠是介于盲肠与直肠之间的一段大肠,整体呈“M”型,包绕于空、回肠周围。结肠分为升结肠、横结肠、降结肠和乙状结肠4部分。成人结肠总长约1.5m。升结肠和横结肠交界处,称为肝曲,横结肠和降结肠交界处,称为脾曲。
横结肠长约50cm,起自结肠右曲,先行向左前下方,后略转向左后上方,形成一略向下垂的弓形弯曲,至左季肋区脾的内侧面下部,再弯曲向下,形成结肠左曲(或称结肠脾曲),向下续于降结肠。横结肠属腹膜内位器官,由横结肠系膜连于腹后壁,活动度较大,其中间部分可下垂至脐或低于脐平面。
乙状结肠长约40cm,在左髂嵴处起自降结肠,沿左髂窝转入盆腔内,全长呈“乙”字形弯曲,至第3骶椎水平面续于直肠。乙状结肠属腹膜内位器官,由乙状结肠系膜连于盆腔左后壁,活动度较大。
结肠的肠壁也分为浆膜层、肌层、黏膜下层和黏膜层,其外层纵肌聚集成三条纵形的结肠带,结肠带之间的肠壁呈许多囊状膨出,称“结肠袋”。结肠带边缘有多个脂肪垂附着。
右半结肠由肠系膜上动脉所供应,分出回结肠动脉、右结肠动脉和中结肠动脉;左半结肠是由肠系膜下动脉所供应,分出左结肠动脉和数支乙状结肠动脉。静脉与动脉相似,分别经肠系膜上静脉和肠系膜下静脉而汇入肝门静脉。结肠的淋巴结分为结肠上淋巴结、结肠旁淋巴结、中间淋巴结和中央淋巴结4组,中央淋巴结位于结肠动脉根部及肠系膜上、下动脉的周围,再引至腹主动脉周围腹腔淋巴结。
支配结肠的副交感神经左、右侧不同,迷走神经支配右半结肠,盆腔神经支配左半结肠。交感神经纤维分别来自肠系膜上和肠系膜下神经丛。
二、生理功能
1.结肠的运动 结肠正常的运动形式有袋状往返运动、分段或多袋推进运动、收缩性多袋推进运动、蠕动和集团运动。进食、情绪、疾病、药物等因素都会影响到结肠的运动。
2.结肠的分泌 结肠没有绒毛,结肠黏膜含有隐窝,在隐窝间的自由表面由柱状上皮细胞覆盖,隐窝和柱状上皮都有高度密集的含黏液的杯状细胞,分泌黏液。此外,也分泌数种胃肠激素。
3.吸收和排泄 结肠的主要功能是吸收水分,储存和转运粪便,也能吸收葡萄糖、电解质和部分胆汁酸。
三、适应证
见下面各手术方法中。
四、手术方法
(一)横结肠襻式(双腔)造口术
1.适应证
(1)不能切除的左半结肠癌或狭窄,伴有梗阻者,需做永久性横结肠造口。
(2)左侧结肠或直肠恶性肿瘤伴急性梗阻时先做先期减压,待适当时机行二期切除,或一期切除时暂时性肠道转流。
(3)左侧结肠或直肠外伤或病变致穿孔、瘘管等疾病行修补术时暂时性肠道转流。
(4)左侧结肠或直肠手术估计吻合不甚满意时,可做预防性横结肠造口。
(5)结肠肛管吻合术或直肠低位吻合术时暂时性肠道转流。
2.手术步骤
(1)造口位置:右上腹腹直肌处。
(2)选择切口及游离横结肠:在脐与剑突连线中点右侧腹直肌做一横切口,长7~8cm,切断右腹直肌,切开腹直肌后鞘、腹膜外组织及腹膜进入腹腔。显露横结肠,将拟造口的横结肠提出切口外,沿横结肠边缘剪开附着于该段横结肠的大网膜,并将游离的大网膜回纳入腹腔(图3-14)。
(3)固定肠管:紧贴结肠后壁系膜,用止血钳在肠系膜无血管区戳一小口,将一根直径3~5mm的玻璃管或硬塑料管通过此孔,作为支架(图3-15)。切口两端腹膜稍加缝合,以免肠襻膨出,以能在结肠旁插入1指为宜,以免造成狭窄,压迫造口肠管。将切口周围腹膜与肠壁浆肌层及提至切口外之系膜做一圈缝合固定,切口两端的皮肤和皮下组织同样稍加缝合。

图3-14 选定造口肠段,分离大网膜
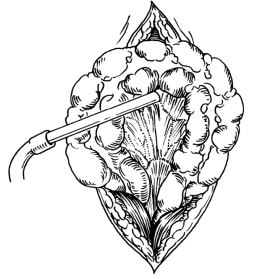
图3-15 玻璃棒固定外置肠管
(4)造口形成:如结肠胀气明显,可先予减压(图3-16),在结肠壁上做一荷包缝合,直径1.5~2.5cm,于荷包中央处切开肠壁,置入一根橡皮管到造口近端结肠,结扎荷包缝线,并妥善固定橡皮管,术后接引流袋,3~4d拔除,切开结肠。如结肠胀气不明显,可暂不切开肠壁。待术后2~3d用电刀在肠段的结肠带上纵形切开3~4cm,或做椭圆形切开,排出肠内容物。造口周围有纱布覆盖,外加干纱布垫包扎。

图3-16 置导管减压
3.术后处理
(1)非梗阻病例,一般在术后2~3d切开肠壁,造口有粪便排出后需要经常更换敷料。
(2)手术中行插管减压者,术后连接引流瓶,并固定妥当勿使脱出,以免粪便污染腹壁切口。术后3~4d切开结肠时拔除。
(3)支撑肠段的玻璃管在术后2周内拔除。不宜过早,以免外置肠段缩进腹腔。
(二)乙状结肠单腔造口术
1.适应证
(1)直肠恶性肿瘤拟行直肠经腹会阴联合切除+永久性乙状结肠造口术(即Miles术)。
(2)直肠恶性肿瘤行经腹切除 + 永久性乙状结肠造口术(即Hartmann术)。
(3)直肠外伤、梗阻、憩室炎并发穿孔及急性腹膜炎时需暂时性肠道转流。
(4)放射性肠炎或直肠瘘管须行永久性肠道转流。
2.手术步骤
(1)造口位置的选择:一般首选左侧腹直肌下段作为造口部位。具体定位方法是:脐与左侧髂前上棘连线的内1/3处,也可于脐水平下3~5cm、腹中线左侧3cm的腹直肌内。
(2)游离和关闭肠管:取下腹正中右侧绕脐切口或依据原发疾病确定切口。进入腹腔后,游离左半结肠,切除或切断直肠及部分乙状结肠,并关闭近端结肠,缝合远端(图3-17)。结肠游离程度以近端乙状结肠可提至切口外而无张力为限。关闭近端结肠应尽量减少可能出现的污染。常用的关闭方法是使用Kocher钳钳夹断端,并用橡胶手套包裹,或者使用闭合器再加橡胶手套包裹,待腹腔操作完成后再经腹壁造口将结肠断端拖至腹腔外。

图3-17 切断乙状结肠,包扎近端,缝合远端
(3)造口隧道的制作:术者以左手示指探入腹腔造口位置的腹壁处做引导,用手术刀在预定造口处做一圆形切口,直径2~3cm(依患者的胖瘦及结肠的粗细决定),再以电刀垂直切除皮下脂肪,深达腹直肌前鞘,各层切除范围应与皮肤相同。“十”字形切开腹直肌前鞘,沿肌纤维方向分开腹直肌,同样方法切开腹直肌后鞘、腹筋膜及腹膜。各层切开长度应为2~3指。
(4)造口完成:用4把血管钳将腹直肌后鞘提起,将拟行造口的乙状结肠拉出腹壁之外,不可用力过猛,以免肠壁或系膜组织撕裂。拉出的肠管断端长度一般以切除末端闭合肠管约1cm后高出皮肤2~3cm为宜。然后将乙状结肠相应水平的浆肌层与腹直肌后鞘做一圈缝合固定,待关腹后再将肠管断端的黏膜、浆肌层与皮肤的真皮层做一周环行外翻缝合。造口完成后,肠管断端周围沿皮肤切缘捆绑一圈碘仿纱,并用消毒的透明一件式或两件式人工肛门袋封闭造口,可防止出血、渗漏及伤口感染,而且便于术后观察造口的血运及愈合情况。
(三)乙状结肠双腔造口术
1.适应证
(1)直肠外伤、梗阻、狭窄或病变致穿孔时,做暂时性结肠造口,以保证修补处的愈合。
(2)直肠恶性肿瘤伴急性梗阻时作为先期减压术。
(3)直肠癌手术做暂时性或永久性结肠造口。
2.手术步骤
(1)造口位置选择:左下腹,常选择髂前上棘与脐连线同左腹直肌外缘交点的外上处。
(2)切口选择:若为单纯造口术,取造口处5~7cm切口或依原发疾病取下腹正中右侧绕脐切口及其他切口。切开皮肤、皮下层及腹外斜肌腱膜,分离腹外斜肌、腹内斜肌、腹横肌,切开腹横筋膜、腹膜外组织及腹膜进入腹腔。
(3)游离乙状结肠及固定肠管:分开乙状结肠外侧腹膜,游离乙状结肠至可提出切口外而无张力。紧贴乙状结肠系膜缘用止血钳戳一小口,穿过一根直径3~5cm的玻璃棒或硬塑料管作为支架(此支架在术后1~2周即可拔除),注意避开血管。切口两端腹膜稍加缝合,至可于结肠旁插入1指为宜。将切口周围腹膜与肠壁浆肌层及提至切口外的系膜做一圈缝合固定,然后缝合切口两端的皮下层及皮肤。
(4)造口完成:用电刀沿系膜对侧结肠带纵形切开肠管约5cm, 排尽肠内容物,检查黏膜情况。
(高立硕)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。














