(一)先天性前、后鼻孔狭窄或闭锁
前鼻孔狭窄或闭锁(congenital atresia or stenosis of anterior nares)的部位在鼻前庭与固有鼻腔交界处。后鼻孔狭窄或闭锁(congenital atresia or stenosis of posterior nares)部位在后鼻孔。
【影像检查方案】
CT为首选检查方法,可发现狭窄或闭锁的确切部位和程度。
【典型病例】
病例1 女,4岁。自幼鼻前庭发育畸形(图4-2-1)。

图4-2-1 右侧鼻前庭先天性闭锁
影像所见
A、B.CT横断扫描显示右侧鼻孔闭锁,右侧上颌窦发育不良,鼻中隔偏曲。
病例2 男,出生28小时。出生后喘憋,阵发性发绀(图4-2-2)。

图4-2-2 先天性后鼻孔膜性闭锁
影像所见
A、B.CT横断扫描显示双侧后鼻孔被软组织填充,闭塞气道,骨性鼻道无狭窄。
病例3 女,7岁。出生后喘憋,张口呼吸(图4-2-3)。

图4-2-3 先天性后鼻孔膜性闭锁
影像所见
A.横断及B.矢状CT扫描显示双侧后鼻孔被软组织填充,闭塞气道,骨性鼻道无狭窄。
病例4 女,出生11天。出生后呼吸急促,鼻塞(图4-2-4)。

图4-2-4 先天性鼻中隔偏曲,右侧鼻道狭窄
影像所见
A、B.CT横断扫描显示后鼻孔不对称性,鼻中隔向右偏曲,右侧骨性鼻道狭窄。
病例5 女,5岁。出生后鼻前庭发育畸形,张口呼吸(图4-2-5)。

图4-2-5 先天性骨性鼻道闭锁
影像所见
A、B.CT横断扫描显示骨性鼻道未发育,双侧上颌骨于中线处融合,鼻前庭畸形。
【影像与病理】
前鼻孔狭窄或闭锁的部位在鼻前庭与固有鼻腔交界处。前鼻孔闭锁由上颌突、外侧鼻突和内侧鼻突三者融合而成,从胚胎第8~24周,前鼻孔为上皮栓所阻塞;24周以后,上皮栓完全溶解被吸收,出现前鼻孔。由于某些因素影响上皮栓的溶解,可形成前鼻孔的闭锁和狭窄,闭锁为膜性。
后鼻孔狭窄或闭锁部位在后鼻孔,由蝶骨翼内板向中线突出,与犁骨间构成骨性狭窄或闭锁。先天性前、后鼻孔狭窄或闭锁表现为单侧或双侧,分膜性、骨性和混合性。发病率为1/60 000。胚胎第5周时,鼻基枝丛表面下出现凹陷,形成嗅窝底;至胚胎第7~8周,处于嗅窝底的颊咽膜与颊鼻膜先后自行裂开,沟通鼻腔和口腔,此裂口处即为后鼻孔。后鼻孔的形成受颊咽膜、颊鼻膜与后鼻孔四周的骨壁组织发育的影响。如果某些因素影响了颊咽膜或颊鼻膜的裂开,或后鼻孔四周的骨壁组织发育异常,则可形成后鼻孔闭锁。目前认为后鼻孔闭锁的形成有以下几种学说:①颊鼻膜残留,胚胎6周时,颊鼻膜自行穿透与口腔相通,成为原始鼻腔与鼻孔。如颊鼻膜内间质组织过厚,不吸收消失或消失不完全,日后即为间隔组织。按残留组织的多少,决定其间隔为膜性、骨性或混合性。②颊鼻膜上部未吸收,胚胎早期口腔与前肠之间有颊黏膜,其上端在腭水平面以上,如未消失,则形成后鼻孔闭锁。③鼻道周围组织增生形成狭窄或闭锁,增生部分可来自犁骨、腭骨、蝶骨体,翼内板及上颌骨等处。在闭锁或狭窄的组织切片内,可见软骨组织,从而推断其为来自上述骨质增生的结果。
【影像诊断要点及比较影像学】
闭锁组织有80%~90%属骨性间隔。膜性闭锁者几乎都在骨性鼻孔狭窄的基础上发生。新生儿以横断扫描为主,层厚2mm,间隔2mm。正常鼻阈处应为前后光滑移行,构成两条近乎平行的鼻腔外侧壁,当鼻阈向中线突出时才构成前鼻孔狭窄,可单侧或双侧。在此基础上可发生闭锁,闭锁者多伴有鼻前庭发育不良。后鼻孔狭窄在横断面常由于蝶骨翼内板向中线突出造成,闭锁多在此基础上发生,可单侧或双侧,如严重者可造成全鼻腔的闭锁或狭窄。
典型的临床表现结合横断CT表现多可及时诊断,可准确反映鼻孔狭窄或闭锁的部位、性质以及程度,为进一步确定治疗方案提供依据。应注意鉴别鼻腔分泌物造成阻塞与膜性闭锁,最简便的方法是用一鼻饲管置入患侧鼻腔,如通过受阻,可证实后鼻孔狭窄。
【影像与临床】
主要症状是鼻塞,新生儿出生后,由于适应能力尚未健全,只会用鼻呼吸,如鼻孔狭窄或闭锁必然表现为呼吸困难,当张口啼哭时症状缓解。患儿睡眠时又企图用鼻呼吸,呼吸困难重新出现。狭窄或单侧闭锁者症状不明显。
【鉴别诊断】
应注意鉴别鼻腔分泌物造成的阻塞与膜性闭锁,最简便的方法是用一鼻饲管置入患侧鼻腔,如通过受阻,可证实有狭窄存在。X线平片对诊断前鼻孔的狭窄和闭锁无明显价值。CT对前鼻孔的狭窄和闭锁显示比较清楚,同时对于鼻中隔以及周围骨质的发育情况显示也比较清晰。MRI对于前鼻孔的软组织结构的变化显示清晰,但对骨质结构的观察不如CT清晰。
(二)脑膜或脑膜脑膨出
脑膜或脑膜脑膨出(meningocele or meningoencephalocele)指脑膜或脑组织通过鼻额区或颅底先天性骨缺损处疝出至额面部,或向下疝入筛窦眼眶内。可分为前顶组和颅底组。
【影像检查方案】
CT和MRI为主要检查方法。CT为首选检查方法,可发现病变的程度和部位。MRI检查可明确病变的内部成分及与颅内结构的关系。
【典型病例】
病例1 女,10个月。出生后发现鼻根部肿物至今。查体:肿物质软,能活动(图4-2-6)。
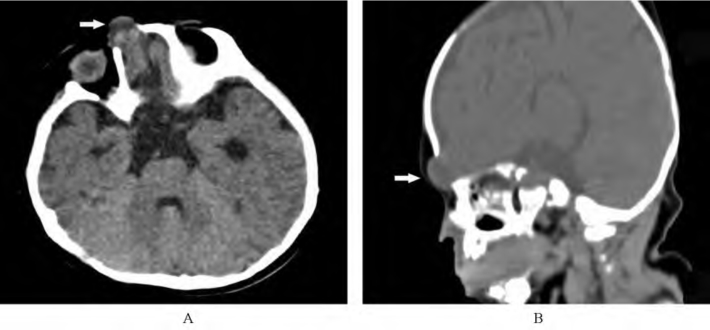

图4-2-6 脑膜膨出
影像所见
A、B.CT轴位及矢状位平扫显示额骨垂直部骨质缺损,颅内容物经骨质缺损处向颅外疝出,呈软组织密度肿块。
C.三维重组SSD图像显示鼻根部颅骨缺损。
病例2 男,1个月。出生后发现鼻根部肿块至今(图4-2-7)。


图4-2-7 脑膜膨出
影像所见
A、B.CT轴位和矢状位平扫显示额骨垂直部及部分筛骨骨质缺损,颅内容物经缺损处向颅外疝出,呈软组织密度肿块,肿块密度不均匀,与颅内组织相连续。
C、D.三维重组SSD图像分别显示鼻根部肿块和颅骨缺损。
【影像与病理】
脑膜或脑组织通过鼻根部或颅底缺损处疝出至额面部,或向下疝入筛窦眼眶内。根据缺损部位与疝出位置分①鼻额型:缺损位于额骨和鼻骨之间,疝囊突出于中线鼻根部;②鼻筛型:缺损位于额、筛和鼻骨之间,疝囊向下斜行于鼻旁软骨与骨交界处;③鼻眶型:缺损位于额、筛和泪骨之间,疝囊伸入眼眶中部;④经筛型:缺损位于筛窦顶,疝囊伸入前组筛窦和鼻腔;⑤蝶眶型:缺损位于蝶骨大翼,疝囊伸入眼眶后部;⑥蝶咽型:缺损位于蝶骨,疝囊伸入鼻咽部;⑦蝶颌型:疝囊经眶后、眶下裂伸入至颞下窝区。
【影像诊断要点及比较影像学】
检查方法对发现病变至关重要,CT应以冠状位扫描为主,辅以横断扫描。可以清晰显示肿块通过颅骨缺损部位与颅内脑组织延续,骨窗观察可直接显示颅底骨缺损的部位及大小。软组织窗可显示疝囊的大小、内含物成分等。MRI对显示颅骨缺损不敏感,但由于具有较好的软组织对比,因此可以清晰显示膨出组织内成分以及并发的脑组织畸形。
【影像与临床】
出生后表现为鼻根部囊性膨出物,表面皮肤可以正常或仅为薄膜样组织,婴儿哭闹时囊膜张力增高或囊肿变大,触之有波动感。患者可伴随颜面畸形,眼距增宽,眶腔变窄,双眼向外移位。单纯脑膜膨出腔内不含神经组织,透光实验阳性。脑膜脑膨出时囊内含脑组织,透光实验阴性。
【鉴别诊断】
注意与鼻区原发肿瘤进行鉴别。鼻区原发肿瘤一般为实性肿块,密度均匀或不均匀,与颅内结构无沟通。增强后肿块会有轻度强化。血管源性肿瘤会明显强化,容易与脑膜膨出鉴别。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















