第七节 手术治疗适应证及典型案例
一、肠梗阻
完全性肠梗阻或部分性肠梗阻经内科治疗未见好转,手术目的是解除梗阻,尽可能切除病灶。
典型案例患者女,32岁。2013年12月15日出现腹痛腹胀,在当地医院诊断为“肠梗阻”,行手术探查。术中发现腹腔内肠管广泛粘连,肠壁增厚水肿,肠管明显扩张,肠壁上大量粟粒状组织,取肠系膜结节活检,病理报告为肠结核。因严重肠粘连无法分离,放置胃造瘘管和十二指肠造瘘管,关闭腹腔。术后每天经胃造瘘管引流出液体约2000ml,间断呕吐。给予抗结核治疗和经肠外营养支持。转到上海市公共卫生临床中心外科。继续抗结核和营养支持治疗1个月,肠梗阻无缓解。再次手术。从原手术切口延长,逐步进腹后发现肠管严重粘连。仔细分离粘连,发现回肠远端完全梗阻,做部分肠切除,回肠升结肠吻合,恢复消化道通畅(图20-1~图20-2)。顺利出院。对这种严重肠粘连的再次手术非常困难,手术可以另切口或从原来切口的延长线处进腹腔,首先分离开肠管与腹壁的粘连,再从最容易分开的部位逐步分离开肠管之间的粘连。
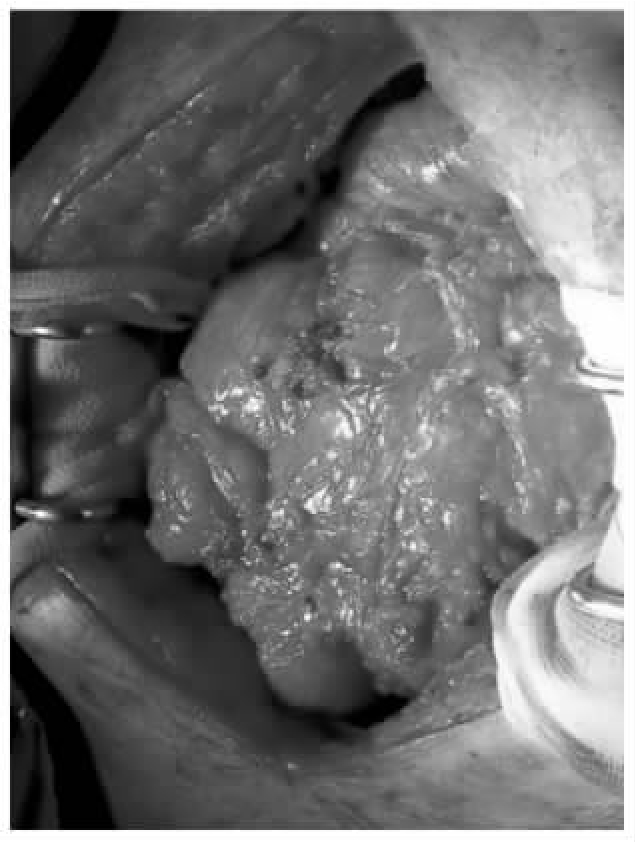
图20-1 示肠管严重粘连
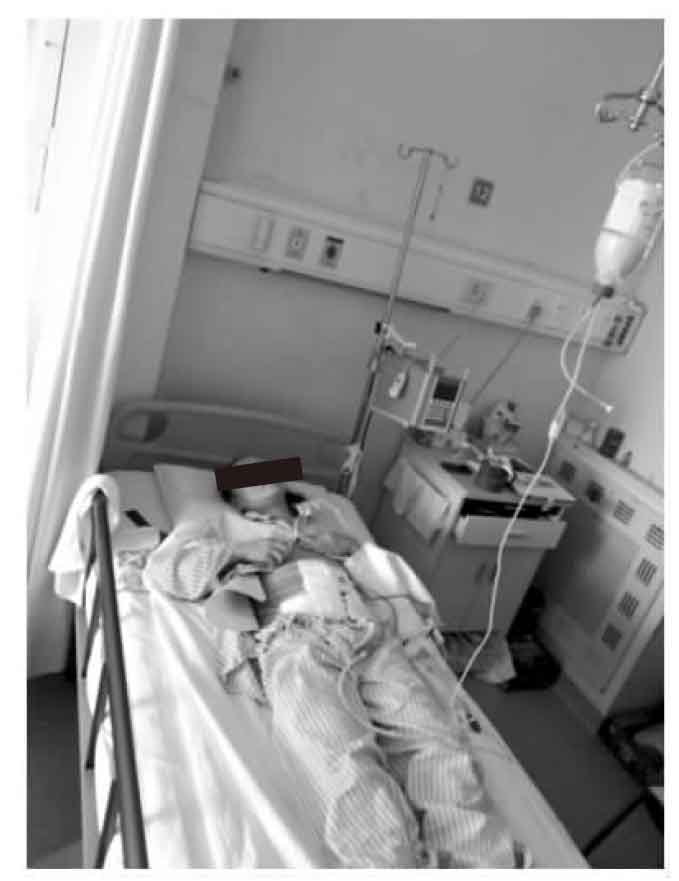
图20-2 再次手术分离粘连,放置空肠造瘘管,做肠内营养支持
二、急性肠穿孔,腹膜炎
对肠结核急性肠穿孔、腹膜炎,或慢性肠穿孔瘘管形成经内科治疗而未能闭合者,需要外科治疗。对肠穿孔合并腹膜炎,腹腔污染严重,肠管明显水肿时,手术应该先做肠造瘘和腹腔引流。如果肠管高度水肿、粘连,无法拉出腹壁做造瘘时,应持续负压吸引排除腹腔内污染,营养支持及抗结核治疗。待炎性水肿吸收,一般情况稳定后再行病变肠管切除,吻合等手术治疗。
典型案例患者女,22岁。2010年12月15日出现腹痛腹胀,在当地医院诊断为“肠梗阻”,并急诊行手术。术中发现腹腔内肠管广泛粘连,肠壁增厚水肿,肠管明显扩张,肠壁上大量粟粒状组织,左中下腹探及一脓腔,内有脓液500ml,左侧输卵管明显增粗,有脓苔附着,盆腔因粘连不能探查清楚,考虑左侧附件炎、腹腔脓肿形成,给予冲洗脓腔,于脓腔内置管引流。术后第二日出现发热39℃,并间断出现抽搐,第四日肛门排气排便,但高热不退。术后第七日转另一家医院,发现切口感染并肠瘘,X线检查提示双肺结核。给以抗结核治疗,伤口换药引流。但是病情继续加重,腹部切口全层裂开。2011年2月9日转入上海市公共卫生临床中心外科。
入院时检查,患者重度营养不良,腹部伤口长约20cm,全层裂开,肠管外露,可见多处肠瘘,肠管浸泡在肠液中(图20-3)。患者入院后完善全面检查,排除肿瘤等其他疾病。从肠瘘插管造影,寻找瘘口近远端。抗结核、抗感染、保肝、营养支持治疗,肠外营养逐步恢复到肠内营养。在腹腔裂口处置管持续负压吸引收集肠液,然后从最远一处肠瘘插管回输收集的肠液。待一般状况好转,肠管与腹部裂开的伤口边缘逐渐粘连(图20-4),肠管水肿逐步减退,复查胸部CT结核病灶基本吸收。于2011年7月6日全麻下再次手术探查,发现腹腔广泛粘连,小肠最近的瘘口距Treitz韧带60cm,最远的瘘口距回盲70cm,其间还分别在距Treitz韧带120cm、160cm、220cm多处肠瘘,距回盲部约70cm的回肠粘连成块并与腹壁相连,粘连块近端小肠扩张、水肿,内积肠液,其远端小肠萎陷。全腹腔肠管广泛粘连。腹腔无明显积液。分离广泛粘连(图20-5),理清肠壁、瘘管及相关脏器解剖关系。缝合修补多处肠瘘,切除粘连块高度扩张的回肠约40cm。做回肠切除远-近端的端-端吻合,吻合完毕后检查吻合口无张力,色泽良好。双下腹放置引流管,全层减张缝合关闭腹壁伤口(图20-6)。术后监测生命体征,继续抗结核,抗感染,营养支持治疗。术后4d消化道功能恢复,开始流质饮食。术后30d,体重增加10kg,拆除伤口缝线(图20-7)。伤口愈合良好,顺利出院。
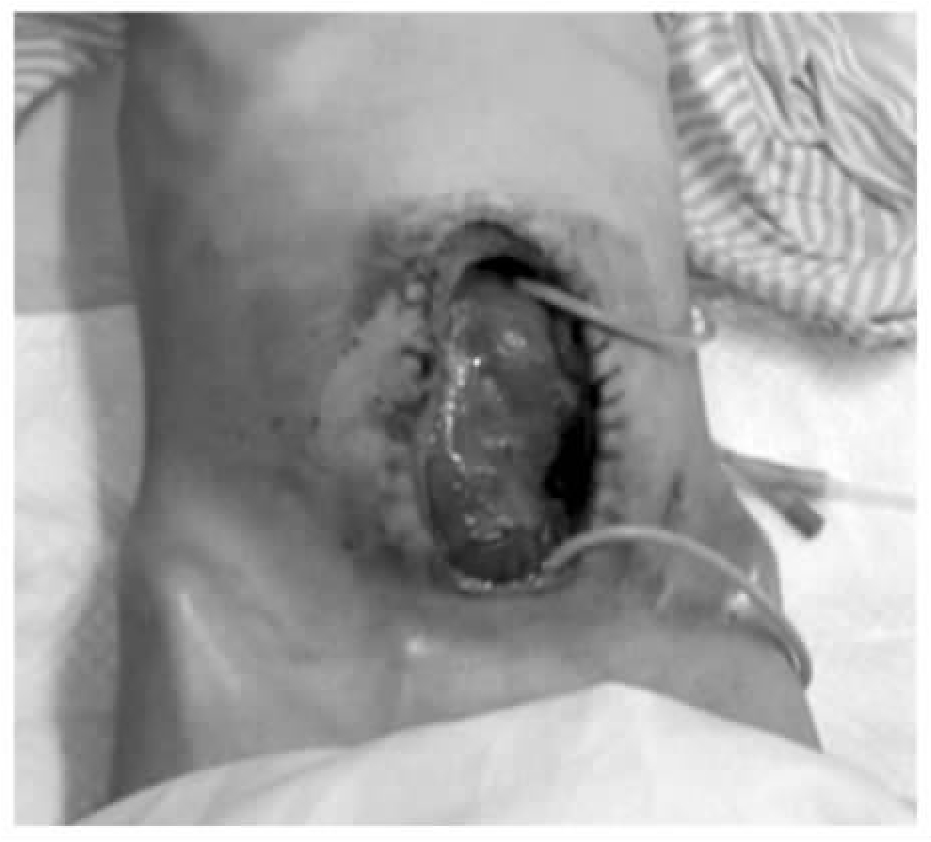
图20-3 腹壁伤口全层裂开,肠管外露,可见多处肠瘘
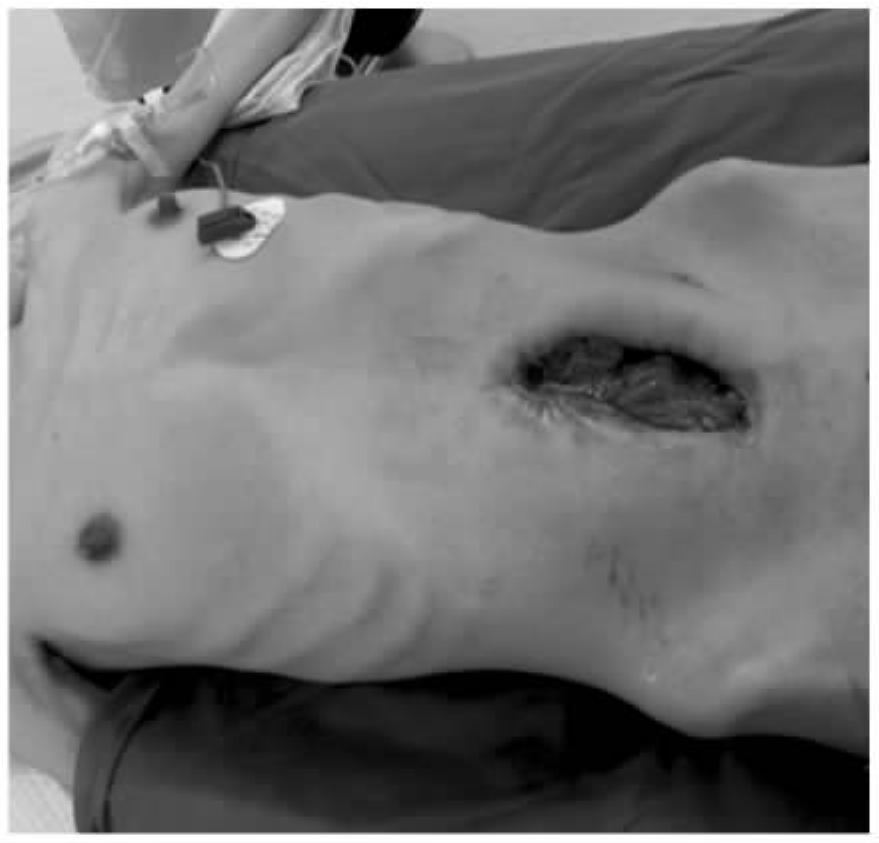
图20-4 肠管与腹部裂开的伤口边缘已经粘连
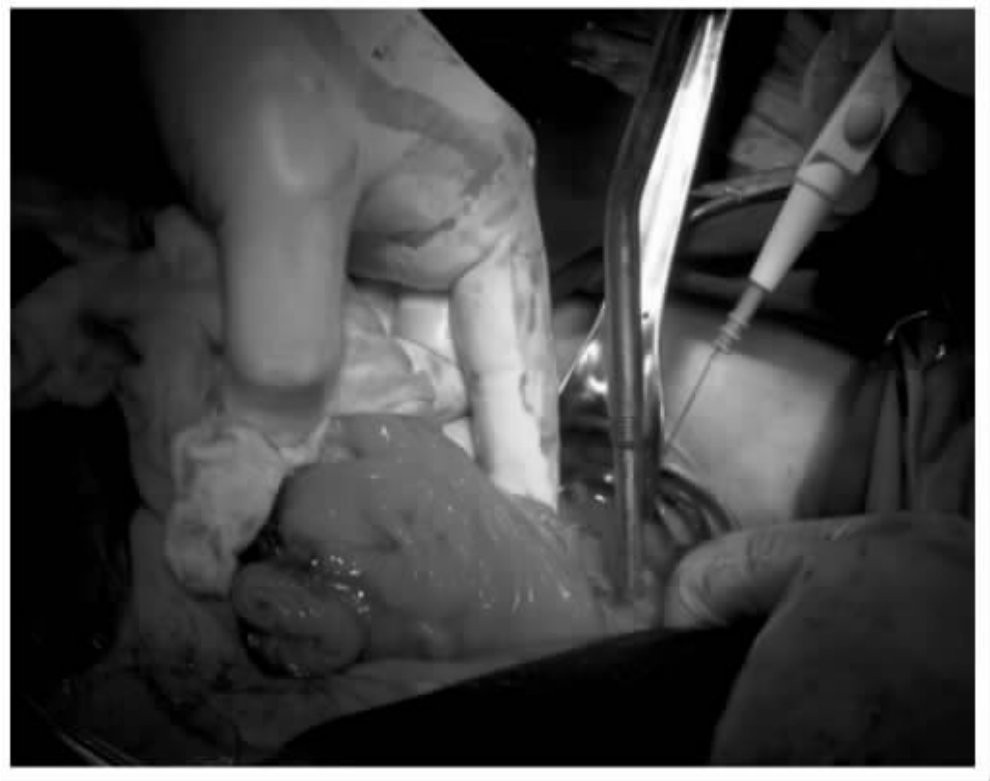
图20-5 分离粘连,理清肠壁、瘘管及相关脏器解剖关系

图20-6 全层减张缝合关闭腹壁伤口
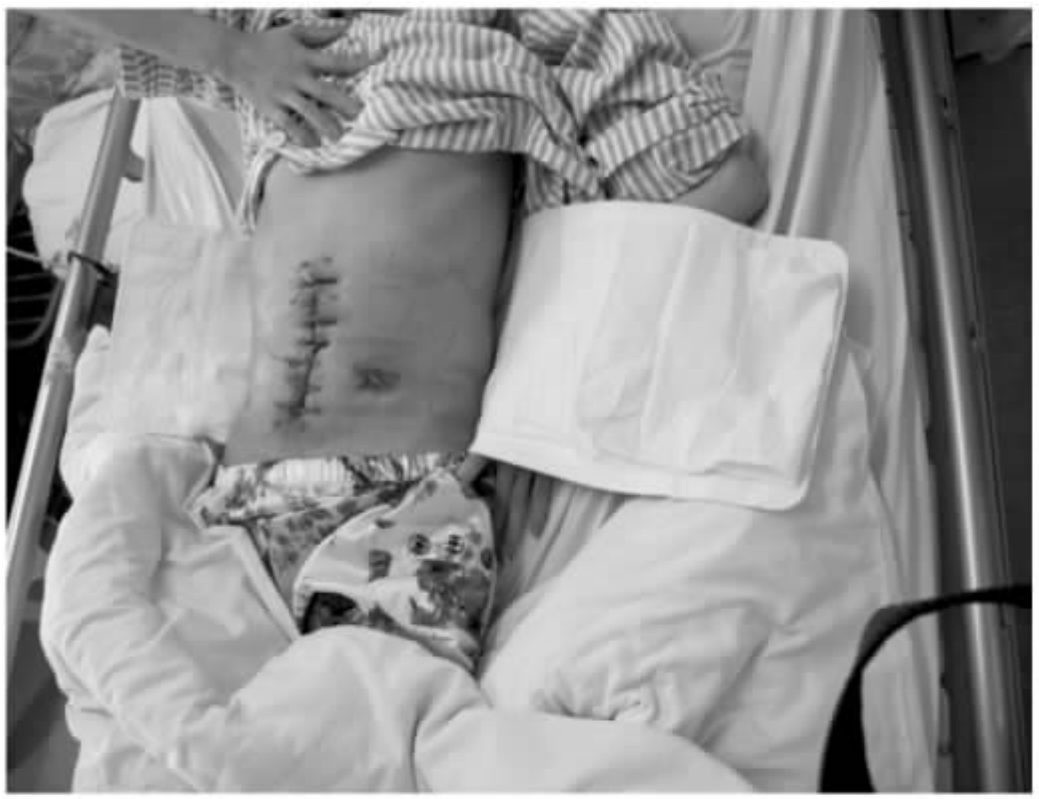
图20-7 拆除伤口缝线,伤口愈合良好
肠结核主要采取内科抗结核药物治疗和全身支持疗法,伴有活动性肺结核的肠结核患者不宜行外科治疗。因麻醉可导致肺结核播撒,手术如不能彻底切除肠结核病灶可导致腹腔结核播散。如有可能应在手术前进行一段时间的抗结核和全身支持疗法。本例患者到我院外科住院时重度营养不良,双肺浸润型结核。而且肠管明显水肿和粘连,多处肠瘘,手术难度很大。我们采用了在抗结核及全身支持治疗的基础上持续负压吸引肠液,然后将肠液从最远端的肠瘘插管回输,每天回输肠液约3000ml,减少了水、电解质和各种消化酶的丢失,而且防止腹腔伤口被肠液浸泡腐蚀,使腹腔全层裂开的伤口逐渐与肠管粘连,逐步封闭了伤口与全腹腔的相通。待肺部结核病灶基本吸收,肠管水肿明显消退后再次手术。手术治疗的原则应尽可能地切除病变肠段,修补肠瘘,解除肠梗阻。本例患者进腹腔非常困难,我们采取延长原手术切口,从粘连较轻的部位分离腹壁与肠管的粘连,逐步将全部小肠粘连分开,理清解剖关系,尽可能清除腹腔的结核病灶。对小的肠瘘缝合修补,对肠管有明显病变和狭窄的部位切除,在作肠吻合以前应检查远端肠管是否还有狭窄。本例患者术前每日从远端的肠管回输肠液,有正常大便,所以可以放心与远端肠管吻合。吻合后检查吻合口无张力,无狭窄,血供良好。由于腹腔广泛粘连,手术分离后渗出较多。我们在双侧下腹部放置引流管,用张力缝线全层减张缝合。术后4周才拆除缝线,防止伤口裂开。结果伤口愈合良好。
三、艾滋病合并肠结核肠梗阻的治疗
艾滋病患者免疫功能低下,合并肠结核梗阻时手术风险大。但是不进行手术就不能挽救生命时,综合评估病情,手术解决危及生命的肠梗阻问题。继续抗结核、抗病毒治疗。
典型案例:患者男,30岁。间断发热,进行性消瘦3年,腹胀、腹痛伴高热5d。CT检查提示完全性肠梗阻,双侧胸腔积液。实验室检查提示免疫功能极度低下,CD4+T细胞仅1个/μl。重度营养不良。手术是解决肠梗阻的唯一方法,但是手术风险极高。经与患者及家属沟通后,2013年3月在全身麻醉下手术探查,发现腹腔多发脓肿和干酪样坏死病灶,广泛肠粘连,回盲部完全肠梗阻。做腹腔病灶清除,回肠造瘘,腹腔引流。术后2周复查CD4+T细胞为0/μl。继续抗结核、抗病毒和营养支持等治疗。术后5个月复查CD4+T细胞为20个/μl。再次手术做回肠升结肠吻合,关闭腹部肠造瘘口(图20-9)。手术后1个月,伤口愈合良好,体重增加约8kg,CD4+T细胞增加到55个/μl(图20-10)。
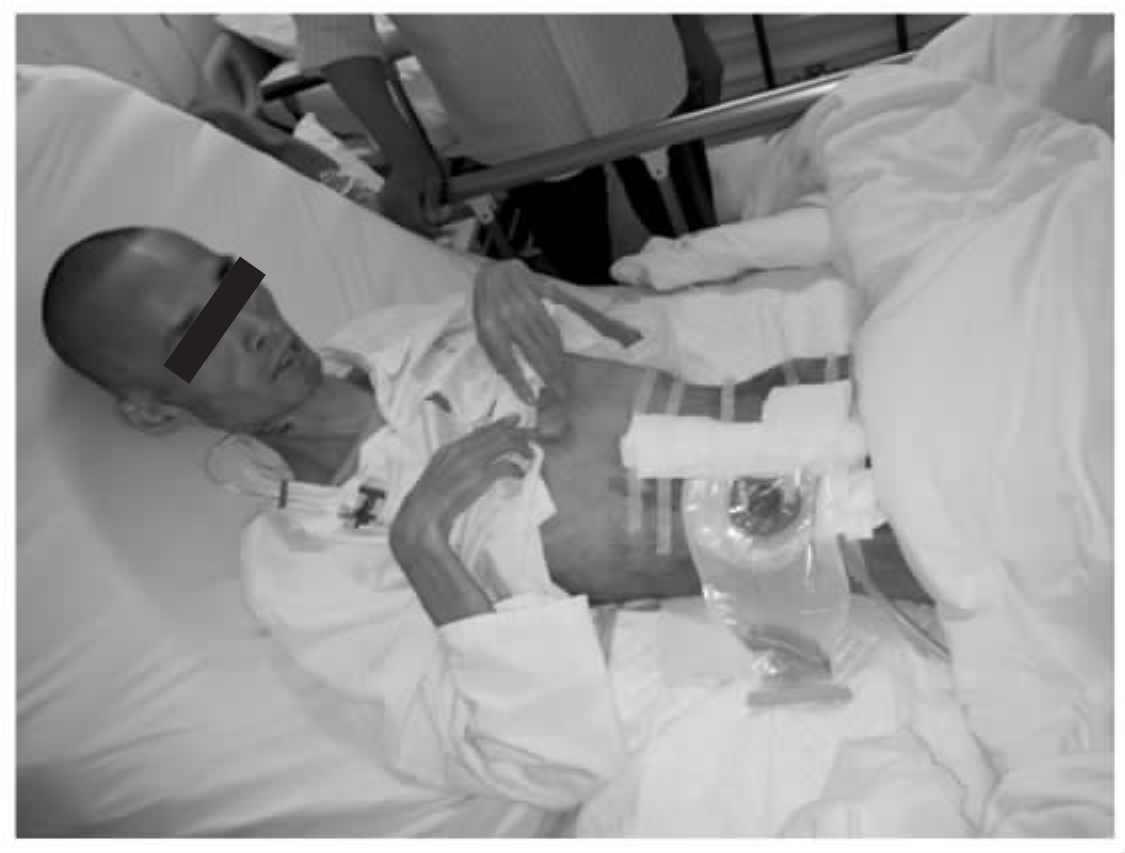
图20-8 艾滋病肠结核梗阻,重度营养不良
术前CD4+T细胞仅1个/μ 。做肠粘连松解,回肠造瘘术。
。做肠粘连松解,回肠造瘘术。
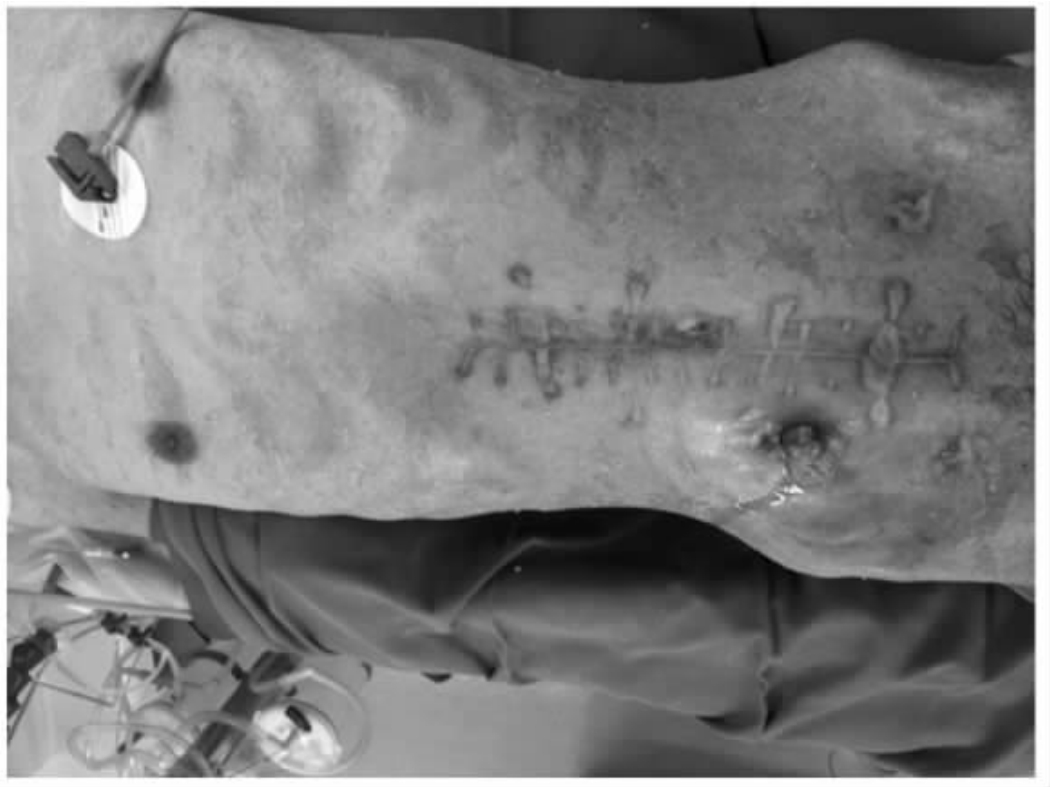
图20-9 回肠造瘘术后5个月,拟再次手术做回肠升结肠吻合
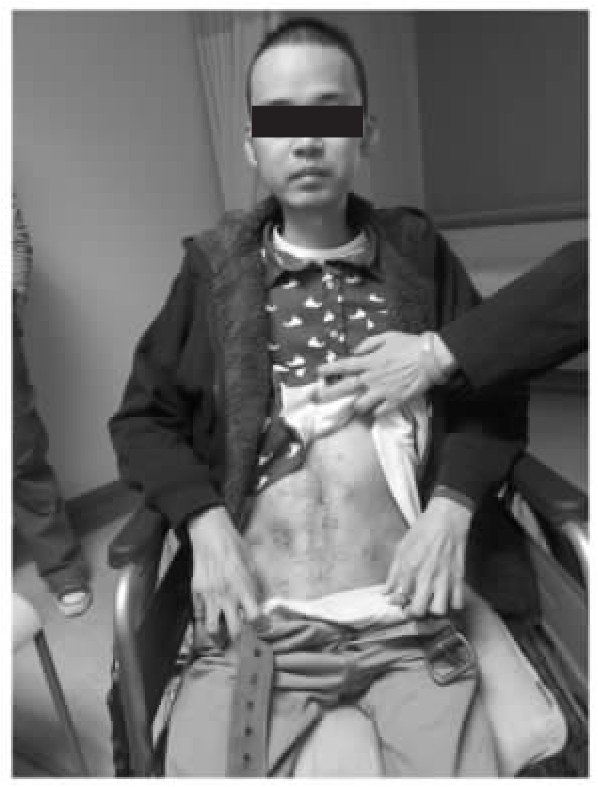
图20-10 第二次手术后1个月复查,腹部伤口愈合良好。体重增加约8kg。全身情况明显好转,CD4+T细胞55个/μ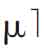
四、诊断困难需剖腹探查
临床疑诊为肠结核,但是不能排除其他疾病,内科治疗不能缓解症状时,需要手术探查帮助明确诊断及确定进一步治疗方案。
典型案例患者男,32岁。腹痛,腹胀伴发热1个月。CT检查提示腹膜后淋巴结肿大,节段性肠管壁增厚。临床诊断肠结核,不排除淋巴瘤或其他肠道恶性肿瘤。2013年8月剖腹探查发现肠系膜多发肿大淋巴结,部分空肠壁明显增厚。术中取肠系膜淋巴结活检,快速冰冻病例报告为结核(图20-11)。手术后抗结核治疗仍然持续高热,1周后常规病理报告淋巴结结核合并马尔尼菲青霉菌感染(图20-12)。加用两性霉素治疗5d后体温逐渐恢复到低热或正常体温。继续治疗2个月,体温基本正常,全身情况明显好转(图20-13)。所以艾滋病患者除了容易合并结核感染以外,还可能合并多种机会性感染。明确诊断和有效的治疗,仍可能取得较好的结果。
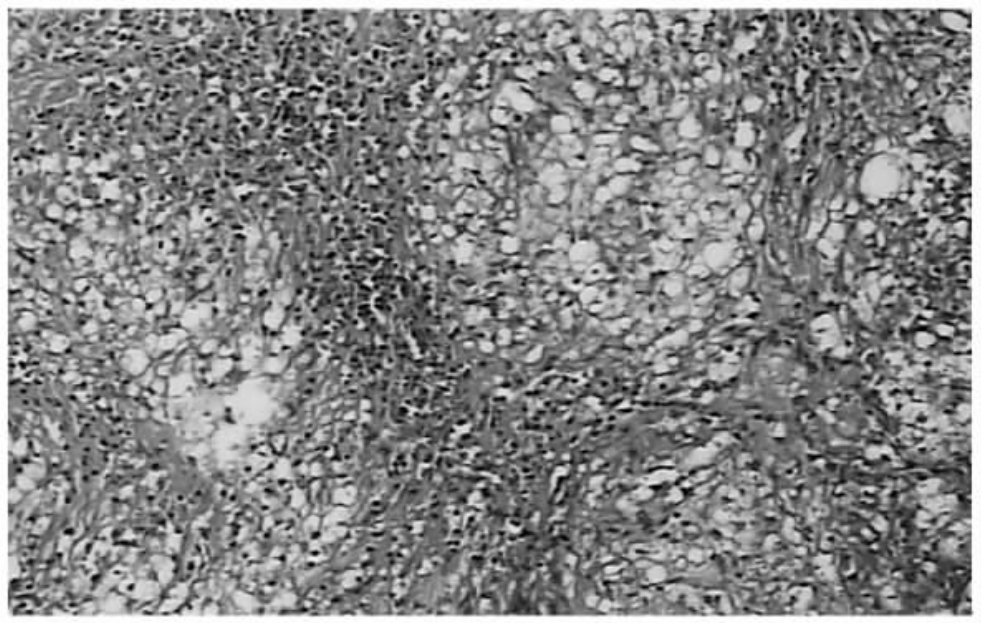
图20-11 病理检查显示:淋巴结结核炎性坏死,有泡沫样细胞组成的肉芽肿

图20-12 泡沫样细胞浆中见马尔尼菲青霉菌孢子,呈腊肠状,中间有横隔
图20-13 艾滋病合并肠结核及马尔尼菲青霉菌感染患者腹部伤口愈合良好
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















