第三节 胰腺肿瘤与肿瘤样病变
一、胰腺癌
胰腺癌(pancreatic carcinoma)是胰腺最常见的肿瘤,好发于40岁以上的中老年,男多于女。
病因:胰腺癌是由多因素的反复作用所致。胰腺癌发病最一致的危险因素是吸烟。高蛋白饮食可能与胰腺癌的发病有关,其他可能的致病因素有:职业暴露、疾病史、遗传因素和个体易感性(表4-1)。
表4-1 胰腺癌易感因素

(一)临床表现与病理
早期可无症状,中晚期患者出现上腹及背部疼痛、胃纳减退、体重减轻等症状。胰头癌可以早期出现梗阻性黄疸。胰腺癌最常发生于胰头部,占60%~70%,胰体癌次之,胰尾癌最少。胰头癌常因早期侵犯胆总管下端、引起梗阻性黄疸而发现较早;胰体、尾癌早期症状常不明显,发现时常已是晚期。
胰腺癌最常见首发症状为上腹部不适、隐痛。胰头癌多见腹部不适及隐痛,胰体尾癌常出现上腹部及腰背部显著疼痛。胰腺癌患者大多数可出现食欲下降及体重减轻。梗阻性黄疸是胰头癌的突出表现,黄疸常呈持续性进行性加重,大便颜色变淡,甚至呈陶土色。除此以外,常致胆囊肿大,可在右上腹扪及。晚期胰腺癌患者可出现上腹部肿块、腹水、肝、骨转移、伴发糖尿病、恶液质等,肿瘤侵犯十二指肠可出现上消化道梗阻症。
实验室检查:主要是检测血清肿瘤标志物,目前应用最为广泛的是CA19-9和CEA,尤其CA19-9是诊断胰腺癌较为理想的血清标志物,CA19-9 水平>100 U/mL 诊断胰腺癌的准确性大于90%,可以作为良恶性胰腺疾病的鉴别诊断,以及胰腺癌术后复发监测和预后预测的指标。但CA19-9并非胰腺癌特异性标志,也可在其他消化道肿瘤,特别是胆道与结直肠癌患者的组织与血清表达。
病理:多位于胰头部,其次为胰体尾部。起源于腺管或腺泡,形成灰白色、质硬、边界不清肿块,内有坏死、出血。以“围管浸润”方式侵犯胆总管,使管壁增厚,管腔狭窄和不规则,引起梗塞性黄疸。胰腺癌转移较早,胰头癌经淋巴系转移到胃幽门下或肠系膜上动脉附近淋巴结,再达主动脉旁淋巴结,胰体和尾部癌可转移到脾门或腹腔淋巴结。此外,胰腺癌可经血行转移到肝、肺等。
(二)影像学表现
USG:表现为胰腺局限性肿大,少数弥漫性肿大,轮廓不规则,边界不清。肿块回声减低,内可见不均匀回声点,偶见强回声团,后壁回声减弱。肿块内出现坏死时可见不规则回声区。肿瘤周围器官和血管可受压移位、变形。胰头癌侵犯胆总管和胰管时出现“双管征”。
X线:上消化道钡餐透视时可发现胰头癌侵犯十二指肠的征象:十二指肠内缘呈反“3”字形压迹,并有内缘肠黏膜破坏。胰体、尾癌侵犯十二指肠水平段时,可致肠管局限性狭窄、僵硬、黏膜破坏、钡剂通过受阻。
CT:是胰腺癌首选的检查方法。主要表现有:①胰腺出现局限性肿块或局部增大,破坏了正常胰腺的比例关系。平扫多为等密度,如肿瘤较大、内部发生液化坏死时肿瘤内部可见不规则的低密度区。由于胰腺癌相对缺乏血供,故动脉期肿瘤强化多呈轻度强化,而门静脉期强化较动脉期明显为均匀强化,但肿瘤密度低于正常胰腺密度(图4-4)。如癌肿直径较大,可导致瘤体部分液化、坏死、囊变,出现水样密度及环形强化。②“双管征”:主要为胰头癌堵塞或压迫总胆管,造成总胆管下段扩张;癌肿的增大,使正常胰腺缩小,造成胰腺分泌障碍,使胰管出现线样扩张,亦可引起黄疸等症状。③肿瘤侵犯胰周血管:肠系膜上动脉、肠系膜上静脉、脾动脉、脾静脉、下腔静脉、门静脉、腹腔干动脉及腹主动脉均可被侵犯。动脉受侵的判断标准为:动脉被肿瘤包埋,或肿瘤包绕动脉大于管周一半,且同时出现管壁浸润或管腔狭窄。静脉受侵的标准为:静脉管腔闭塞,或肿瘤包绕静脉大于管周一半,管壁浸润,管腔狭窄。④周围脏器侵犯:指肿瘤与周围脏器之间正常的脂肪间隙消失或伴有胃或十二指肠壁增厚。⑤远处转移:肝脏是胰腺癌转移最常见的部位,表现为肝内单个或多个圆形低密度灶,增强扫描病灶边缘环状强化。其他远处脏器、腹膜后淋巴结和骨骼亦可见转移。
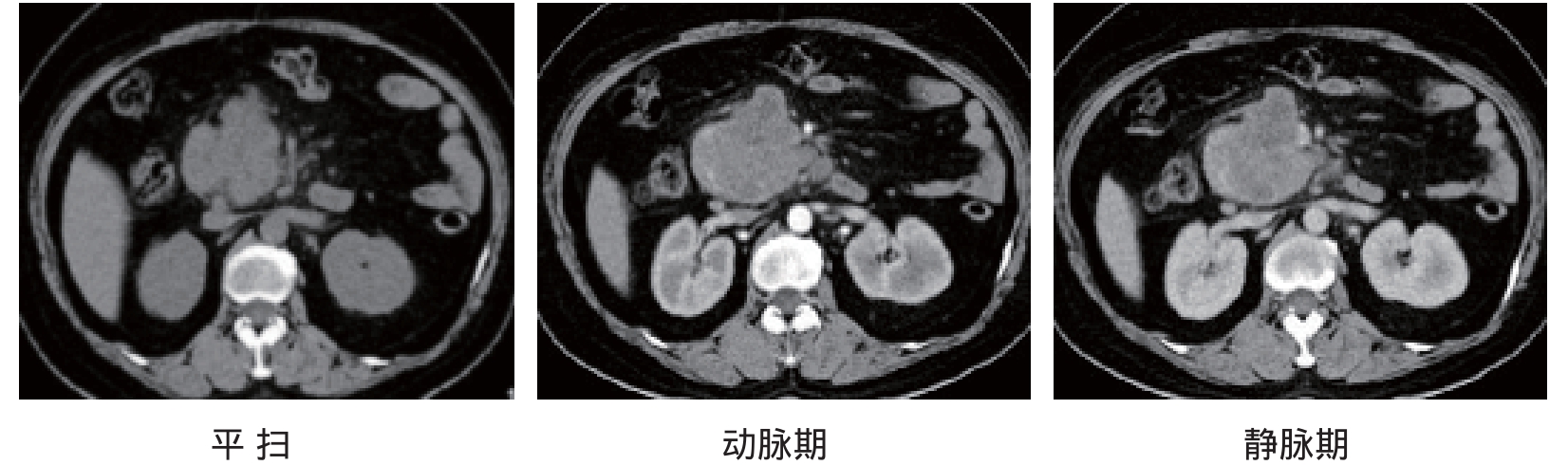
图4-4 胰头癌:胰头部密度不均匀肿块,增强后不均匀明显强化
胰腺癌CT术前分期:
胰腺癌是预后最差的恶性肿瘤之一,准确的术前分期对于选择合适的治疗方案、避免不必要的手术具有重要意义。一般的,胰腺癌术前分期是指进行可切除性的评价,根据Freeny等的标准,当胰腺癌出现下面5种表现之一时,即被认为不可根治切除。这些表现包括:肿瘤局部扩展、邻近器官受侵、远处转移、腹水和胰周血管受累。由于外科手术的发展,如脾动静脉受累可同时行脾切除,局限的肠系膜上静脉或门静脉受侵可行楔形吻合或血管移植,而且各研究单位医疗水平有差异,制定的可切除标准略有不同。但大多数研究人员仍把切除区域外淋巴结受累、肝转移和血管明显受侵作为胰腺癌不可根治切除的标准。根据胰腺癌的原发肿瘤(T)、局部淋巴结(N)和远处转移(M)三方面情况制定TNM分期,T0:无肿瘤;T1:肿瘤局限在胰腺内;T2:肿瘤蔓延至胰周组织(小肠、结肠系膜),胆道,十二指肠;T3:肿瘤累及重要动脉(腹腔干、肠系膜动脉、脾动脉)或静脉(肠系膜静脉、门脉),胃,结肠,脾。N0:无局部淋巴结浸润;N1:有局部淋巴结浸润。M0:无远处转移;M1:有远处转移。外科医生可以根据具体情况决定是否对病人进行手术治疗。近年来研究表明螺旋CT薄层增强判断胰腺癌不可切除的阳性预测值为100%,阴性预测值为56%,分期总的准确性为70%。
MRI:与CT表现相似,T1WI肿瘤呈等、低信号,T2WI呈等、高信号(图4-5)。出现液化坏死是T2WI表现为混杂不均信号。MRCP可以清楚显示梗阻扩张的胰管和胆管,其梗阻末端呈喙突状。
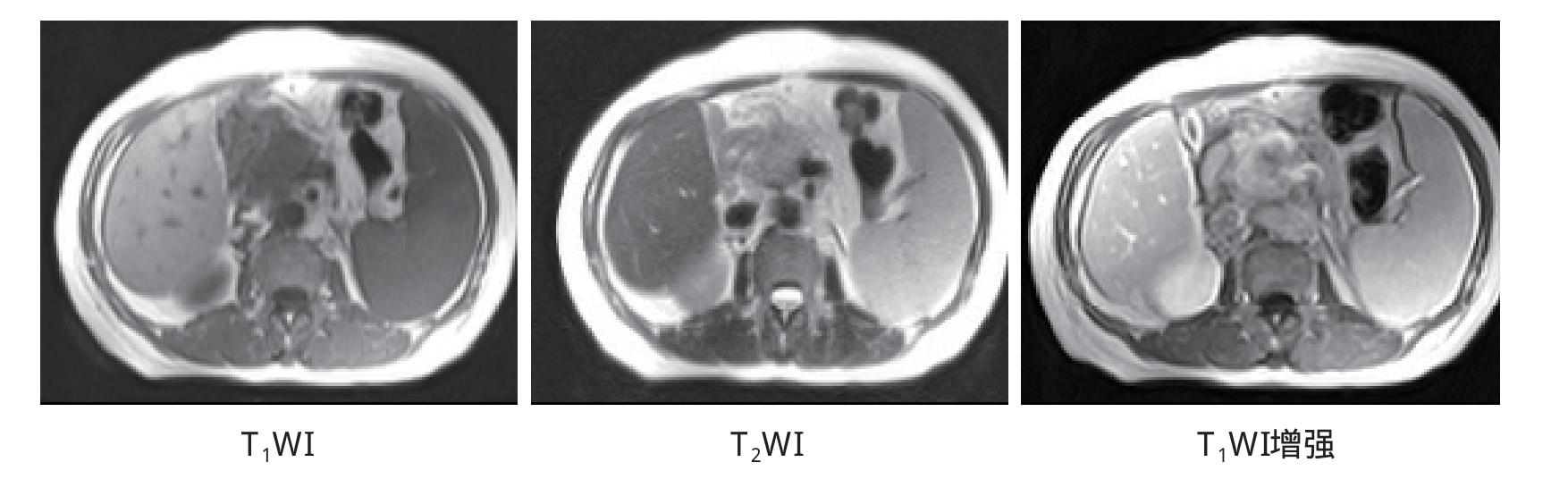
图4-5 胰腺癌:T1WI肿瘤呈低信号,T2WI呈略高信号,增强后明显不均匀强化
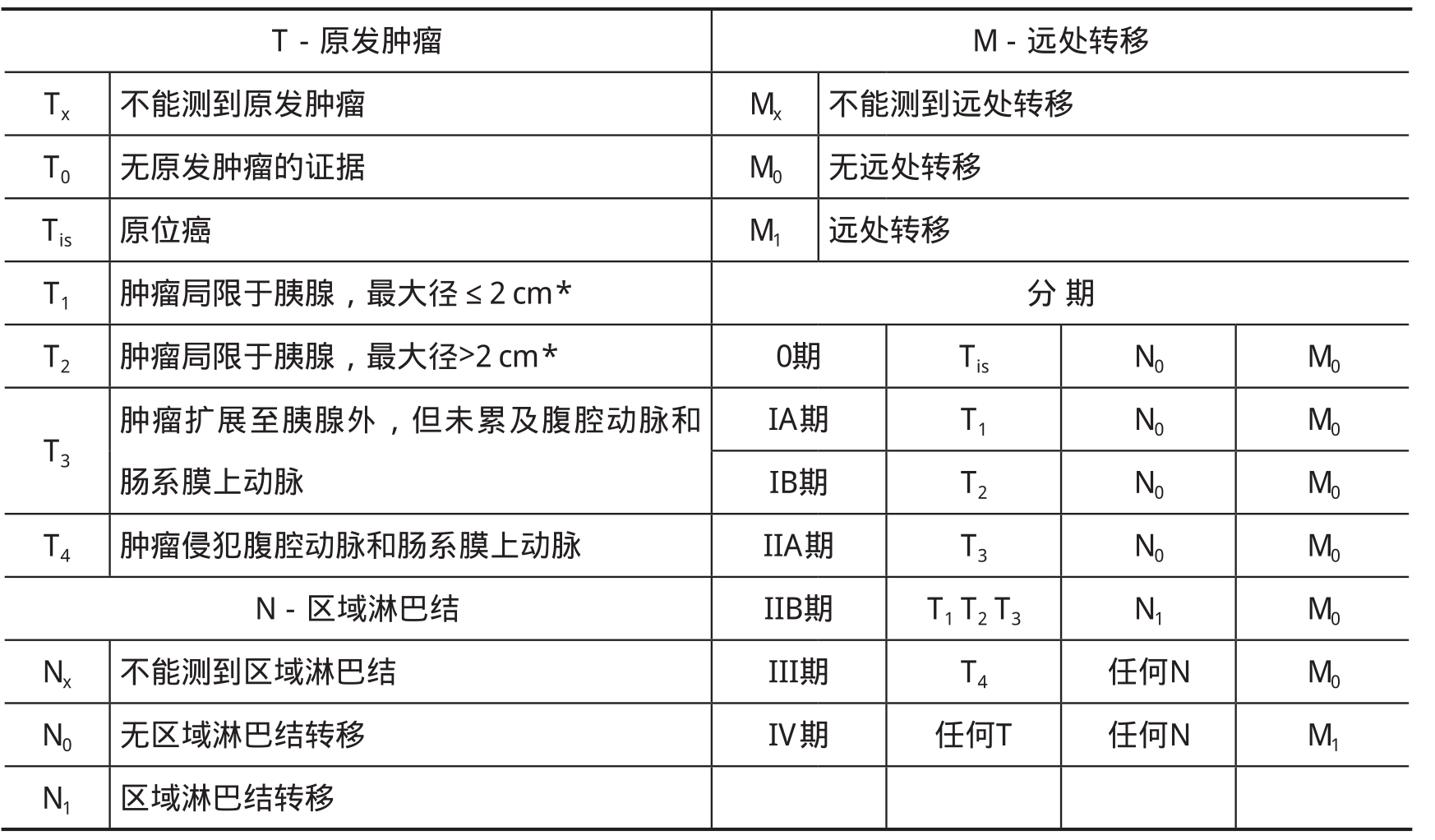
胰腺癌分期如表4-2。
表4-2 UICC/AJCC TNM分期系统
(三)鉴别诊断
1. 慢性胰腺炎:有反复发作上腹部疼痛,血、尿淀粉酶升高的病史。CT检查多数病人胰腺大小正常或胰腺萎缩,可见胰腺钙化,胰管呈串珠状扩张但不伴有胆总管扩张。
2. 胰腺囊腺癌:胰腺癌囊变时由于肿瘤组织乏血管,易产生坏死而囊变,其特点是癌性病灶常位于胰实质轮廓内,病变边缘模糊,与正常胰腺多分界不清,坏死的囊变经常为不规则形、无明确的囊壁或不完整囊壁,多数囊性坏死周围有少量强化、密度不高的癌性实体。而囊腺癌则是单个大囊或数个小子囊,子囊位于大囊外,囊内有较少的实性组织增强后分布局部,囊壁及结节均可见明显强化。
二、胰腺囊性肿瘤
胰腺囊性肿瘤(cystic tumor of pancreas)较少见, 1978年Compagno和Oertel根据胰腺囊性肿瘤的临床病理分析, 首先提出了以下新的分类标准:①浆液性囊腺瘤(微囊腺瘤或糖元丰富囊腺瘤)无恶变倾向,亦无原发性浆液性囊腺癌。②黏液性囊性肿瘤(巨囊性肿瘤) 具有明显恶变性(黏液性囊腺癌),具有潜在恶变性(黏液性囊腺瘤)。
(一)浆液性囊腺瘤:浆液性囊腺瘤起源于中央腺泡细胞和管状细胞,是一种极少见的外分泌性肿瘤,多发生在女性,男女发病率之比为1∶4.5,82%发生于60岁以上。常发生在胰体尾部,直径2~25 cm。
影像学表现:
USG:胰腺内有一个或多个小的液性暗区, 边界清楚,囊壁回声增强,囊内清晰,有后方回声加强。外周呈分叶状,内呈分隔或多房改变。胰腺形态可不规整。
CT:为边缘光滑的圆形或类圆形肿块,肿块由多个低密度微囊和高密度间隔组成,增强后囊壁因轻度增强而显示更清晰, 壁光滑, 囊内容增强不明显,呈水样密度。中央纤维瘢痕和分隔有时可见条状不规则钙化或特征性日光放射状钙化,高度提示浆液性囊腺瘤的可能。
MRI:表现为边界清楚的T1WI低信号,T2WI高信号的肿块,呈蜂窝状,T2WI肿瘤包膜和瘤内纤维间隔呈低信号,中央纤维瘢痕及钙化时也呈低信号。
(二)黏液性囊肿瘤:黏液性囊肿瘤是黏液性囊腺瘤和囊腺癌的统称,临床上见到的胰腺囊性肿瘤多为此类肿瘤。好发于40~60岁的女性,胰体尾部多见。肿瘤直径常大于20 mm,由单个或多个大囊组成,囊内充满黏液,囊腔内可见纤维分隔,直径大于5 cm者要考虑恶性的可能。临床进展缓慢, 症状仅有腹痛、腹部包块或其他胃肠道压迫症状。
1. 影像学表现:
USG:表现与浆液性囊腺瘤相似,难以区分。
CT:肿瘤呈囊性, 轮廓光滑, 局限性突出胰表面, 部分囊壁不规则增厚, 瘤体多为大单囊, 或由间隔分隔成几个直径 20 mm 以上的囊组成,囊壁可见壳状或不规则状钙化,有时可见乳头状结节突入腔内。增强扫描囊壁、壁结节及间隔均有强化。
MRI:单囊或多囊,圆形或类圆形。囊壁较厚,内部可见纤维分隔或乳头状突起。囊内信号可高、可低,与囊内出血和蛋白含量有关。
黏液性囊腺癌是恶性程度较低的胰腺黏液性囊性肿瘤。黏液性囊腺瘤可转变为囊腺癌, 或囊腺瘤与囊腺癌同时存在。若囊壁厚薄不均、且见乳头状突起凸入腔内,则提示恶性可能大。
2. 鉴别诊断:
(1)胰腺假性囊肿:患者多有胰腺炎或腹部外伤病史, 病灶多位于胰外, 呈圆形、类圆形单囊,囊壁薄而均匀, 很少有不规则增厚的壁, 囊内亦无大小不等的囊状分隔或壁结节。增强扫描壁光滑锐利,囊内液体无强化、无分隔。
(2)胰腺真性囊肿:为先天性囊肿,壁菲薄,无强化。内为液性密度,密度均匀。
(3)胰腺癌囊性变:多由肿瘤组织阻塞导管引起潴留性囊肿或由肿瘤组织发生坏死、液化而形成囊腔,潴留性囊肿的近端常有实质性肿块, 肿瘤坏死、液化形成的囊腔多为不规则形, 少数可呈类圆形, 但无明确囊壁、或囊壁不完整、厚而不规则, 周围未液化的癌性实体可有轻度增强效应。
(4)无功能胰岛细胞瘤:为多血肿瘤, 多位于胰体尾部,多位于体尾部, 呈类圆形囊壁厚而均匀, 有明显的增强效应, 其内壁毛糙不光整, 不侵及胰背血管, 肿瘤虽较大, 仍能完整切除。
三、胰腺转移瘤
肝、肾、胃肠道、肺等肿瘤均可转移到胰腺,转移途径主要有直接侵犯和经淋巴管转移。直接侵犯表现为胃、肝、胆囊与胰腺之间的脂肪间隙消失及晚期肿瘤直接侵入胰腺。淋巴转移到胰周,尤其是肠系膜和腹腔动脉周围淋巴结,CT表现为局部胰腺肿大,对比增强扫描淋巴结不强化或环形强化,而胰腺明显均匀强化(图4-6、图4-7)。
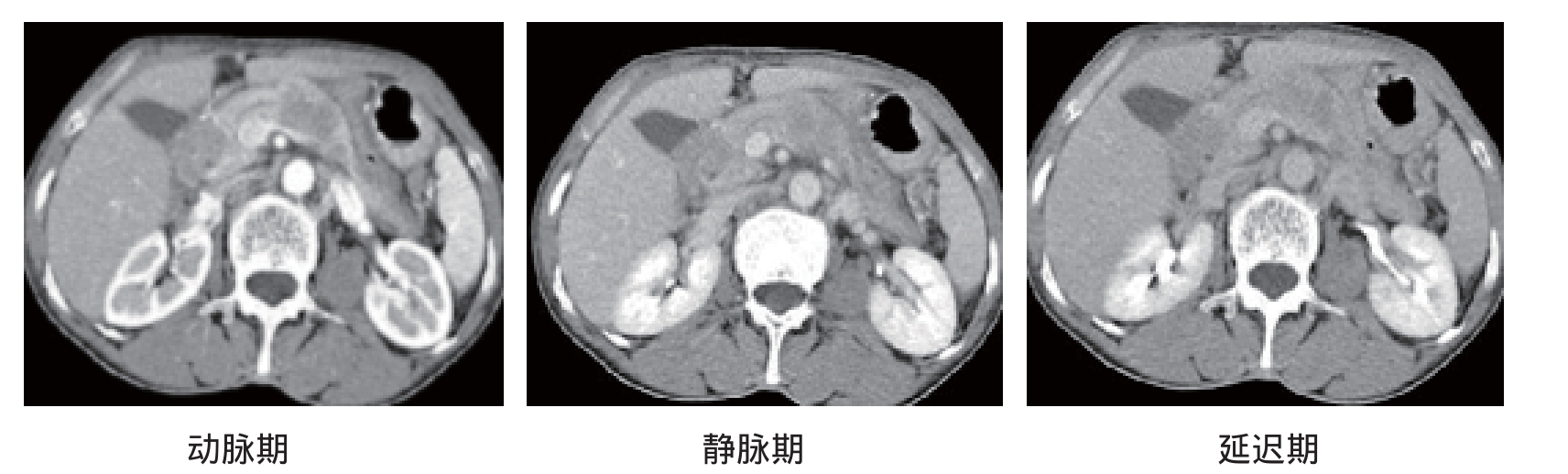
图4-6 胰腺转移瘤:胰腺局部增大,增强后呈相对低密度,边界欠清晰
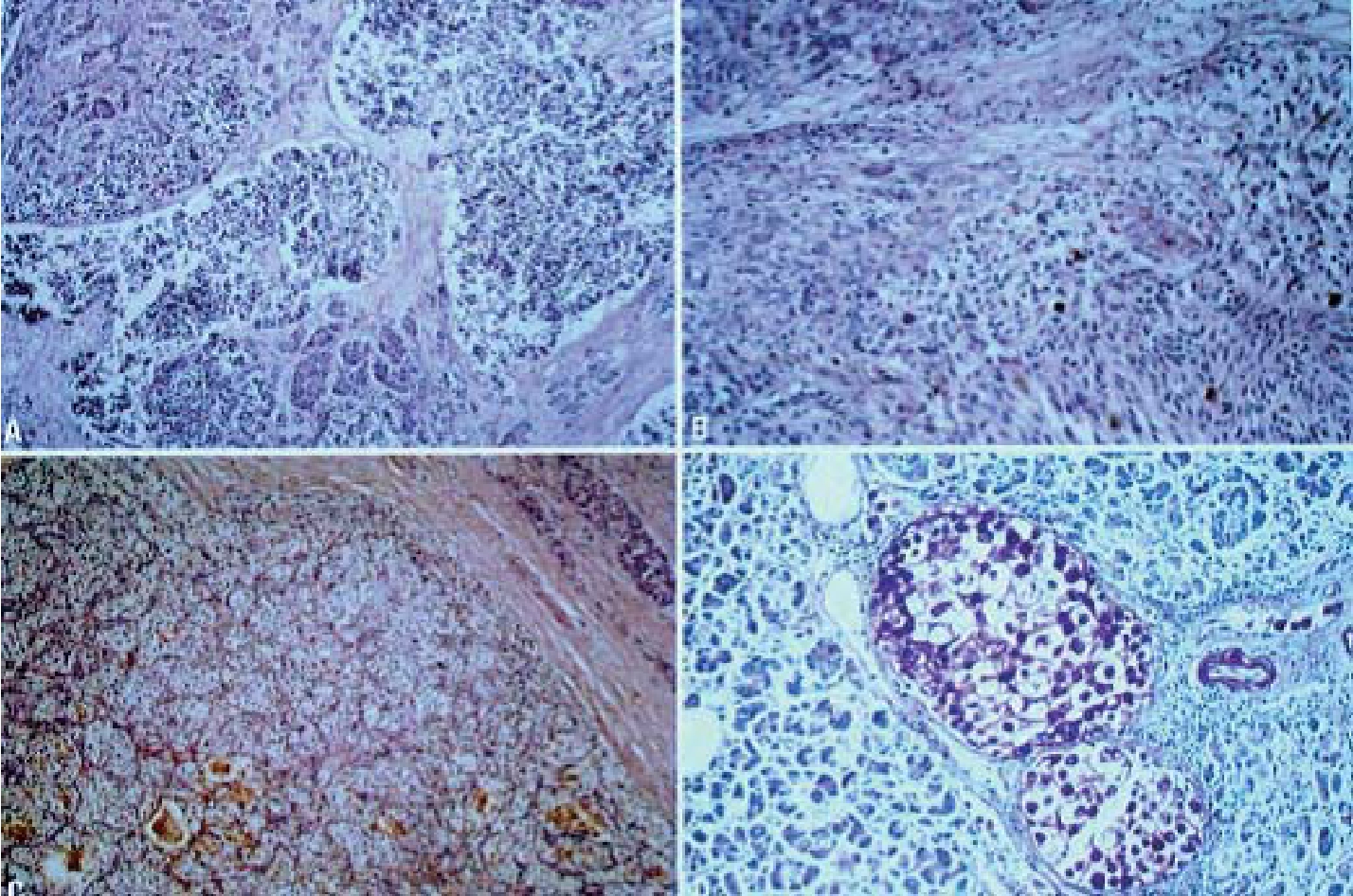
A 转移性肺小细胞癌 B 转移性黑色素瘤 C 转移性肾细胞癌 D 转移性胃印戒细胞癌
图4-7 胰腺继发性肿瘤
四、胰腺囊肿
(一)临床表现与病理
胰腺囊肿(pancreatic cyst)分真性囊肿和假性囊肿。真性囊肿有先天性单纯囊肿、多囊病、皮样囊肿、潴留囊肿等,囊肿内壁覆有上皮。假性囊肿的囊壁为纤维组织构成,不覆有上皮组织,临床上胰腺囊肿以假性囊肿最多见。胰腺假性囊肿是外溢的血液和胰液进入胰周组织,或于少见的情况下进入小网膜囊内发生包裹形成的囊肿。假性囊肿与真性囊肿的差别在于后者发生于胰腺组织,囊肿在胰腺内,囊内层为腺管或腺泡上皮细胞组成;而前者是胰腺周围组织形成囊壁将积液包囊形成的囊肿,囊壁内没有上皮细胞,故名为假性囊肿。
Howard和Jorden根据囊肿形成的病因,将胰腺囊肿分为:①炎症后假性囊肿:见于急性胰腺炎和慢性胰腺炎。②外伤后假性囊肿:见于钝性外伤、穿透性外伤或手术外伤。③肿瘤所致假性囊肿。④寄生虫性假性囊肿:蛔虫或包囊虫引起。⑤特发性或原因不明性。
小的胰腺囊肿多无明显症状,较大囊肿可有上腹部疼痛、上腹部肿块、囊肿压迫引起的症状,以及原发疾病的相关症状。
(二)影像学表现
USG:真性囊肿较小,呈圆形或类圆形,边界清晰,壁为略强回声,内部为无回声区;假性囊肿表现为胰腺局部或其相邻部位的无回声区,囊肿大小不等,圆形或类圆形,囊壁回声略强。
X线:X线钡餐检查对胰腺假性囊肿亦有定位价值,除可排除胃肠腔内病变外,尚可见到囊肿对周围脏器的压迫和移位征象。如在胃后有大的假性囊肿存在,钡剂可显示胃向前推移,胃小弯亦可受压。胰头部假性囊肿可使十二指肠曲增宽,横结肠向上或向下移位。腹部平片偶可发现胰腺钙化阴影
CT:胰腺囊肿表现为边缘光滑的圆形或卵圆形密度均匀减低区,内呈水样密度。CT难以区分真、假性囊肿。真性囊肿的囊壁菲薄;假性囊肿的囊壁可厚可薄,早期壁较薄,而慢性囊肿则较厚(图4-8)。增强扫描,囊壁可有不同程度的强化,囊内液体部分无强化。如CT检查显示有气液平面,说明有感染性脓肿形成。
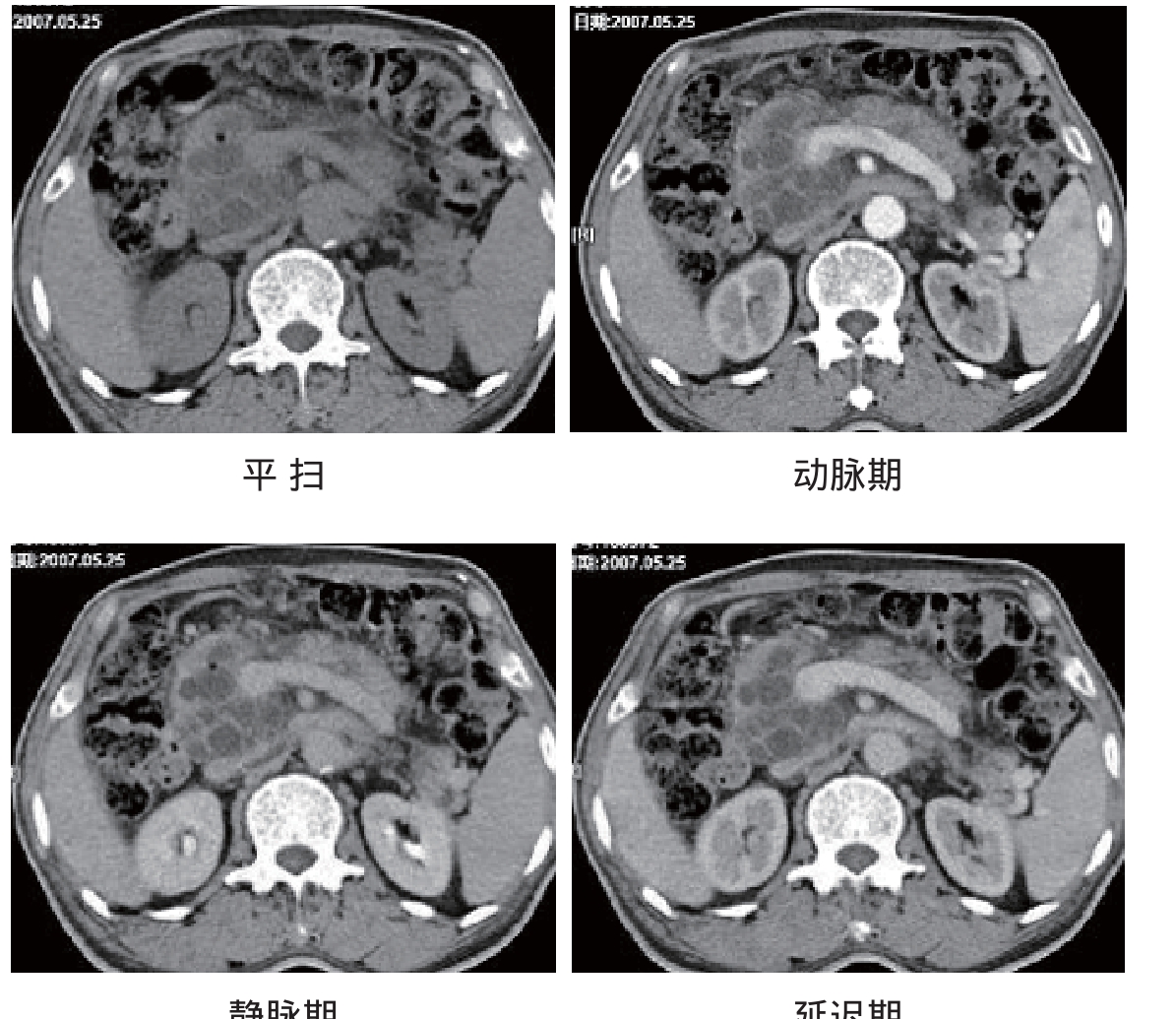
图4-8 胰腺假性囊肿:壁厚薄不均,增强后壁强化,囊内液体无强化
MRI:表现为边缘光滑锐利、信号均匀的圆形病变,T1WI呈低信号,T2WI呈高信号。如囊内有出血或感染则信号不均匀。
(三)鉴别诊断
胰腺黏液性囊腺瘤:肿瘤呈囊性, 轮廓光滑, 局限性突出胰表面, 部分囊壁不规则增厚, 瘤体多为大单囊, 或由间隔分隔成几个囊,囊壁可见壳状或不规则状钙化,有时可见乳头状结节突入腔内。增强扫描囊壁、壁结节及间隔均有强化。
五、胰岛细胞瘤
(一)临床表现与病理
胰岛细胞瘤(pancreatic islet cell tumor)多发生在胰腺组织较多的体尾部,常单发,直径多不超过2 cm。胰岛细胞瘤可分为功能性胰岛细胞瘤和非功能性胰岛细胞瘤。功能性胰岛细胞瘤是一种少见的肿瘤,根据其来源不同及分泌激素的不同可分为:胰岛素瘤、胰高血糖素瘤、生长抑素瘤等。胰岛素瘤是其中最常见的一种,占所有胰岛细胞瘤的60%。
以其分泌激素而定,无功能性胰岛细胞瘤,由于不分泌活性物质,故临床无症状或只有肿瘤膨胀和压迫邻近器官的症状。功能性胰岛细胞瘤临床主要表现为低血糖综合征,血清胰岛素升高。促胃液分泌素瘤可引起Zollinger-Ellison综合征,临床表现为难以治愈的消化道溃疡。影像学检查在于明确肿瘤的部位、肿瘤有无向周围的扩散以及周围淋巴结和脏器的转移。
(二)影像学表现
USG:小的肿瘤超声很难发现。当肿瘤大于1 cm时,呈圆形结节,边界规整,质地均匀,内为低回声。
CT:功能性胰岛细胞瘤CT平扫多为类圆形结节影,病灶小,不造成胰腺形态和轮廓的改变,密度与胰腺密度相似,故有时平扫难以发现,需增强扫描。绝大多数功能性胰岛细胞瘤血供丰富,动脉期有明显的增强效应,表现为均匀或环状强化,为胰岛细胞瘤较为特征的表现。少数肿瘤为少血管性,甚至囊性变,强化不明显。恶性胰岛细胞瘤除瘤灶外,还可见肝脏或胰周淋巴结转移,部分病灶太小而未被发现,仅表现为转移灶。功能性胰岛细胞瘤可出现钙化,但发生率较低。
无功能性胰岛细胞瘤CT平扫时可见肿瘤体积较大,表面光滑,部分呈分叶状。其密度稍低于肝脏和脾脏,其内还有更低密度不规则地图样改变,是肿瘤坏死、囊变所致。增强后多数轻度均一强化,肿瘤密度略低于或等于胰腺组织,部分不均一强化。部分病灶内可见斑点状钙化。瘤体大者对周围脏器可有程度不同的压迫和推移,向前压迫胃,使其向前移位,特别是胃体部,呈明显弧形压迹,部分瘤可突入胃腔内,在充气的胃体内形成半圆形软组织影,表面较光滑,胃外肿块与胃体相交呈锐角。瘤体向后压迫左肾, 使其向后移位。脾脏、腹主动脉亦可受压移位。恶性者还可发现肝转移或腹膜后淋巴结肿大。
MRI:胰岛细胞瘤多为圆形或类圆形,边界锐利,T1WI为低信号,T2WI为高信号。肝转移时T2WI呈高信号,部分可见“靶征”。
(三)鉴别诊断
1. 胃肠道平滑肌瘤:无功能性胰岛细胞瘤较大时与附近胃肠道关系紧密,需与胃肠道平滑肌瘤鉴别。胃肠外器官形成的肿块压迫胃肠,使胃肠的一侧形成弧形压迹,胃肠黏膜靠拢、密集,肿块与胃肠壁接触面小,呈锐角相交。胃肠本身生长的腔外型肿块,与胃肠在任何角度均不可分开,肿瘤与胃肠为一体,黏膜无靠拢和密集改变。
2. 胰腺癌:无功能性胰岛细胞瘤与胰腺癌的鉴别点主要有:①无功能性胰岛细胞瘤较大,直径常超过10 cm,而胰腺癌肿块相对较小。②前者属多血管性病变,增强扫描后肿块密度一般高于正常胰腺,后者则相反。③前者瘤体钙化率较高(20%~25%);后者较少(2%)。④前者一般不出现胰腺后方动脉周围的侵犯,如腹腔动脉干及肠系膜上动脉等,而后者常见。⑤前者肝内转移性也表现为多血管性强化结节,而后者相反
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。














