第二节 腹膜后肿瘤与肿瘤样病变
腹膜后肿瘤包括原发性和继发性,原发性腹膜后肿瘤种类繁杂,可来源于腹膜后肌肉、脂肪、筋膜、神经、血管、胚胎残留组织。约80%为恶性,恶性肿瘤中肉瘤最多见,良性病变中神经源性肿瘤多见。早期一般无临床表现,多数以腹部肿块就诊,只有当肿瘤达到一定大小后,才会压迫和推移邻近器官而产生胀痛、恶心或其他刺激症状。特殊类型的肿瘤有相应的临床症状,如嗜铬细胞瘤可有阵发性高血压和儿茶酚胺增高的表现。神经源性肿瘤及生殖细胞瘤年龄偏小,且神经源性肿瘤多位于脊柱两旁。
一、脂肪肉瘤
脂肪肉瘤是最常见的腹膜后肿瘤,发病年龄较大,多见于50岁以上成年人,男性多见。临床表现为腹部包块和腹痛。
(一)影像学表现
USG:表现为腹膜后较大的软组织肿块,呈不均匀低或中等回声,内可有不规则低或无回声区,肿块常浸润周围组织器官,甚至包绕腹部大血管。
CT:平扫表现为腹膜后巨大肿块,密度不均匀,内可见坏死、囊变的低密度区。根据瘤内脂肪细胞的分化程度分为:①实体型:肿瘤细胞分化不好,肿瘤以纤维成分为主,脂肪成分少,CT值大于20 Hu。②假囊肿型:CT表现为囊性病变,密度均匀,CT值在20~-20 Hu之间。③混合型:肿瘤以纤维成分为主,伴散在的脂肪组织。CT表现为密度不均,实质部分密度较高,其内脂肪灶CT值小于-20 Hu。其中混合型最常见。增强扫描瘤内实性成分不均匀明显强化(图12-1)。CT三维重建可肿瘤的供血动脉及引流血管,有助于较大肿瘤的鉴别诊断和手术方案的制定。

图12-1 脂肪肉瘤:增强后实性成分明显强化,囊性成分不强化
MRI:肿瘤形态类似于CT,其中分化良好的脂肪肉瘤呈混杂信号肿块,T1WI和T2WI均为高信号,与皮下脂肪信号强度相似,脂肪抑制相,信号强度明显减低。
(二)鉴别诊断
1. 肾上腺骨髓脂肪瘤:瘤内可含有不同成分的脂肪存在,肿瘤位于肾上腺,肿瘤一般较小,壁常见钙化。
2. 腹膜后囊性畸胎瘤:内含脂肪成分,但CT 检查时病变内密度高于脂肪,常见壁钙化,病变一般<10 cm。
二、腹膜后平滑肌肉瘤
腹膜后平滑肌肉瘤是少见的原发性腹膜后肿瘤,占腹膜后恶性肿瘤的1.1%,肿瘤起源于腹膜的平滑肌组织,包括血管平滑肌、腹膜后潜在间隙平滑肌、胚胎残余平滑肌等。可发生于腹、盆腔腹膜后任何部位,中老年好发,女性多见。早期可无临床症状,多以腹部包块就诊。
(一)影像学表现
USG:肿瘤呈不规则形或椭圆形低回声肿块,边界清晰,常因瘤内出血、囊变而有大片不规则液性无回声区。
CT:表现为腹膜后大小不等的类圆形囊实性肿块,边界清晰,内可见坏死、囊变而致的不规则水样低密度区,甚至呈囊性表现。增强扫描,病灶边缘呈环形强化。
MRI:表现似CT,肿块T1WI呈中低信号,T2WI呈等高信号,坏死区在T2WI呈高信号。肿瘤易侵犯下腔静脉。
(二)鉴别诊断
1. 脂肪肉瘤:其密度常较平滑肌肉瘤低,CT可不同程度测量到脂肪组织,鉴别相对容易。
2. 恶性淋巴瘤:一般发生在腹膜后大血管旁或间隙,成串或成片生长,密度相对较均匀,如其他部位发生淋巴瘤则有助于恶性淋巴瘤的诊断。
3. 恶性腹膜后神经鞘瘤:主要是神经母细胞瘤和恶性神经鞘瘤,神经母细胞瘤主要发生在4岁以前儿童,在年龄上与平滑肌肉瘤可鉴别;恶性神经鞘瘤与平滑肌肉瘤在CT征象上有时难以鉴别,但神经源性肿瘤倾向于沿神经走行生长,呈上下径长、前后径短的形态特点;另外,神经类肿瘤的生长没有平滑肌肉瘤迅速,恶性程度没有平滑肌肉瘤高。
三、神经母细胞瘤
神经母细胞瘤见于婴幼儿或儿童,多以腹痛、腹部包块就诊。
(一)影像学表现
USG:表现为腹膜后大的类圆形或分叶状肿块,内部回声杂乱,常有不规则低至无回声区,病灶内钙化呈强回声并后伴声影。
CT:病灶呈类圆形或不规则形,侵袭性生长,密度不均,常有斑点状钙化,不均一强化。见于婴幼儿或儿童。
四、纤维组织细胞肉瘤
纤维组织细胞肉瘤常见于老年人,约占腹膜后肿瘤的16%。
(一)影像学表现
USG:表现为腹膜后大的圆形、类圆形低回声肿块,边界较清晰,内可见出血、坏死的更低回声区。
CT:表现为腹膜后大的类圆形软组织肿块,边界清晰或不清,内有低密度坏死区。1/4左右病例可见不规则钙化影。增强扫描,软组织部分可见不均匀强化。
MRI:肿块在T1WI呈不均匀低信号,T2WI呈高信号。肿瘤可沿肾筋膜间隙、肌肉纤维扩散,少数肿瘤可有出血。
(二)鉴别诊断
1. 脂肪肉瘤:实性脂肪肉瘤呈软组织密度,CT扫描可无脂肪密度影,较难与之鉴别,常需穿刺活检。若病灶内可见不规则钙化,则有助于纤维组织细胞肉瘤的诊断。
2. 腹膜后平滑肌肉瘤:瘤体内易出现坏死、囊变而呈水样密度,一般不出现不规则钙化灶。
五、淋巴瘤
(一)临床表现与病理
淋巴瘤是原发于淋巴结和结外淋巴组织等处的恶性肿瘤,是儿童和年轻人最常见的恶性肿瘤之一。腹膜后淋巴瘤可以是原发,也可以是全身淋巴瘤的一部分。临床表现常以无痛性、进行性淋巴结肿大为首发症状。胃肠道、肝、脾受累时可出现腹痛、包块、出血、肝脾肿大等相应症状。可有发热、消瘦、盗汗等全身症状。
淋巴瘤根据瘤细胞的形态特点分为霍奇金淋巴瘤和非霍奇金淋巴瘤。霍奇金淋巴瘤:临床上病变往往从一个或一组淋巴结开始,逐渐由临近的淋巴结向远处扩散;原发于淋巴结外的极少见;瘤组织成分多样,含有一种独特的瘤巨细胞R-S细胞。非霍奇金淋巴瘤:分类复杂,根据其来源可分为B细胞性和T细胞性两大系列。表现为腹膜后淋巴结肿大,早期无融合,呈多个类圆形软组织密度结节影,边界清晰;进一步发展,受累淋巴结明显增大,可融合成团,内可有多发不规则小的低密度区;增强扫描可有轻度强化(图12-2)。若腹主动脉和下腔静脉后方淋巴结受累明显时,还可造成腹主动脉和下腔静脉向前移位,呈“漂浮状”表现。
CT在淋巴瘤诊疗中的作用:明确病变部位、范围,有助于淋巴瘤分期;为放射治疗照射野的大小提供依据;淋巴瘤放疗、化疗后疗效观察。
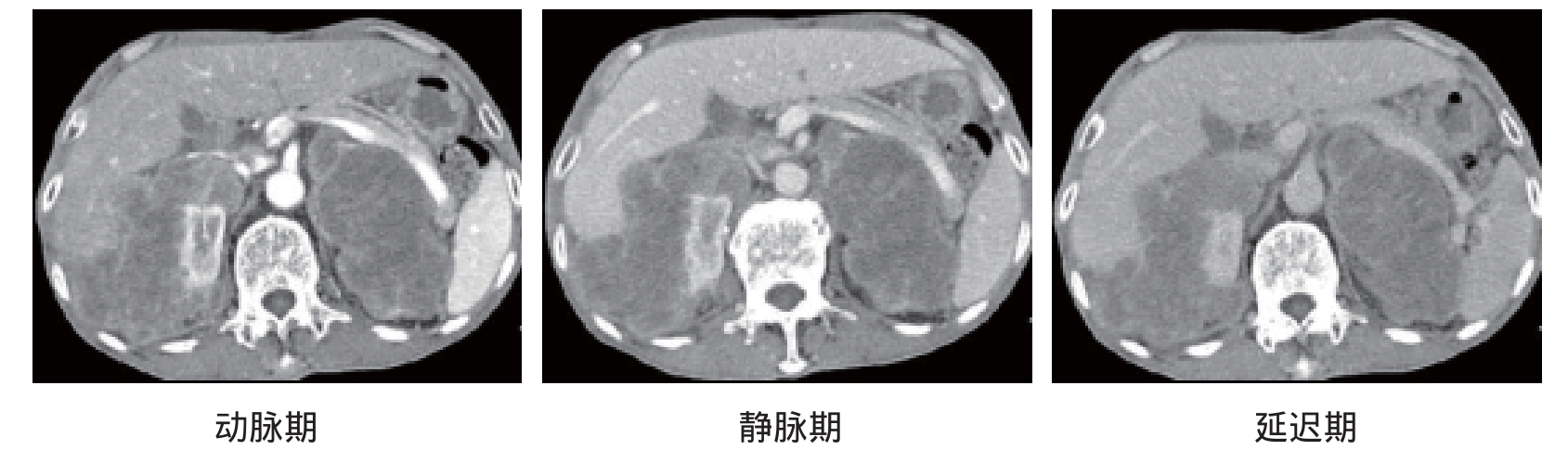
图12-2 淋巴瘤:腹膜后肿大淋巴结融合成团,增强后轻度强化
腹部淋巴结结核:常为全身结核的一部分,也可单独出现。可有全身中毒症状,腹痛、腹胀、腹泻和腹部包块,也可无明显的症状和体征。肿大淋巴结可位于腹腔、肠系膜、脏器周围或腹膜后,淋巴结内可有钙化。轻中度肿大,可有融合。增强后,肿大的淋巴结轻度强化。
2. 转移性淋巴结:腹腔或腹膜后淋巴结转移时常能显示原发灶,且肿大淋巴结的分布有一定规律。
六、腹膜后转移瘤
(一)临床表现与病理
腹膜后淋巴结转移瘤较多见,可来源于全身各器官的恶性肿瘤,以消化、泌尿和生殖系统的恶性肿瘤的转移多见,转移淋巴结的部位与原发肿瘤的部位及淋巴引流途径有关,如卵巢肿瘤常先转移至骶前、髂血管旁淋巴结,而后至腹主动脉旁淋巴结;睾丸恶性肿瘤直接转移至肾门水平的腹主动脉旁淋巴结。
(二)影像学表现
USG:肿大的淋巴结表现为圆形或类圆形低、弱回声肿块,边界清晰。肿大的淋巴结可融合成团,较大的淋巴结有坏死而呈混杂回声。
CT:表现为腹膜后腹主动脉旁的单个或多个圆形或类圆形软组织结节影,边界清晰,密度可不均匀。增强扫描,明显不均匀强化,多呈环形强化。部分肿大淋巴结可融合成团状或分叶状(图12-3)。
MRI:形态与CT相似,T1WI信号高于肌肉,T2WI为显著高信号。较大淋巴结液化坏死时呈混杂信号。
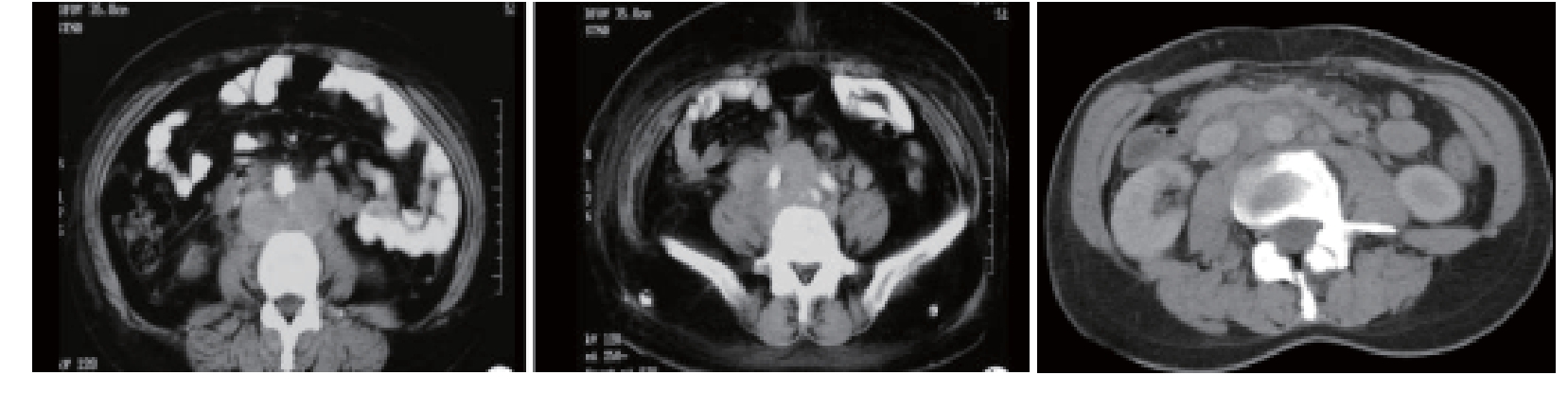
图12-3 腹主动脉旁肿大淋巴结:增强后呈环形不均匀强化
(三)鉴别诊断
腹部淋巴结结核常为全身结核的一部分,也可单独出现。可有全身中毒症状,腹痛、腹胀、腹泻和腹部包块,也可无明显的症状和体征。肿大淋巴结可位于腹腔、肠系膜、脏器周围或腹膜后,淋巴结内可有钙化。轻中度肿大,可有融合。增强后,肿大的淋巴结轻度强化。
常为全身淋巴瘤的一部分,影像学上常难以与转移性淋巴结鉴别,但转移性淋巴结常可找到原发灶。
七、神经源性肿瘤
(一)临床表现与病理
神经源性肿瘤包括神经纤维瘤、神经鞘瘤和副神经节瘤,多位于脊柱旁。肿瘤较小时可无临床症状,较大的肿瘤可有腹部包块、腹痛和邻近器官受压的表现,功能性副神经节瘤可有儿茶酚胺升高的症状。
副神经节瘤是起源于副神经节细胞的肿瘤,可以发生于任何存在正常副神经节组织的部位。起源于肾上腺的副节瘤称嗜铬细胞瘤,起源于肾上腺外的副节瘤称肾上腺外副神经节瘤。副神经节瘤中约10%发生于后腹膜,恶性率可高达50%。有资料显示东方人腹膜后副节瘤恶性率约20%。腹膜后副神经节瘤常位于一般位于腹主动脉、髂总动脉、肠系膜动脉起始处或脊柱两侧。
腹膜后副神经节瘤依据肿瘤有无功能分为功能性腹膜后副神经节瘤、非功能性腹膜后副神经节瘤。
功能性腹膜后副神经节瘤:主要是由于过多的分泌儿茶酚胺类物质引起的临床症状,如阵发性或持续性的高血压、头晕、头痛、心悸、多汗及偶发的胃肠功能紊乱。当肿瘤受到外界作用如挤压、应激状态时,可能会突然大剂量释放儿茶酚胺类物质,从而可能会引起急性肺水肿、心脑血管意外、急性心肌损害及心功能衰竭等危象的发生。
非功能性腹膜后副神经节瘤:主要表现为缓慢生长的肿块对周围组织及器官的压迫症状,如压迫肠管引起不全肠梗阻、压迫输尿管引起肾盂积水、压迫下腔静脉或髂静脉引起下肢水肿。
USG:表现为脊柱旁较大的类圆形低、中回声软组织肿块,边界清楚,内部发生坏死时可有不规则无回声区。
CT:平扫表现为脊柱旁类圆形软组织肿块,密度均匀或不均匀,边界清楚,病灶长轴多与腹主动脉走行一致。增强检查肿瘤实体部分均有明显持续强化。此类病变多数血供丰富,应行平扫加增强扫描,以观察肿块的密度增强状况及与周围毗邻脏器的关系,并进行血管三维重建,以显示肿瘤的供养血管及引流血管情况,为手术方案的制定提供帮助,减少术中出血(图12-4、12-5)。
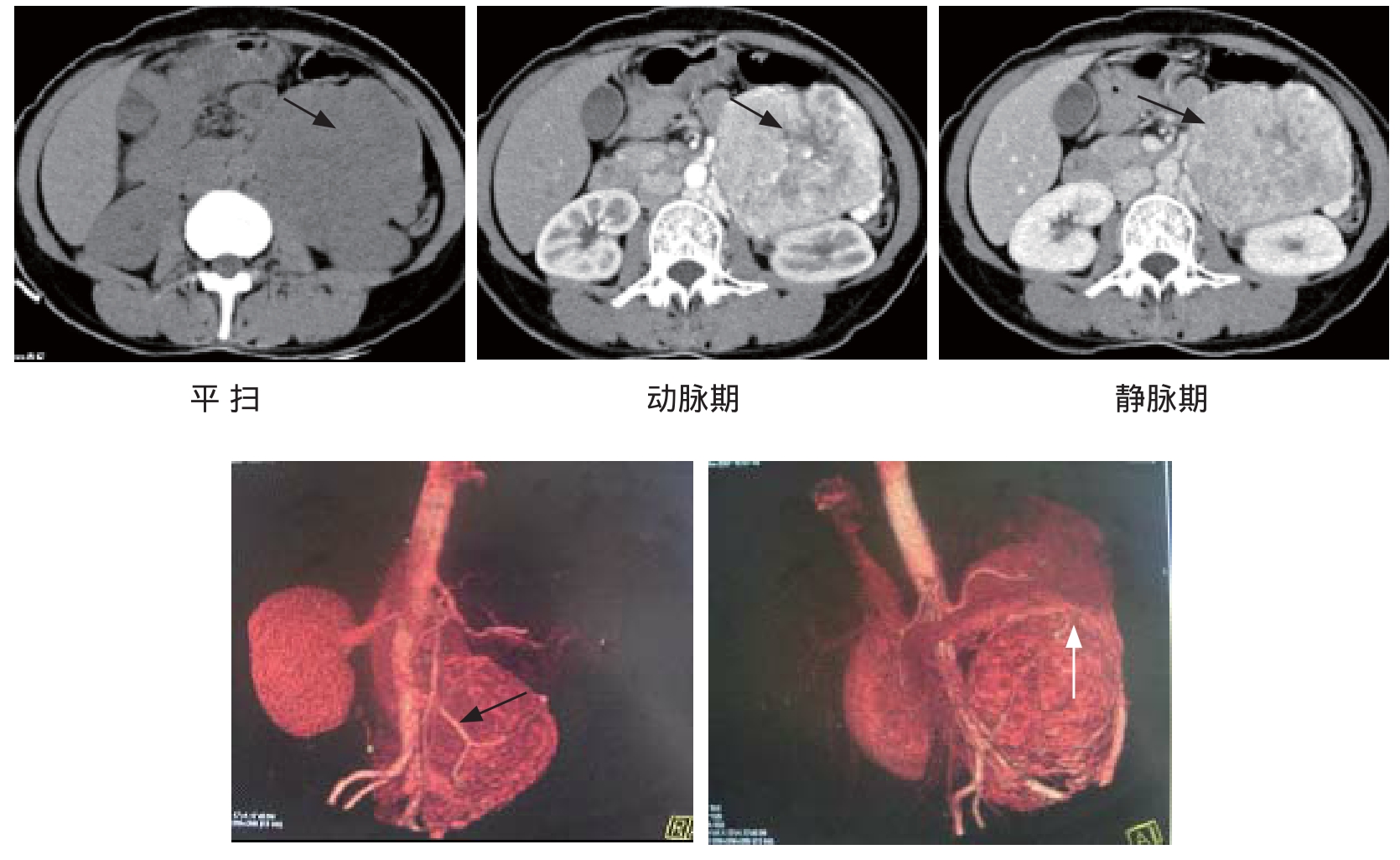
图12-4 副神经节瘤:左肾前巨大软组织肿块,增强后明显不均匀强化,VRT重建示肿瘤由肠系膜下动脉供血(黑箭),肿瘤外侧见一粗大引流血管至脾静脉(白箭)
MRI:T1WI类似于肝脏的信号,T2WI信号明显增加,甚至高于脂肪信号。当肿瘤有坏死时,表现为肿瘤中心在T1 和T2加权像均有高信号灶。
神经纤维瘤、神经鞘瘤和副神经节瘤在影像学上无法鉴别,需结合临床表现和病理诊断。若有儿茶酚胺升高和症状性高血压,则支持副节瘤的诊断。
实性脂肪肉瘤呈软组织密度,CT扫描可无脂肪密度影,较难与之鉴别,常需穿刺活检。若有儿茶酚胺升高和症状性高血压,则有助于副节瘤的诊断。
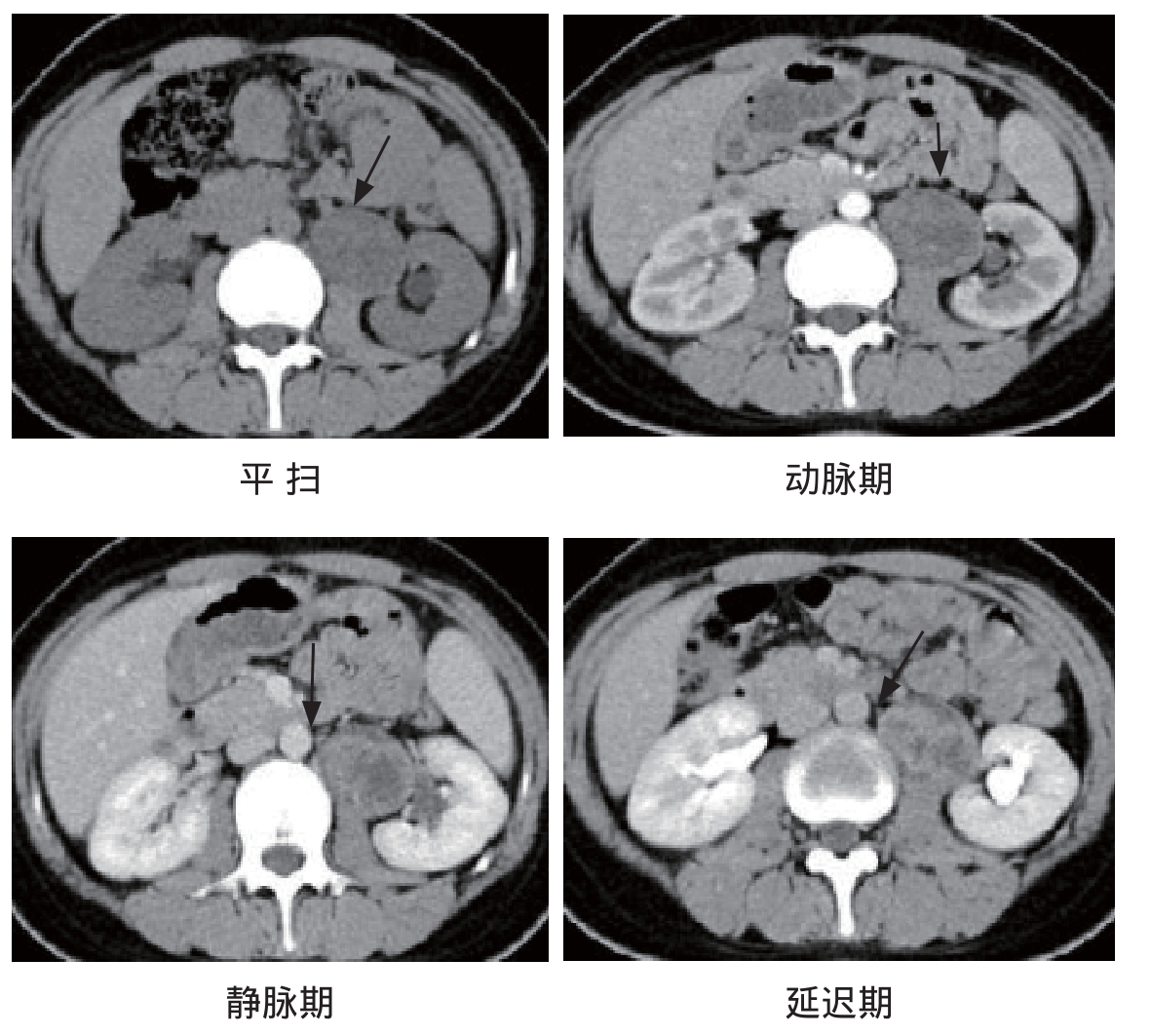
图12-5 神经鞘瘤:腹主动脉旁类圆形软组织肿块,密度不均,增强后明显不均匀强化
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。













