第一节 急性出血坏死性肠炎
急性出血坏死性肠炎(acute hemorrhagic necrotizing enteritis,AHNE)是一种危及生命的暴发性疾病,主要表现为小肠或结肠某一段或全段的急性缺血而致肠壁黏膜或全层坏死。临床上主要表现为腹痛、呕吐、腹泻、便血和发热等全身中毒症状,但由于小肠长5~7m,位于胃肠道深部而且肠管迂曲重叠在腹腔内活动度大,且常呈节段性发病,病变有时发生在空肠,有时发生在回肠,也可累及结肠、十二指肠和胃。急性出血坏死性肠炎属于非特异性肠炎,其病因和发病机制尚不清楚,可能与肠道缺血、感染等因素有关。目前认为急性出血坏死性肠炎由C型产气荚膜杆菌(产生β-毒素的Welchii杆菌)在肠道内大量繁殖,导致肠道微循环障碍,继而出现坏疽性肠道病变,如病变肠管节段性肠壁充血、水肿、坏死及穿孔等不同病理变化,因而又被称为急性节段性肠炎、节段性出血性坏死性肠炎、急性出血性肠炎、急性坏死性肠炎。因其病变主要为急性炎症,而不一定发生肠坏死,临床上血便常为主要的症状之一,因此,将其命名为急性出血性肠炎。
一、病因
急性出血坏死性肠炎病因尚未被完全阐明,据报道C型及F型产气荚膜杆菌可引起人类坏死性肠炎。美国(1966)一份食物调查中,1/6的肉类、家禽和鱼类中有产气荚膜杆菌污染,坏死性肠炎主要由C型产气荚膜杆菌引起。实验证明,给家兔或豚鼠皮下注射α毒素,能引起局部坏死,β毒素经皮下注射也可引起坏死。
二、病理组织学改变
急性出血坏死性肠炎的病变多从黏膜层开始,逐渐向肠壁深层组织发展,表现为明显的肠壁出血和坏死,常呈节段性分布,病变处肠壁增厚,质地变硬,黏膜肿胀,广泛出血,皱襞顶端常被覆污绿色假膜,浆膜面充血及少量出血,并常被覆纤维素渗出物,且病变黏膜与正常黏膜分界清楚,常继发溃疡形成。镜下肠黏膜呈深浅程度不同的组织坏死,坏死组织周围有淋巴细胞、中性粒细胞和嗜酸性粒细胞浸润,黏膜下层除广泛出血外可发生严重的水肿淤血和炎细胞浸润,肌层浆膜层出血轻微,肌层有肌纤维肿胀断裂并可发生坏死,管壁可发生纤维素样坏死并常伴血栓形成。
三、临床分型与鉴别
急性出血坏死性肠炎是农村儿童与青年中比较常见的疾病,部分病例呈暴发起病,迅速出现中毒休克症状。其临床表现具有多样性,早期典型症状并不明显,致使误诊率高达33.3%。急性出血坏死性肠炎无特异性诊断方法,主要依据病史和典型的临床表现。临床上可分为以下4个类型。
1.腹泻便血型 此型患者主要以腹泻便血为主,中毒症状和腹膜炎体征较轻且出现较晚。尽管也可并发腹痛、发热、腹泻等症状,可无明显腹膜刺激征。此型需注意与肠套叠、过敏性紫癜、绞窄性肠梗阻鉴别。
2.腹膜炎型 也较多见,仅次于腹泻便血型。全身中毒症状重,可伴腹肌紧张、压痛反跳痛阳性,也可以有腹泻和便血。腹部有明显的压痛和腹肌紧张,可以局限或遍及全腹,腹腔内往往有积液,肠鸣音减弱。严重者可出现休克。此型应与腹膜炎相鉴别。此类型漏诊、误诊率高,死亡例数较多。
3.中毒型 此型以休克为主要表现,约1/4病例属此型。患者有腹痛、腹泻、高热、谵妄、昏迷等,颇似中毒性痢疾,在小儿易误诊为中毒性消化不良。此型应与中毒性痢疾相鉴别。
4.肠梗阻型 患者表现为阵发性腹绞痛和持续性腹痛阵发性加剧,腹胀无便、不排气,可伴有频繁呕吐,偶有少量血便。检查可见腹部膨胀,有时可见肠型。此类型较少见,应与机械性肠梗阻相鉴别。
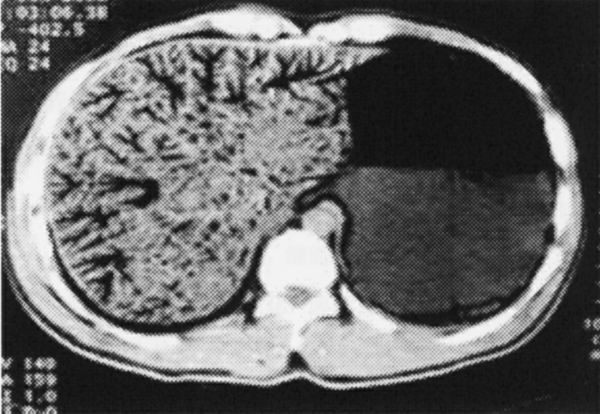
图6-1 肝内胆管广泛积气,胆管呈珊瑚样扩张
笔者曾治疗1例累及十二指肠,且伴有肝内胆管广泛积气,CT扫描见肝内胆管呈珊瑚样扩张,十分罕见(图6-1)。术后5d,B超检查肝内胆管积气消失。考虑这是由于大段肠管坏死梗阻、细菌繁殖使肠道大量积气,以及十二指肠坏死致Oddis括约肌功能丧失,使高压的肠道气体逆流入胆道所致。夏黎明等曾报道外伤性肝内胆管广泛积气1例,其CT表现与本例相似。
四、诊断标准
尽管目前尚无统一的诊断标准,但以下几点有助于诊断,其中1~4条为诊断必需要点。
(1)起病急。
(2)腹痛、腹泻:脐部区域及上腹部阵痛,继而转为持续性疼痛,可有阵发性加剧,且腹泻时伴有恶心、呕吐。
(3)粪便开始为糊状、黄水样,继而为血性,可呈赤豆汤样或果酱样。出血多时有暗红色血块,恶臭,有时含有坏死组织。
(4)粪便镜检存在大量红细胞,脓细胞不多。粪便隐血试验阳性。
(5)有发热、腹胀、腹部压痛,严重者可伴有休克。
(6)血常规检查白细胞总数增加,一般>10×109/L。
(7)血液培养或腹腔渗液培养除大肠埃希菌、葡萄球菌外,尚可见产气荚膜杆菌。
五、误诊原因与分析
此病在散发地区误诊率比较高,可达50%以上,误诊最多者为肠套叠、细菌性痢疾、急性阑尾炎。导致本病误诊的主要原因是其临床症状不典型。病变主要发生在回肠或空肠,有些可以累及整个小肠,偶尔可累及结肠。病变范围可局限,但多半较广泛。发病急骤,开始以腹痛为主,可以在右下腹、左上腹、脐周围或遍及全腹,为阵发性绞痛或持续性痛有阵发加重,并伴发热、寒战。当肠管发生坏死或穿孔时,腹痛为持续性。并发肠梗阻时,则为阵发性绞痛。当绞痛伴发热、腹泻或血便,常易误认为痢疾或肠炎。伴有大量便血、绞痛、腹肌紧张等腹膜刺激征时,常考虑为胃十二指肠穿孔、阑尾穿孔、急性坏死性胰腺炎等。当伴有呕吐、腹胀、腹部肠型或扪及包块等肠梗阻征象时,也可考虑为其他原因所致的肠梗阻。本病多发生于夏秋季,发病前有饮食不当史。在散发地区,发病的早期,常易误诊为细菌性痢疾。
六、治疗方针
本病以非手术治疗为主,包括:①禁食、胃肠减压及静脉营养支持疗法;②输液维持水、电解质平衡;③广谱使用抗生素以及甲硝唑;④应用山莨菪碱(654-2)及肾上腺皮质激素。目前也有使用产气荚膜杆菌抗毒素取得良好效果的报道。
符合下例情况之一时,应立即手术治疗:①有明显腹膜刺激征或大量出血时;②经非手术治疗,全身中毒症状未见好转,并有休克倾向,且局部体征明显加重;③有肠梗阻表现,经非手术治疗未见好转。
七、外科治疗
1.手术适应证 对出现肠梗阻、严重的腹膜炎、中毒性休克经内科保守治疗无效时可选择手术。具体手术适应证:①腹腔穿刺有脓血;②腹部透视或摄片见膈下游离气体;③肠梗阻是由于病变累及肠管肌层而引起的肠麻痹,后期可有渗出粘连的因素;④中毒性休克;⑤不能除外其他急腹症。
2.手术方式的选择 术式选择主要从以下几点考虑:①有肠坏死、穿孔或很难控制的消化道出血,病变局限,全身情况良好者行肠切除一期吻合。但对全身情况差或病变广泛,远端肠管有炎症而无坏死者,切除坏死肠管行双腔造瘘,行二期肠吻合。②肠管仅表现为充血,无坏死或穿孔,也无大量消化道出血,用普鲁卡因封闭肠系膜,术后继续内科治疗观察。③对病情严重的患者多采用肠切除造口,用二期肠吻合。
由于本病受累肠管的黏膜及黏膜下层病变范围往往超过浆膜的病变范围,故行坏死肠段切除时,应注意切到正常黏膜部位。因本病接受手术的患者大多病情严重,全身情况差,有些患者又因误诊致手术延误,使病情进一步恶化。因此,围手术期处理尤为重要,如注意水、电解质及酸碱平衡紊乱的纠正,全身营养支持,术后继续胃肠减压,保证腹腔引流管通畅,继续应用广谱抗生素及甲硝唑以抑制肠道及腹腔细菌,特别是厌氧菌的生长。对中毒严重者,可给糖皮质激素治疗。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。
















