第三节 临床表现与诊断
一、临床表现
一般局限性肠炎慢性起病伴反复发作的右下腹或脐周腹痛、腹泻,可伴有腹部肿块、肠瘘和肛门病变,以及发热、贫血、体重下降、发育迟缓等全身症状。局限性肠炎的阳性家族史有助于本病的诊断。
1.腹泻 是最常见的症状(80%~90%),一般较轻微,每日3~6次,常常无脓血或黏液,无里急后重(除非直肠受累)。可持续数天或数周。肠道黏膜炎症性改变、肠道功能紊乱及肠道吸收不良是腹泻的主要原因。
2.腹痛 常见(80%~90%),可表现为腹部不适、中等度疼痛,甚至剧痛,常发生在餐后,持续数日及数周。以右下腹部居多,与回肠末端病变有关,其他部位也可出现腹痛。腹痛与胃肠道反射有关,因肠黏膜下炎症刺激痛觉感受器,使肌层收缩、肠壁牵拉而导致剧痛。浆膜受累、肠周围脓肿、肠粘连和肠梗阻、肠穿孔以及中毒性巨结肠等均能引起腹痛。少数急性回肠炎伴有肠系膜淋巴结炎可有右下腹部疼痛,酷似急性阑尾炎。
3.发热 多为低热至中等度,偶有高热,常常间歇出现。一般发热与活动性肠道炎症及组织破坏后毒素的吸收有关,高热则见于重症病例或化脓性并发症病例。
4.腹部肿块 约1/3的患者可扪及腹部肿块,多见右下腹部及脐周,或在直肠或阴道检查时发现。肠系膜粘连、肠壁和肠系膜增厚、肠系膜淋巴结肿大、内瘘和腹腔内脓肿形成的炎性肿块,质地中度、压痛,可因粘连而固定。
5.便血 较少见,但偶可引起大出血,甚至大量失血,与维生素K吸收不良及继发性肝损害影响凝血因子的生成有关。
6.其他症状 恶心呕吐、纳差、乏力、消瘦、贫血和低蛋白血症等营养障碍,以及由并发症产生的症状。
7.肠外症状 常见的肠外并发疾病包括虹膜炎、眼葡萄膜炎、原发性硬化性胆管炎、结节性红斑、强直性脊柱炎及坏疽性脓皮病等。虹膜炎及眼葡萄膜炎是IBD女性最多见肠外并发疾病,而原发性硬化性胆管炎是男性IBD患者最多见的肠外并发疾病。
依据上述症状,可以分为如下临床类型。
(1)急性阑尾炎型:右下腹部疼痛、发冷及发热等。但一般白细胞不升高,右下腹部可扪及包块,病程较长,发病缓慢。
(2)肠梗阻型:伴有阵发性绞痛、呕吐、肠鸣音增高等肠梗阻症状和体征。但腹部可扪及包块,病程较长,发病缓慢。
(3)穿孔性腹膜炎型:由于肠穿孔炎症累及腹膜所致,表现为腹痛、腹肌紧张、肠鸣音减弱、腹部压痛及反跳痛。但起病缓慢,病情不如其他内脏穿孔那样凶猛和严重。
(4)出血型:以便血为主,在直肠受累时,40%病例可伴有出血。大量出血的病例较少见。
(5)其他类型:肠炎型以慢性腹泻为主,腹部包块是由于肠襻间粘连或肠管与腹膜、腹壁粘连所致。
二、局限性肠炎并发症
局限性肠炎除上述临床表现外,也可发生如下并发症。
1.胃肠道梗阻、肠穿孔 病变部位纤维化、瘢痕形成可以导致管腔狭窄而发生梗阻。据报道40%以上的病例伴有不同程度的肠梗阻,以小肠部位多见,可反复发生。肠穿孔的发病率比溃疡性结肠炎低,据报道10%~40%的病例可并发肠穿孔,其中小肠穿孔多是严重肠梗阻所致;结肠部位病变也可发生中毒性巨结肠,继发肠穿孔。
2.肠瘘与瘘管形成 根据国外文献报道,局限性肠炎发病后的10年间肠外瘘的累积发病为33%,20年后高达50%,成为局限性肠炎的主要难题。瘘管是局限性肠炎的特征性和最常见的并发症之一,其发病率为20%~50%,包括肠内瘘和肠外瘘。肠内瘘在小肠和结肠同时受累时发病率增高,以小肠-结肠、回肠-回肠间瘘多见,也可发生小肠-阴道、子宫、膀胱及输尿管间瘘。外瘘可以自发,也可手术造成,且肠短路术后外瘘的发病率比肠切除术高。
3.消化道出血 病变位于食管、胃和十二指肠可发生上消化道出血,而回、结肠病变可引起下消化道出血,其中大出血需要手术治疗,发病率为5%左右,部位以直肠多见,且可发生在病变的早期。
4.脓肿 常因为病变透壁而引起脓肿,包括腹腔脓肿、后腹膜脓肿、肝脓肿、腰肌脓肿、直肠及肛门周围脓肿,其中腹腔脓肿的临床表现类似阑尾周围脓肿,而后腹膜脓肿表现为脓毒血症、行走困难及髋关节屈曲疼痛。
5.小肠吸收不良 主要对脂肪、脂溶性维生素和维生素B12吸收不良,其次对蛋白质、电解质、叶酸、钙、镁、铁及锌等吸收不良。出现相应的临床表现,比如脂肪泻、贫血、消瘦及电解质紊乱等。
6.癌变 一般认为,局限性肠炎的癌变率比溃疡性结肠炎低,但仍然比总人口的发病率高,其中小肠肿瘤比总人口的发病率高6~300倍,大肠肿瘤高5~25倍。同溃疡性结肠炎一样,病程越长,其癌变率越高,且肠短路术旷置的病灶癌变率很高。因此,近年来多不主张施行旷置手术治疗局限性肠炎。
7.粟粒样局限性肠炎 病变累及肠段的浆膜表面有粟粒样结节,类似结核样改变。
8.中毒性巨结肠 是局限性肠炎的严重表现之一,但发病率低于溃疡性结肠炎。
9.其他 全身型或肠外表现有关节炎、口疮型溃疡、结节性红斑、坏疽性脓皮病、眼虹膜炎、慢性活动性肝炎、脂肪肝、胆石症、硬化性胆管周围、肾结石、血栓性静脉炎等,国内出现并发症的概率较低。肛门、直肠瘘管以及中毒性巨结肠和癌变等并发症,国内病例也不多见。
三、辅助检查
凡青壮年患者主诉右下腹疼痛、轻度腹泻、长期低热及消瘦,理学检查提示右下腹压痛和(或)合并有慢性肠梗阻应该考虑局限性肠炎的可能。如果检查发现粗厚的肠管、肿块和(或)肠瘘,直肠指疹扪及直肠壁大小不等的突起,尤其是鹅卵石样突起,则提示患本病的可能性更大,应该进一步检查确诊。
1.影像学检查 是诊断局限性肠炎的主要方法之一。早期X线表现为结肠黏膜皱襞增粗、变平或拉直,病变肠段形态较固定,但无明显狭窄,其他肠段可出现分节、扩张等功能性改变。当溃疡形成时,溃疡与肠管纵轴平行,大多位于靠肠系膜一侧,肠管外形常固定,故局部蠕动减弱或消失,肠壁间距增宽,结肠黏膜皱襞破坏、消失,溃疡周围黏膜呈小息肉样或鹅卵石样充盈缺损,此即为典型的“鹅卵石征”。病变后期由于肠段发生大量纤维化及水肿导致肠腔明显狭窄。此时X线表现为肠腔不规则狭窄,肠壁僵硬,钡剂充盈时呈不规则的线状狭窄,但很少会形成梗阻,肠腔系膜侧肠壁僵硬,而肠系膜对侧缘呈假憩室样改变,此即为诊断本病的特征。病变肠段间常常有正常肠段,当并发症形成时可出现脓肿、瘘管及不完全性梗阻。也就是说,局限性肠炎的特征性X线表现为可见多发性、节段性炎症,伴有僵硬、狭窄、裂隙状溃疡、瘘管、假息肉形成及鹅卵石样改变等。
2.B超检查 正常肠道声像图对于结肠局限性肠炎,普通超声检查作用不如钡剂灌肠或纤维结肠镜检查。腔内超声检查和超声内镜(EUS)检查不仅可发现病变,而且还能评估病变消化道管壁的病变深度,是其他检查所不能替代的。
大肠经灌注充盈剂后,肠壁呈连续的线条高回声。正常小肠和大肠的肠腔内径分别为2cm和4cm,肠壁厚度未充盈时内径≤5mm,充盈时内径≤3mm。若肠壁厚度>5mm,特别是不对称性增厚,或持续观察60s肠腔形态无变化时,应该怀疑有肠壁病变。
3.CT扫描和MRI 可显示肠壁增厚、腹腔或盆腔脓肿等。
4.内镜检查 纤维镜检查对发现微小和早期病变有较大意义。内镜下可见节段性、非对称性的黏膜炎症、纵行或阿弗他溃疡、鹅卵石样改变,也可有肠腔狭窄和肠壁僵硬等,病变呈跳跃式分布。
5.黏膜组织活检 黏膜活检病理组织学检查可见裂隙状溃疡、结节病样肉芽肿、固有膜底部和黏膜下层淋巴细胞聚集,而隐窝结构正常,杯状细胞不减少,固有层中量炎性细胞浸润以及黏膜下层增宽。
四、手术切除标本
手术切除标本可见肠管局限性病变、跳跃式损害、鹅卵石样外观、肠腔狭窄、肠壁僵硬等特征,镜下除见到以上病变外,更可见透壁性炎症、肠壁水肿、纤维化以及系膜脂肪包裹病变肠段等改变,局部淋巴结亦可有肉芽肿形成。
五、诊断标准及疾病重症度的判定
目前,尚没有诊断局限性肠炎的“金标准”,主要根据临床表现、X线胃肠道造影、内镜检查和病理检查结果综合判断,而且需要排除其他胃肠道疾病。
1.局限性肠炎的诊断标准 世界卫生组织(WHO)结合临床、X线、内镜及黏膜活检病理组织学表现,推荐了6个诊断要点(表12-1)。局限性肠炎的诊断目前采用“排除法”,通常在排除肠结核、阿米巴痢疾、耶尔森菌感染等慢性肠道感染、肠道淋巴瘤、憩室炎、缺血性肠炎以及贝赫切特综合征(白塞病)等的基础上,可按照下列标准诊断(中华医学会消化病分会的诊断标准,2001年)。
表12-1 WHO推荐局限性肠炎的诊断要点
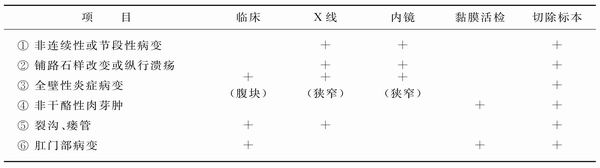
(1)具有WHO诊断要点①、②、③者为可疑诊断,再加上④、⑤、⑥3项中任何1项即可确诊;有第④项者,只要加上①、②、③3项中的任何2项亦可确定诊断。
(2)根据临床表现,假如影像学、内镜及病理符合,可以诊断为本病。
(3)根据临床表现,假如影像或内镜符合,可以拟诊为本病。
(4)临床表现符合为可疑,应该安排进一步检查。
(5)初发病例、临床与影像学或内镜及活检改变难以确诊时,应该随访观察3~6个月。如果与肠结核混淆不清楚者,应该按肠结核作出诊断性治疗,以观察疗效。
2.局限性肠炎严重度判定 局限性肠炎诊断成立后,应该对本病的疾病活动度、严重度、病变范围及并发症一并进行判断。
(1)局限性肠炎活动指数(Crohn’s disease activity index,CDAI),可正确估计病情及评价疗效。目前,临床上Harvey和Bradshow标准(简化CDAI)较为简便实用(表12-2)。
表12-2 简化CDAI计分法

注:评分<4分为缓解期;5~8分为中度活动期;9分以上为重度活动期。
(2)局限性肠炎的严重度:可参考CDAI作出判断。一般将无全身症状、腹部压痛、包块与梗阻者定为轻度;介于轻度与重度之间者定义为中度;伴有明显腹痛、腹泻及全身症状与并发症者定义为重度。
(3)病变范围:在参考影像学检查和内镜结果来确定,如肠道病变可分为小肠型、结肠型和回结肠型3个类型。
(4)全身表现与并发症:局限性肠炎的肠外受累器官组织包括口、眼、关节、皮肤、泌尿系统和肝胆系统等;并发症有肠梗阻、瘘管、炎性包块或脓肿、出血及肠穿孔等。
3.诊断举例 局限性肠炎(小肠型、中度、活动期、肛周脓肿)。
4.疗效判定
(1)临床缓解:经治疗后临床症状减轻,X线或结肠镜检查提示炎症趋于稳定。
(2)有效:经治疗后临床症状减轻,X线或结肠镜检查提示炎症减轻。
(3)无效:经治疗后临床症状、X线或结肠镜检查提示炎症无改善。
六、局限性肠炎与肠结核的鉴别诊断
1.临床特点
(1)假如伴有肠瘘、肠壁或器官脓肿、肛门周围病变、活动性便血、肠穿孔等并发症或病变切除术后复发等,应该考虑局限性肠炎。
(2)假如伴有其他器官结核,血中腺苷脱氨酶(ADA)活性升高,应该多考虑肠结核。
2.病理组织学活检 局限性肠炎可有结节样肉芽肿、裂隙状溃疡、淋巴细胞聚集,但无干酪样坏死。肠结核的肠壁病变组织学活检可有干酪样坏死。
鉴别有困难的病例,建议首先施行抗结核治疗。有手术适应证者可施行手术探查。除施行切除病变肠段的病理检查外,还要取几个肠系膜淋巴结进行病理组织学检查。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















