第5章 新的心脑血管病危险因素
第一节 遗传基因
一、基础知识
(一)遗传基因
1.基因的概念是什么?
基因是核酸分子中储存遗传信息的遗传单位,是指储存有功能的蛋白质多态链或RNA序列信息及表达这些信息所必需的全部核苷酸序列。从遗传学上来说,基因代表一个遗传单位,一个功能单位,一个突变单体。
2.如何理解基因多态性?
基因多态性是指在人群中,个体间基因的核苷酸序列存在的差异性,可分为DNA位点多态性和长度多态性两类。
(1)DNA位点多态性:简单地说就是基因组中散在碱基的不同,包括①突变,是基因多态性的特殊形式;②单个碱基的置换、缺失和插入,其中单个基因的置换又称单核苷酸多态性(single nucleotide polymorphism,SNP)。
(2)长度多态性:是指基因重复序列的重复顺序和重复次数不同引起的。
3.研究基因多态性有何意义?
包括:①有些DNA多态性可影响转录、翻译等生物学过程,而有些则仅仅是遗传学标记。多态性标记可用于疾病基因检测。②基因多态性反映遗传背景的复杂性,可能是人类在进化过程中对不良环境因素做出的反应。③从基因水平说明人类不同个体间的差异性,研究其与疾病易感性的关系,为预防医学开创新的天地。④基因多态性与临床表型的相关性研究使人们有机会更深刻地认识疾病的发生机制,更准确地预测转归。⑤研究基因多态性对研究遗传病也有重要意义。
4.遗传因素在心脑血管疾病中有什么样的地位?
研究表明心脑血管疾病的发生与遗传因素有密不可分的关系。高血压、冠心病、部分心肌病、部分心律失常、脑卒中等的发生均与遗传因素有关,但不代表父母等直系亲属患有该病,下一代就一定患病。心脑血管疾病是多因素促成的疾病,属于多基因遗传病,能否患病与后天环境因素有很大关系,而这些环境因素大部分是可以预防的。对个体来说,无法选择基因,但每个人都应该保持积极的态度去面对,对遗传因素应该采取“战略上藐视,战术上重视”的方针。对于已知直系亲属中有心脑血管病史的人来说,更应该重视养成健康的生活习惯,有意识地在生活中增加有利因素,降低不利因素,防微杜渐,如此一来便可以减低疾病发生的危险性。
5.遗传因素与冠心病的研究概况如何?
随着分子生物学和遗传学发展,遗传在冠心病中到底起多大的作用以及它的作用机制也成为国内外众多专家学者研究的热点。冠心病为多基因遗传疾病已是不争的事实,遗传和环境互相影响,各种危险因素之间相互联系,产生的危险积累效应在冠心病的发生、发展中起重要作用。目前有许多证据表明冠心病的易感性50%来自遗传。除遗传基因外,由于同一家族中,生活习惯、饮食结构、起居习惯等类似,以及父母吸烟导致子女吸烟或被动吸烟等,均可造成冠心病的家族倾向。如果冠心病患者的家庭成员能共同改变高脂饮食、高热量、高盐、吸烟、喝酒等不良生活习惯,同时注意加强体育锻炼,冠心病的发病率会有所降低。
6.遗传因素与高血压疾病流行病学现状如何?
国内调查发现,父母均有高血压,子女高血压病的患病率达46%,父母一方有高血压的,子女高血压病的患病率达28. 3%,而父母无高血压,子女高血压的患病率只有3. 1%,可见高血压病与遗传密切相关。但是,父母有高血压病的,其子女并不是100%患高血压病,上述调查显示54%的子女没有高血压病。所以只能说高血压与遗传基因有密切关系,但遗传因素只是导致高血压的一部分原因。另外在高血压的其他危险因素中也存在遗传性,如肥胖,这也将间接致病。尽量避免一些容易引起高血压病的诱因,就可以减少高血压病的发生,如控制体重、养成健康的生活方式等。
(二)遗传性疾病
7.如何透彻理解遗传性疾病的相关概念?
为了更清楚地理解遗传性疾病,首先了解以下其涉及的几个基本概念。
(1)遗传性疾病:指遗传物质(染色体和基因)发生突变(或畸变)所引起的疾病。环境因素在遗传性疾病的发生中也起十分重要的作用,一些遗传病的发病在一定程度上需要环境因素的参与。
(2)遗传异质性:是指表型一致的个体或同种疾病临床表现相同,但可能具有不同的基因型。随着遗传病发病机制认识的逐渐深化,几乎每种遗传病都可能存在遗传异质性。
(3)遗传多效性:即单一基因的多重效应,如Marfan综合征是常染色体显性遗传的结缔组织疾病,原纤维蛋白基因(FBN1,定位于15q21. 3)突变所致,临床表现为眼、骨骼和心血管畸形等多方面疾病。
(4)遗传变异性:一些基因在一些个体可产生临床症状,而在另一些个体中则不产生症状,该特性是遗传病临床表现的主要特征。
8.遗传病发生的物质基础是什么?
遗传物质突变是遗传病发生的物质基础和发病根源,主要包括基因突变或染色体畸变。
(1)基因突变是指由于DNA分子中发生碱基对的增添、缺失或改变,而引起的基因结构的改变。主要包括①碱基置换:某位点一对碱基改变造成的;②移码突变:某位点添加或减少1~2对碱基造成的;③缺失突变:基因内部缺失某个DNA小段造成的;④插入突变:基因内部增添一小段外源DNA造成的。
(2)染色体畸变是指染色体数目和结构的改变。
9.遗传因素与环境因素在疾病的发生中起什么样的作用?
根据遗传因素与环境因素在疾病发病中作用的大小,将疾病分为四类:①遗传因素决定发病,无环境因素参与;②基本由遗传因素决定,但需环境因素诱发;③遗传因素和环境因素对疾病都有作用;④环境因素决定发病,与基因无关。
10.遗传因素、环境因素对遗传性疾病发病有何重要性?
二者的重要性在于具有高危遗传背景的个体暴露在高危环境中,二者的综合作用导致疾病发生。一些复杂疾病的发生取决于基因水平的错误或暴露于有害的环境中,抑或是两者相互作用。由于重要的内环境基因的单基因突变(如LDL受体突变导致家族性高胆固醇血症)引起的疾病是很少见的,一般而言心血管疾病的危险度是由于环境因素(吸烟或高脂饮食)的介入导致基因或蛋白水平不能与之相适宜,使得若干不同基因的微小突变累加而影响心血管疾病患病的危险度(如功能基因多态性)。有这样一个比喻来形容基因和环境的关系,基因的变异好比是一把装有子弹的枪,而环境因素好比是枪的扣扳机,基因和环境相互作用的结果可想而知。
11.如何对遗传病进行分类?
根据遗传物质改变的不同,可将遗传病分为以下五类。①单基因病:指一种遗传性状或一种遗传病的遗传只与一对基因有关。②多基因病:指生物和人类的许多表型性状由不同座位的较多基因协同决定,呈现数量变化的特征,也称为数量性状遗传。③线粒体遗传病:目前认为线粒体遗传病是由于线粒体DNA(mt DNA)发生了重复或缺失以及点突变,呈母性遗传,父性遗传很少见。④染色体病:染色体数目或结构的改变所致的疾病,往往涉及多种基因,表现为复杂的综合征。⑤体细胞遗传病:体细胞中遗传物质所致的疾病,不影响下一代。
12.单基因遗传疾病如何分类?
共分为五类:①常染色体显性遗传;②常染色体隐性遗传;③X染色体连锁隐性遗传病;④X染色体连锁显性遗传病;⑤Y染色体连锁遗传病。
13.多基因遗传病的特点有哪些?
多基因遗传病的特点主要有:①有明显的家族聚集性;②发病率高,人群发病率高于1/1000;③发病率有种族差异;④患者双亲、同胞、子女亲缘系数相同,随着亲属级别降低,发病率迅速降低;⑤近亲婚配子女发病风险也增高,但没有常染色体隐性遗传病那样显著;⑥家族中多基因遗传病患者越多,发病风险越高;⑦一些疾病的患病率存在性别差异。
14.如何更加透彻地理解多基因遗传疾病?
首先应该认清多基因遗传病中涉及的基本概念,主要有以下几个。①质量性状与数量性状:单基因遗传的性状在群体中的变异分布是不连续的,容易辨认,故称为质量性状,而多基因遗传性状分布则是连续的,个体之间的差异只体现在数量上,故称数量性状。②微效基因:多基因遗传疾病的表型性状是多个基因协同作用的结果,其中,每对基因对表型性状的影响很弱,故称为微效基因,只具有累加效应,故也称为累加基因。③易感性与易患性:前者是指由多基因基础决定的发生某种多基因遗传病风险的高低,后者是指遗传基础和环境因素共同作用所决定的发生某种多基因遗传病风险的高低。④遗传率:用来评价遗传基础在多基因遗传病患病中起作用的多少,如一种病完全由遗传基础决定,其遗传率就是100%。
15.遗传性疾病与家族性疾病有哪些异同?
家族性疾病是指具有家族聚集性的一类疾病,至少存在2个患者。从概念上可以知道,二者共同点在于显性遗传病与家族性疾病的分布具有家族聚集性,不同的是遗传性疾病强调有遗传基础,而家族性疾病则不强调。一些单纯由环境因素导致的家族性疾病与遗传性疾病是完全不同的,总的来说遗传病不一定都表现为家族性,家族性疾病也不一定都是遗传病。
16.遗传性疾病与先天性疾病有哪些异同?
先天性疾病是指个体出生后即表现出来的疾病,导致先天性疾病的原因多种多样,如遗传因素导致、胎儿在子宫中或产程中后天获得、遗传与环境共同作用等。要注意遗传性疾病不等同于先天性疾病,但二者是有交叉的,关键在于理解概念的时间限定,因为有部分遗传性疾病出生时未表现出疾病,只有到某个年龄才发病。
(三)分子诊断
17.如何理解分子诊断?
随着分子生物学、分子遗传学和分子生物学技术的不断进步与完善,以此为基础诞生了分子诊断学,从分子水平诊断疾病,为医学发展开辟了新的空间。目前分子诊断的基本技术不仅包括分子克隆、核酸分子杂交、核酸扩增、DNA测序技术,还利用了最新的生物芯片技术、蛋白质组学技术和单核苷酸多肽检测技术。
18.分子诊断的基本方法有哪些?
根据单次操作中分析对象的多少划分为“低通量”方法和“高通量”方法。
(1)“低通量”方法:①DNA分析,主要包括Southern印迹杂交、聚合酶链式反应、等位基因特异性寡核苷酸探针杂交、限制性片段长度多肽、DNA含量测定等;②染色体分析,主要有荧光原位杂交和比较基因组杂交两种;③RNA分析,包括原位杂交、Northern印迹杂交、逆转录PCR三种基本技术;④蛋白质分析,包括免疫组织(细胞)化学染色和免疫印迹分析(又称Western blot分析)。
(2)“高通量”方法:主要包括核酸测序技术、基因芯片技术和蛋白质组学技术三种基本技术。
(四)基因治疗
19.怎样理解基因治疗?
目前已经知道许多疾病的发病与遗传因素有关,随着人类基因组序列的完善,使人们能够明确定位疾病相关基因,于是人们设想如果用正常健康基因来替代有缺陷的基因,可能治愈这些疾病。目前将DNA作为药物治疗遗传病尚处于初级阶段,在实践中引起许多复杂的问题,如何保证基因插入正确的细胞、在细胞中正确地表达以及持续表达的时间。对具体疾病,这些问题目前还很难解决,基因治疗对许多遗传性疾病还是一种设想,只有少数临床病例能够利用基因治疗。
20.实现基因治疗的关键是什么?
关键在于基因转移,理想的基因转移必须具有以下特点:安全、有效、稳定、特异、可控、简便易行、经济、可携带不同长度的DNA。
21.基因治疗中DNA通过哪些途径传入细胞?
主要有病毒传递途径和非病毒传递途径,二者各有优缺点,尚未发现理想的传递途径。①病毒传递途径:递送效率高,限制治疗性DNA的大小,对宿主安全有潜在影响,根据基于病毒系统的不同存在短暂表达和长期表达两种。②非病毒传递途径:递送效率低,较大程度上不限制对治疗性DNA的大小,对宿主毒性低,短暂表达。
二、单基因遗传病与心血管疾病
22.心血管疾病中有哪些是单基因病?
目前发现心血管单基因有一百余种,其中与动脉粥样硬化相关的疾病有:①家族性高胆固醇血症(FH);②家族性高甘油三酯血症;③家族性混合型高脂血症;④家族性Ⅳ型高脂蛋白血症四种,均属于常染色体显性遗传,其中家族性高胆固醇血症的分子生物学研究较为清楚。与高血压相关的单基因遗传疾病有:①Liddle综合征;②糖皮质激素可矫正的醛固酮增多症;③拟似盐皮质激素过多症(AME);④Bilginturan综合征;⑤17-α羟化酶缺乏综合征。
(一)动脉粥样硬化相关基因
23.家族性高胆固醇血症(FH)的治病基础是什么?
FH是最典型的常染色体显性遗传疾病,其主要的致病基础是LDLR基因突变导致的,目前LDLR突变数据库已有1000余种不同的突变,LDLR基因不同部位的突变对受体功能的影响不同。
24.人们对FH的认识有多少?
众多研究表明高胆固醇血症与心血管事件的发生有明显关联。人们对FH的认识又如何呢?英国北部研究机构选择31例参与血脂临床试验并伴FH的患者作为调查对象,结果显示,人们并不认为遗传基因在疾病的发生过程中起重要甚至是决定作用,很长一段时间,FH并未得到重视。面对此结果,我们应该尽早在儿童和青少年中筛选和诊断FH,并及早干预,降低心血管事件的发生率。
25.目前与FH发病相关的基因有哪些?
主要有LDLR基因突变、ApoB功能缺陷和PCSK9基因突变。①LDLR基因突变通过改变LDLR的结构和功能影响血液中LDL颗粒的摄取;②ApoB功能缺陷可导致ApoB与LDLR的结合功能缺陷,同样影响血液中LDL颗粒的摄取;③PCSK9基因突变是通过减少LDLR从而影响血液中LDL颗粒的摄取。三者从不同作用机制增加血液中LDL的水平。
26.LDLR基因突变的分类有哪些?
FH是LDLR编码基因突变造成的,世界范围内已经发现1000余个突变位点。根据突变基因的功能将其分为无意义突变、缺陷性突变。无意义突变包括:①导致未成熟密码子的点突变;②引起LDLR基因配体结合域第五位半胱氨酸重复的错译突变;③导致读框移位和未成熟密码子的缺失或插入突变;④大的重排。缺陷性突变是指结构内其他的点突变和缺失、插入突变。
27.LDLR编码基因突变与心血管疾病有何关系?
有研究发现,与携带缺陷性突变的患者相比,携带无意义突变的患者及其一级亲属中高TC/ HDL-C的比例、早期冠心病再发冠脉血管事件以及早发心血管疾病家族史的比例明显增高。
28.载脂蛋白B(ApoB)基因对血脂代谢及冠心病有哪些影响?
ApoB基因多态性可影响血浆LDL水平、动脉粥样硬化和冠心病的发生率。ApoB100是血浆中LDL的组成成分,可与组织中LDL受体结合并介导LDL的降解和清除,在维持血清中LDL和胆固醇水平稳定中发挥重要作用。ApoB100基因突变可以导致ApoB100结构和功能的改变,从而影响LDL和胆固醇的代谢,研究发现ApoB100基因第26号外显子6694bp处MspⅠ位点突变与高血脂相关。
29.家族性ApoB100缺陷(FDB)和家族性高胆固醇血症(FH)基因有何异同?
FDB和FH都增加低密度脂蛋白胆固醇(LDLc)水平和冠心病的危险性。但二者的作用机制完全不同,FDB是ApoB基因突变导致的常染色体显性遗传病,突变影响ApoB配体结合区域与LDLR结合,特征是血浆总胆固醇(TC)、LDLc增高及早发冠心病。FH是LDLR基因突变所致,LDLR基因配体结合区域是与ApoB配体结合域相互作用的重要功能域,该基因突变同样影响ApoB配体结合区域与低密度脂蛋白受体(LDLR)结合,从而增加血浆TC和 LDLc水平。与FDB家族相比,LDLR基因缺陷家族的TC和LDLc血浆水平及黄瘤发生率较高。
30.前蛋白转化酶枯草溶菌素9(PCSK9)基因突变是通过什么机制致病的?
PCSK9是肝脏分泌的蛋白,主要通过促进肝脏中LDLR蛋白的降解来减少肝脏摄取血浆胆固醇。正常情况下,LDL与细胞表面的LDL受体结合后,细胞对二者进行内化处理,胆固醇被处理掉而LDLR被循环到细胞表面,可再与新的LDL结合。PCSK9蛋白可通过减少LDLR的数量影响LDL的肝脏摄取,从而导致高脂血症。PCSK9究竟是如何减少LDLR数量的目前尚不完全清楚,但近来有研究发现,PCSK9与LDLR结合比较紧密,可能通过隔离细胞内部LDLR,阻断其再次循环到细胞表面,从而起到减少细胞表面LDLR数量的作用。
31.PCSK9基因突变对胆固醇代谢和冠心病有何影响?
PCSK9基因的功能增强型突变和功能缺失型突变(均属于自然突变)分别与高胆固醇血症和低胆固醇血症相关。有研究表明在中性p H环境中PCSK9基因D347Y功能突变后,其结合表面低密度脂蛋白(LDL)的能力是野生型PCSK9结合能力的25倍。高胆固醇血症可促进冠心病的发生、发展,该基因通过影响脂质代谢而对冠心病产生影响。
(二)高血压相关基因
32.Liddle综合征有何特点?
Liddle综合征呈常染色体显性遗传,是氨苯蝶啶敏感性钠通道(ASSC)基因发生突变引起的。主要病理生理改变在于肾脏集合管钠通道功能或调节异常,突变的钠通道重吸收钠增强,从而导致高血压。患者血浆肾素活性降低,尿及血中的醛固酮水平较正常人低,又称为假性醛固酮增多症。临床表现为:严重高血压、明显低血钾及代谢性碱中毒。
33.糖皮质激素可矫正的醛固酮增多症有何特点?
糖皮质激素可矫正的醛固酮增多症呈常染色体显性遗传,醛固酮合成酶基因突变是根本病因。定位于8q21-22染色体的醛固酮合成酶基因与肾上腺皮质束状带皮质醇合成的11-β羟化酶基因有95%的同源性,二者产生交叉融合,产生一种杂合基因,这种杂合基因受促肾上腺皮质激素(ACTH)的调节,所以束状带也可表达醛固酮合成酶,从而催化合成醛固酮。临床表现为血中醛固酮增高、低肾素水平和盐敏感性高血压,同时伴尿18-羟皮质醇和19-氧皮质醇均升高。此病的醛固酮分泌受ACTH而不受血管紧张素Ⅱ调节,故对肾上腺皮质激素治疗反映好。
34.拟似盐皮质激素过多症(AME)有何特点?
11-β羟化醇脱氢酶Ⅱ(11-β-HSDⅡ)使皮质醇在肾小管局部转变为皮质酮,防止皮质醇浓度过高而激活非选择性盐皮质激素受体。先天性11-β-HSDⅡ缺乏是常染色体隐性遗传性疾病。此酶缺乏导致患者体内血浆皮质醇水平明显增高,过多的皮质醇与非选择性盐皮质激素受体结合,出现类似盐皮质激素水平增高的现象,从而导致血压增高。
35.Bilginturan综合征有何特点?
该致病基因已被定位于12p11. 2-12. 2,但其编码产物和在患者体内的突变情况目前仍不清楚。临床表现除高血压外,还合并短指畸形和脑血管异常(常表现为椎动脉分支血管的纡曲)。
36.17-α羟化酶缺乏综合征有何特点?
17-α羟化酶缺乏综合征呈常染色体隐性遗传。17-α羟化酶基因定位于染色体10q24-25,突变使其活性明显降低,甚至完全失去活性,使孕烯醇酮和孕酮不能转化为17-孕羟酮,从而使脱氧皮质醇减少甚至完全缺乏,ACTH分泌反应性增高,脱氧皮质酮生成过多。临床表现为高血压、低血钾和第二性征缺乏。
三、多基因遗传病与心血管疾病
37.心血管疾病中多基因遗传疾病有哪些?
先天性心脏病、冠心病和原发性高血压属于多基因遗传疾病,每对基因对遗传性状的形成作用是微小的,多对基因累加起来才能形成一个表型效应。本章主要讲述与冠心病和原发性高血压相关的基因。
(一)冠心病
38.可影响冠心病发生发展的基因主要有哪些?
各种基因通过影响冠心病发生、发展的不同环节参与疾病的进展。①低密度脂蛋白受体(LDLR)基因、载脂蛋白AⅠ(Apo AⅠ)、载脂蛋白B(ApoB)基因、载脂蛋白E(ApoE)基因、胆固醇酯化转运蛋白(CETP)、脂联素血管生成素样4(ANGPTL4)基因、葡萄糖激酶调节蛋白(GCKR)基因、脂蛋白酯酶(LPL)基因与血脂代谢有关。②因子ⅤLeiden突变、G20210A凝血酶原突变、纤维蛋白原基因与血栓形成有关。③一氧化氮合酶(eNOS)基因、内皮素基因与血压调节有关。④亚甲基四氢叶酸还原酶(MTHFR)与高半胱氨酸代谢有关。⑤线粒体融合素基因2(Mfn2)、血小板源性生长因子B基因和A基因、胰岛素基因与细胞增殖有关。⑥基质金属蛋白酶(MMP)基因与斑块稳定性有关。⑦IL-6、IL-10、TGF-β1、IFN-γ和TNF-α的基因多态性以及过氧化物酶体增生物激活受体α(PPARα)基因、COX-2多态性与炎症有关。
(二)与血脂代谢有关的基因
LDLR基因、ApoB基因前面已经介绍,在此不做赘述。
39.载脂蛋白AⅠ(ApoAⅠ)的结构如何?
载脂蛋白是构成血浆脂蛋白的主要成分,是能与血浆脂质(主要是指胆固醇、甘油三酯和磷脂)结合的蛋白质,由243个氨基酸组成,含有10个双性螺旋结构,一面可与脂质结合,另一面又可与水环境相互作用。目前已报道的载脂蛋白有二十余种,其中Apo AⅠ具有较重要的临床意义,除此之外Apo AⅡ、ApoⅣ、Apo B100、Apo B48、Apo CⅡ、Apo CⅢ、Apo E、Apo H、Apo J和Apo(a)、胆固醇酯转移蛋白(cholesteryl ester transfer protein,CETP)在脂质代谢中也有较重要的临床意义。
40.ApoAⅠ突变是如何致病的?
Apo AⅠ是高密度脂蛋白(HDL)的主要组成部分,Apo AⅠ基因变异与HDL-C代谢有关。研究者对Apo AⅠ基因进行分析,发现此基因在家族性混合性高脂血症患者体内均为杂合子,特征为胞嘧啶的插入导致读码框移位和第26位出现未成熟终止密码子,从而导致Apo AⅠ合成受抑制。在基因突变的患者中,体内HDL-C和Apo AⅠ明显降低,表明该突变基因与血浆低HDL-C有关。
41.ApoAⅠ突变对疾病的影响?
到目前为止,已经发现40余种Apo AⅠ缺陷基因,研究表明在携带Apo AⅠ缺陷基因的杂合子中,Apo AⅠ蛋白水平降低52%,HDL降低62%,明显低于对照组,血流介导的血管扩张反应也低于对照组。另外,与对照组相比颈动脉内膜中层厚度也明显增加,多变量分析结果显示,携带Apo AⅠ缺陷基因受试者冠状动脉疾病发病率较对照组增加24倍。说明Apo AⅠ蛋白和HDL对心血管疾病有保护作用,有研究提出在降低心血管疾病风险方面,提高HDL与降低LDL的作用是同等重要的。
42.如何对携带ApoAⅠ突变患者进行干预治疗?
研究发现,一种由18~22个氨基酸组成的双性多肽具有类似Apo AⅠ的某些特性,由于该模拟肽分子量小,易制成治疗药物。另外,动物研究表明,将Apo AⅠ原型模拟肽注入小鼠体内,发现可明显延缓动脉粥样硬化的进展。在过去几年中,作为一种新的治疗措施,有关Apo AⅠ模拟肽的研究相当活跃,利用注射型Apo AⅠ模拟肽可弥补携带Apo AⅠ缺陷基因所带来的不利影响。
43.载脂蛋白E(ApoE)基因多态性对冠心病有何影响?
ApoE基因位于19号染色体,外显子4(E4)可产生三个基因变异体ε2、ε3、ε4,血浆Apo E水平与基因型有关,ε4ε4基因型可使其水平降低,ε2ε2基因型可使其水平增高。ApoE是LDL受体和肝细胞乳糜微粒(CM)残粒受体的配体,调节脂蛋白代谢,ApoE的多态性决定个体血脂水平,进而影响动脉粥样硬化的发生发展,目前ApoE基因多态性与冠心病之间的关系是肯定的。
44.胆固醇酯转移蛋白(CETP)基因的结构如何?
CETP基因是由16个外显子和15个内含子组成,主要介导胆固醇酯由HDL转运到含载脂蛋白B的LDL和极低密度脂蛋白(VLDL)中,同时介导甘油三酯的反向转运,CETP基因第一内含子中taqIB基因多态性已被证实与动脉粥样硬化疾病相关。
45.ApoE、胆固醇酯转移蛋白(CETP)协同效应对冠心病有何影响?
ApoE基因多态性也可通过影响血脂水平来影响动脉粥样硬化进程,CETP基因第一内含子中taqIB基因多态性也可影响动脉粥样硬化疾病的进程,当二者同时存在时,可产生协同效应,增加心血管疾病的发生率。
46.脂联素血管生成素样4(ANGPTL4)基因的致病机制如何?
ANGPTL4是一种分泌蛋白,其m RNA主要在人、鼠的肝脏中表达,是一个新的脂质代谢调控因子家族。主要通过抑制LPL的活性调控脂肪分解,从而升高血浆甘油三酯和胆固醇水平。
47.ANGPTL4基因对血脂代谢有哪些影响?
ANGPTL4可通过提高血浆中甘油三酯和胆固醇的水平影响脂质代谢,另外,在血管生成调节方面有抗内皮细胞凋亡作用和促血管生长作用。有研究表明ANGPTL4血管生成的诱导作用较弱,而脂质调节作用比较强。另外,还有研究发现白种人中ANGPTL4基因E40K功能缺失突变表现为甘油三酯水平大幅度降低,对中年白种人的前瞻性研究发现ANGPTL4基因E40K突变与非突变者相比,冠心病患病率降低了63%,此外,E40K突变体还与降低缺血性脑卒中、周围血管疾病、慢性动脉粥样硬化危险性有关。
48.目前对ANGPTL4基因有何干预办法?
美国生物技术公司Lexicon发布的早期研究资料表明,ANGPTL4的抗体有望成为对心血管疾病有潜在治疗作用的候选药物。Lexicon公司的生物治疗小组开发出了针对ANGPTL4蛋白的一种单克隆抗体,通过动物实验已证明该抗体可有效降低甘油三酯和胆固醇水平。
49.葡萄糖激酶调节蛋白(GCKR)基因错译突变对血脂、血糖有什么影响?
GCKR是主要存在于肝细胞内分子量为68k D的蛋白质中,与葡萄糖激酶(glucokinase,GK)结合后可抑制其活性。欧洲一项研究发现GCKR rs780094区域是一个新的血浆甘油三酯浓度数量性状遗传位点,对空腹甘油三酯水平和血糖水平起负向调控作用。
50.脂蛋白酯酶(LPL)的结构与功能如何?
LPL是由两个相同亚基组成的同二聚体糖蛋白,分子量为54000,448个氨基酸构成成熟LPL,活性中心为丝氨酸(Ser)132、组氨酸(His)241、天冬氨酸(Asp)156构成。人LPL基因全长33kb,含有10个外显子和9个内含子,位于8p22。
51.LPL基因突变的形式有哪些?
目前报道有60个突变位点,较常见的是内含子8HindⅢ切点突变和Ser447-终止密码子。主要存在的突变形式包括以下五种:①大片段插入/缺失及剪接突变,多发生在内含子与外显子交界部周围;②无义突变,可发生在外显子3、8及9;③错义突变,多发生于外显子4~6;④单个碱基的缺失突变;⑤复合杂合子,临床表现与纯合子无明显差别。
52.LPL基因突变对冠心病有何影响?
基因突变对LPL功能的影响存在以下三种情况:①完全缺失可导致患者极低密度脂蛋白转化为低密度脂蛋白减少,使得血浆中LDL水平下降,这类患者不早发冠心病;②杂合子LPL缺乏可表现为各种类型的高脂血症,有早发冠心病的倾向;③增强LPL活性,使血浆甘油三酯、VLDL-胆固醇、ApoCⅢ、ApoE水平降低,而高密度脂蛋白(HDL)的Apo AⅠ水平升高,从而起到缓解动脉粥样硬化的作用。
(三)与血栓形成有关的基因
53.因子ⅤLeiden(FactorⅤLeiden)的来源?
FactorⅤLeiden是人FactorⅤ的一个变异,可导致凝血过快,由于该变异体是1994年R. Bertina教授在荷兰南部城市---莱顿市(Leiden)首次发现的,故为纪念该城市而命名为FactorⅤLeiden。
54.FactorⅤLeiden对哪些疾病有影响?
FactorⅤLeiden导致凝血过度,可增加深静脉血栓(DVT)、中青年缺血性脑卒中、冠心病的发病危险度。
55.FactorⅤLeiden是如何致病的?
正常情况下,FactorⅤ作为辅助因子协助因子X激活凝血酶,凝血酶进一步将纤维蛋白原剪切为纤维蛋白,纤维蛋白聚合形成密集的网状组织,从而形成凝块起止血作用。激活的蛋白C(activated protein C,aPC)是天然的抗凝血物质,通过剪切和降解FactorⅤ抑制纤维蛋白的聚合。FactorⅤLeiden是不完全显性遗传,导致FactorⅤ变异体不能被aPC轻易降解,造成FactorⅤ持续激活,引起凝血酶过多表达,进一步增加纤维蛋白的含量和凝块的体积。根据凝块发生的部位不同,可引起不同的疾病,如深静脉血栓(DVT)、肺栓塞、缺血性脑卒中、冠心病等。
56.G20210A凝血酶原突变的位置在哪里?
Swithertus等在1996年发现凝血酶基因的3′-端非翻译区20210位核苷酸G-A的突变与凝血酶原水平的升高显著相关,而凝血酶原水平升高是血栓形成的独立危险因素。目前该基因位点已成为血栓性疾病领域关注的热点。
57.G20210A凝血酶原突变对健康有何影响?
G20210A凝血酶原突变导致机体高凝状态,从而增加静脉血栓形成以及脑血管栓塞的危险。Meta分析显示G20210A凝血酶原突变可能是年轻心肌梗死患者的危险因素,目前凝血酶原突变在动脉血管疾病中的作用尚不清楚。
58.纤维蛋白原有何作用?
在凝血系统中,纤维蛋白原是凝血级联反应的下游凝血因子,激活后导致纤维蛋白的交织进而起到止血的作用,是一种重要的凝血因子,当某些原因导致其功能亢进或血浆水平增高可增加冠心病的发病率。
59.纤维蛋白原基因多态性的分布有哪些?
在纤维蛋白原β链(FGB)基因遗传多态性中,三个常见的多态性分别为- 455G/A、R448K和8558C/G、148C/T。其中- 455G/A是5′端启动子区455bp位点处的G/A,是最早被发现并被广泛研究的多态性位点。
60.纤维蛋白原基因多态性对诊断急性心肌梗死的意义有多大?
纤维蛋白原是急性心肌梗死的预测因子,纤维蛋白原β链(FGB)基因遗传多态性与降低心肌梗死危险度显著相关,在校正环境危险因素后R448K仍与心肌梗死独立相关。单倍型分析显示A-K-G单倍体与对抗心肌梗死的保护效应相关,由此可见FGB 448K等位基因是冠心病的保护因子。另外,148C/T突变基因与纤维蛋白原水平、严重的颈动脉粥样硬化明显相关。
61.早期了解纤维蛋白原基因多态性有哪些意义?
由于纤维蛋白原基因多态性与心血管疾病有相关性,且纤维蛋白原是急性心肌梗死的预测因子,通过基因检测可早期预测人们的疾病易感性,尽早从生活习惯、药物干预等方面指导早期预防,减少心血管疾病的患病率。
(四)与血压调节相关的基因
62.一氧化氮合成酶(NOS)是如何分类的?
NOS是一种同工酶,存在于内皮细胞、巨噬细胞、神经吞噬细胞以及神经细胞中。该同工酶有三种亚型,分别为神经元型一氧化氮合酶(n NOS)、内皮型一氧化氮合酶(eNOS)和损伤后诱导表达的诱导型一氧化氮合酶(iNOS)。由于eNOS的基因变异可增加动脉粥样硬化的发病危险,近几年已引起广泛关注。
63.eNOS对心血管生理调节有哪些作用?
eNOS主要通过影响NO的合成,而NO作为内皮舒张因子,在心血管生理调节中起重要作用。主要有以下四点:①保护血管平滑肌组织,防止有害的血管收缩,同时保护内皮细胞从而使血压不会太高;②维持动脉的清洁与弹性;③通过抑制斑块聚集而防止动脉粥样硬化形成;④降低氧化应激,减少氧化应激对人体的损害。
64.eNOS多态性与哪些疾病有关?
一氧化氮是内皮舒张因子,在心血管生理调节中起重要作用。e NOS启动子区域(T-786C)基因多态性与冠脉血管疾病的关系有争议,有研究显示其与急性冠脉综合征(ACS)有关;NOS E298D多态性与支架术后再狭窄发生率有关,D等位基因携带者再狭窄发生率较高;eNOS基因rs3918181位点多态性与腔隙性脑梗死相关;NOS基因G894T多态性与血管迷走性晕厥有关,研究发现倾斜体位时血浆NO水平异常升高与血管迷走性晕厥的发病机制有关,而NO水平升高与eNOS基因G894T多态性表达有关。
65.对eNOS基因多态性所致疾病在基因治疗方面有何干预办法?
目前已经有研究机构构建出含有增强绿色荧光蛋白报道基因(p EGFP)的人内皮一氧化氮合酶重组质粒(heNOS),可用于转染细胞,为人内皮一氧化氮合酶基因转移治疗提供实验基础,有望将来用于临床转基因治疗。
66.内皮素-1亮氨酸198天门冬酰胺(endothelin-1Lys198Asn)多态性对冠心病有何影响?
内皮素是最有效的内源性血管收缩物质,与血管激素系统有强烈的相互作用,因此内皮素基因可影响原发性高血压的发生、发展以及高血压终末器官损害,已成为高血压的候选基因。研究者发现endothelin-1Lys198Asn多态性基因型在正常血压人群中的分布比例为57. 3% (GG)、41. 3%(GT)、11. 43%(TT),高血压人群中分别为54. 75%(GG)、43%(GT)和2. 25% (TT)。值得注意的是,合并冠心病的高血压患者的TT基因型存在显著差异,此类患者的冠心病发病率较高,尤其是三支血管病变的发生率较高。
(五)与高半胱氨酸代谢相关的基因
67.亚甲基四氢叶酸还原酶(MTHFR)基因是何时发现的?定位在哪里?
MTHFR的cDNA是在1994年由Goyette等分离成功的,并将基因定位在染色体1p36. 3,目前已发现8种突变。最近发现MTHFR基因第677位碱基C被T置换(C677T突变),使丙氨酸密码子变成缬氨酸密码子,同时产生一个 
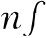 1和
1和  1限制性酶切位点,导致其不耐热的变化。
1限制性酶切位点,导致其不耐热的变化。
68.MTHFR对同型半胱氨酸(Hcy)以及叶酸有何影响?
MTHFR是催化Hcy甲基化成为甲硫氨酸以及叶酸合成的关键酶,MTHFR基因多态性将影响Hcy和叶酸的代谢,目前研究表明叶酸和同型半胱氨酸与心脑血管疾病有关。
69.MTHFR基因多态性C677T对Hcy的影响程度有多大?
MTHFR基因多态性C677T可影响血浆Hcy水平。研究表明MTHFR基因677位T等位基因携带频率在脑血管病组(48. 9%)显著高于正常对照组(30. 5%, <0. 05),而在脑出血患者组与脑梗死患者组之间差异无显著性(
<0. 05),而在脑出血患者组与脑梗死患者组之间差异无显著性( >0. 05),TT、TC型血浆Hcy浓度明显高于CC型,进一步证明MTHFR基因C677T多态性可增加血浆Hcy水平,从而增加患脑血管疾病的危险。而高Hcy又是冠状动脉疾病、心肌梗死、卒中以及周围动静脉血栓形成的危险因素。
>0. 05),TT、TC型血浆Hcy浓度明显高于CC型,进一步证明MTHFR基因C677T多态性可增加血浆Hcy水平,从而增加患脑血管疾病的危险。而高Hcy又是冠状动脉疾病、心肌梗死、卒中以及周围动静脉血栓形成的危险因素。
(六)与细胞增殖相关的基因
70.线粒体融合素基因2(mitofusin 2,mfn2)的结构和基本功能如何?
mfn2全长cDNA序列为4151bp,编码产物为Mfn2蛋白,主要定位于线粒体外膜,属于大GTP结合蛋白家族,与线粒体代谢、融合功能、血管平滑肌细胞增殖、血压等密切相关。
71.mfn2对血管增殖性疾病以及高血压的影响?
研究者近期发现mfn2基因可以显著抑制血管中膜的平滑肌细胞病理性增生,在血管平滑肌细胞过度增殖和凋亡不足的发病过程中发挥重要作用。另有学者发现,在高血压患者中,mfn2基因第12位内含子三个位点存在多态性,即1q82139G/A、82153C/G和82273G/2,其中前两个位点的单核苷酸变异在高血压与健康人之间存在显著差异,认为该基因多态性可能是高血压的独立危险因素。
72.mfn2的基因治疗有何应用价值?
研究者近期发现mfn2基因可以显著抑制血管中膜的平滑肌细胞病理性增生,在血管平滑肌细胞过度增殖和凋亡不足的发病过程中发挥重要作用,在细胞水平以及动物实验水平均已证实,有望成为动脉粥样硬化和血管再狭窄等血管增殖性疾病新的基因治疗靶点。
(七)与斑块稳定性相关的基因
73.基质金属蛋白酶(MMPs)结构与基本功能如何?
MMPs是一个大家族,需要Ca2+、Zn2+等金属离子作为辅助因子,故得名为基质金属蛋白酶,主要由疏水信号肽序列、前肽区、催化活性区、富含脯氨酸的铰链区、羧基末端区5个功能不同的结构域组成。其中前肽区的主要作用是保持酶原的稳定,当该区域被外源性酶切断后,MMPs酶原被激活;而与酶催化作用密切相关的是催化活性区,具有锌离子结合位点;羧基末端区,与酶的底物特异性有关。各种MMP间具有一定的底物特异性,但不完全绝对。一种细胞外基质成分又可被多种MMP降解,同一种MMP可降解多种细胞外基质成分,但不同酶的降解效率是不相同的。
74.不同MMP对心血管疾病的影响有多少?
多种MMP亚型都与心血管疾病有关,MMP-3循环水平升高与动脉粥样硬化斑块的破裂密切相关,是急性心肌梗死重要的标志物,但与冠状动脉病变支数无关,该亚型有助于冠心病的危险分层,可能对评价冠状动脉病变严重程度及预后有重要意义。另外,氧化型低密度脂蛋白(ox-LDL)可诱导血管平滑肌细胞表达MMP-2和MMP-9,并可促进细胞外基质降解,破坏动脉粥样斑块的稳定。在ACS急性期外周静脉血MMP-9水平明显升高,经治疗症状稳定后其水平下降,说明MMP-9的激活也与斑块的不稳定性有关。
75.临床有何药物可降低MMPs?
现有研究表明,调脂药物普罗布考具有强大的抗氧化功能,可有效抑制MMPs水平。在ACS急性期服用可有效降低MMPs水平,从而起到稳定动脉粥样斑块的作用。
(八)与炎症相关的基因
76.炎症因子包括哪些?
各种危险因子(高血脂、高血糖、糖尿病等)可引起体内多种炎症因子的释放,主要炎症因子有:肿瘤坏死因子(TNF)、干扰素(IFN)、IL-1、IL-6、血管细胞黏附分子-1(VCAM-1)、细胞间黏附分子(ICAM-1)、E-选择素趋化因子MCP-1等,其中IL-6通过放大白细胞的集聚而起到刺激局部炎症反应的作用。
77.炎症因子基因多态性与冠心病之间有何联系?
在冠心病的发生发展过程中,炎症因子发挥了十分重要的作用。炎症因子IL-6、IL-10、TGF-β1、IFN-γ和TNF-α的基因多态性与冠心病之间联系的研究发现:IL-6-174G/C多态性可能参与了冠心病的发病机制,从而导致心肌梗死的遗传易感性;- 1082ACC/ATA IL-10基因型在心肌梗死组的分布较不稳定型心绞痛组有优势;- 874A/A IFN-γ基因型在稳定型心绞痛组中的分布较不稳定型心绞痛和心肌梗死组有优势;TNF-alpha-308A/G和TGF-beta 1-密码子25G/C、密码子10T/C多态性的基因型、表型、单元型在稳定型心绞痛、不稳定型心绞痛和非致死型心肌梗死三组中的分布无显著性差异。
78.过氧化物酶体增生物激活受体α(PPARα)基因如何影响冠心病的发生?
PPARα可调节脂质代谢、炎症相关基因的表达,PPARα激活后具有抗炎作用,是一个保护基因,人类基因组已将PPARα作为冠心病的候补基因。Reinhard等研究发现在欧洲人群中,该基因的变异可能影响心肌梗死的发生和发展。另外,PPARα激动剂可以调节人类单核细胞源性巨噬细胞中的金属蛋白酶12(MMP12)基因,降低其转录活性,下调蛋白表达水平。由此可见,PPARα激动剂不仅可以用于脂质紊乱的治疗,还可以用于抑制炎症和动脉粥样斑块破裂。
79.环氧化酶(COX)的基本概念和分类如何?
COX是一种膜结合蛋白,又称为前列腺素内过氧化合成酶,是机体催化花生四烯酸转变为前列腺素的限速酶。COX-1和COX-2是COX的两种异构体,其中COX-2作为诱导酶,与人类许多疾病的病理过程存在联系,特别是与炎症性疾病有着密切联系。
80.COX-2多态性对动脉粥样硬化的影响有多少?
COX-2催化前列腺素类物质,后者可通过调控炎症反应、金属蛋白酶类的表达等来影响动脉粥样硬化的发生、发展。研究发现在非洲裔美国人群中COX-2G-765C多态性与卒中危险性相关,携带- 765C等位基因者卒中危险是携带- 765G等位基因者的1. 34倍,但该基因多态性与突发性冠心病无相关性。
81.如何减少COX-2对人体的危害?
选择性针对COX-2进行干预治疗,西药中非甾体消炎药物(如罗非昔布、塞来昔布)以及中药青风藤的提取物青藤碱(单体生物碱)都可选择性抑制COX-2酶的活性。另外,银杏黄素也可以选择性明显抑制COX-2的表达,而对COX-1的表达无影响。
(九)高血压
82.影响原发性高血压发生和发展的基因有哪些?
原发性高血压是多基因遗传病,目前研究过的候选基因有60余种,其中部分引起了重视。主要有:①肾素-血管紧张素系统基因,如肾素基因、血管紧张素原(AGT)基因、血管紧张素转化酶(ACE)基因;②血管紧张素Ⅱ(AngⅡ)受体基因;③内收蛋白α(α-adducin)亚单位基因;④β2肾上腺素能受体基因。
83.肾素基因对高血压的影响有多大?
肾素基因编码的蛋白是一种天冬酰胺基蛋白酶,是RAS激活的限速酶,基因定位于1q21. 3-q32. 3区域,全长约12kb,有10个外显子和9个内含子。人类肾素基因的限制性片段长度多态性(RFLP)和高血压的关联性结论尚不统一,白种人中肾素基因RFLP与高血压无关,而在拉丁美洲黑种人中,肾素基因BglⅡ限制性片段长度多态性则与高血压有关。
84.AGT基因对高血压有多大影响?
AGT基因定位于1q42-q43,cDNA长1030bp,基因组包含5个外显子和4个内含子,在15种遗传变异中,其中M235T和T174M突变与高血压关系最为密切。美国白种人研究支持以上结论,但非裔美国黑种人的类似研究不符合以上论点,说明该基因突变对血压的影响存在种族差异。
85.ACE基因的定位与功能如何?
人类ACE基因全长21kb,定位于19q23,有26个外显子,ACE基因多态性与人群中血浆ACE水平密切相关,血清ACE活性高低在不同ACE基因型人群中依次为DD>DⅠ>DⅡ,目前认为ACE基因多态性与高血压病的发病关系不大,可能与高血压时靶器官损害和抗高血压药物有关。
86.AngⅡ受体基因对原发性高血压有何影响?
AngⅡ受体主要有两个亚型:ATⅠ和ATⅡ受体,其中前者介导血管收缩反应,ATⅠ的基因定位是染色体3q22,已知人类ATⅠ有5种基因多态性,其中以A1166C等位基因频率在高血压组显著增高,与高血压的关系较为密切。但高血压同胞研究中,尚未发现二者存在连锁关系。
87.α-adducin亚单位基因对高血压有何影响?
Adducin是主要的膜骨架蛋白之一,是由2个α亚单位和2个β亚单位组成的异四聚体,α亚单位是主要的功能结构。最初由意大利学者在对Milan高血压大鼠研究中发现α-adducin存在突变,该突变可使肾小管上皮Na+-K+-ATPase活性增加,导致钠重吸收增加,升高血压。于是人们猜想该基因是否与原发性高血压有关,α-adducin基因第10外显子存在G460W突变,且该突变在高血压人群中明显增加,说明该基因可能与高血压有关。但对日本和中国汉族高血压人群研究,未发现该基因突变与原发性高血压有明显关系。
88.β2肾上腺素能受体基因(ADRβ2)如何影响高血压?
该基因位于染色体5q32~5q34,含一个外显子,长约1239bp,所编码的氨基酸序列包括413个氨基酸,该基因小区域的突变能显著改变受体的功能特征。目前已经发现ADRβ2编码区及启动子区有67个SNPs,其中以Arg16Gly、Gln27Glu最常见,与受体敏感性和血管紧张性有关。近年来ADRβ2的SNP与高血压相关关系的研究较多,但结论不完全一致。大部分研究发现Arg16GLY单核苷酸多态性在正常血压和高血压人群中的分布存在显著差异,可通过降低对异丙肾上腺素的亲和力,降低血管的舒张反应性,进而影响高血压的发生和发展。
四、分子诊断
89.如何对ApoE基因进行分子诊断?
其原理是利用聚合酶链反应-限制性片段长度多态性(PCR-RFLP)技术分析ApoE等位基因频率,识别患者ApoE的基因分型。一般来说ε4等位基因可增加血浆中总胆固醇浓度,而ε2则降低其浓度。基本步骤:①取材,禁食8h以上,于早晨6:00~7:00取卧位肘静脉血,置于ACD抗凝管中。提取基因组DNA并在- 20℃保存;②利用PCR法对ApoE基因进行扩增;③用 
 Ⅰ内切酶对PCR扩增反应体系的特异性产物进行酶切;④把酶切产物进行10%非变性聚丙烯酰胺凝胶电泳(100V、90min),银染法显示ApoE基因型。以Pbr322DNA/ HaeⅢ为标准分子标记物。
Ⅰ内切酶对PCR扩增反应体系的特异性产物进行酶切;④把酶切产物进行10%非变性聚丙烯酰胺凝胶电泳(100V、90min),银染法显示ApoE基因型。以Pbr322DNA/ HaeⅢ为标准分子标记物。
90.如何检测MTHFR基因多肽性?
特定的PCR引物把MTHFR基因从基因组DNA中扩增出来,经 
 Ⅰ限制性内切酶的酶切和12%聚丙烯酰胺凝胶电泳后,产生3种不同长度的片段:①134bp,无酶切点,为纯合型AA;②75bp+ 59bp,双链均有酶切点为纯合型VV;③75bp+ 59bp+ 134bp,为杂合型AV。MTHFR基因677位碱基C被T置换后,使丙氨酸(Ala)密码子变为缬氨酸(Val)密码子,同时产生
Ⅰ限制性内切酶的酶切和12%聚丙烯酰胺凝胶电泳后,产生3种不同长度的片段:①134bp,无酶切点,为纯合型AA;②75bp+ 59bp,双链均有酶切点为纯合型VV;③75bp+ 59bp+ 134bp,为杂合型AV。MTHFR基因677位碱基C被T置换后,使丙氨酸(Ala)密码子变为缬氨酸(Val)密码子,同时产生 
 1和
1和  1限制性酶切部位。该突变可增加冠心病发病的危险性,早期诊断意义重大。
1限制性酶切部位。该突变可增加冠心病发病的危险性,早期诊断意义重大。
91.怎样对脂蛋白酯酶(LPL)基因多态性进行分子诊断?
目前对脂蛋白酯酶的基因多态性研究可利用温度调控高效液相色谱(Tm HPLC)技术对LPL基因的外显子和内含子进行单核苷酸多态性研究。当Tm HPLC检测出现杂合子吸收峰时,做测序分析,测序试剂盒可采用Usb公司的耐热测序酶循环测序试剂盒。并分析单核苷酸序列与冠心病的相关性。
92.如何进行LPL基因突变的检测?
主要的检测方法有:聚合酶链反应-单链构象多态性(PCR-SSCP)、PCR-RFLP、PCR产物测序、聚合酶链反应-寡核苷酸探针法PCR-ASO等。①PCR-SSCP:是选取特异引物进行PCR,突变标本的PCR产物可出现DNA单链泳动异常带型。②PCR-RFLP:通过扩增外显子5,并用限制性核酸内切酶  Ⅱ进行消化,结果显示,正常标本为132、87和15bp。G819A的突变标本:219和15bp,为纯合子;219、132、87和15bp(杂合子)。③PCR产物测序:对照突变位点表可直接读出突变位点。④PCR-ASO:根据杂交后正常ASO与突变ASO的反应来区分样品类型。正常标本显示二者反应依次为强阳性、阴性;突变纯合子显示为阴性、强阳性;突变杂合子显示为阳性、阳性。
Ⅱ进行消化,结果显示,正常标本为132、87和15bp。G819A的突变标本:219和15bp,为纯合子;219、132、87和15bp(杂合子)。③PCR产物测序:对照突变位点表可直接读出突变位点。④PCR-ASO:根据杂交后正常ASO与突变ASO的反应来区分样品类型。正常标本显示二者反应依次为强阳性、阴性;突变纯合子显示为阴性、强阳性;突变杂合子显示为阳性、阳性。
93.如何对LDLR基因突变进行检测?
可采用的检测方法有PCR-SSCP、PCR产物DNA测序、PCR-ASO杂交,最主要的是选好PCR的特异引物与ASO探针。
94.Apo B100基因突变如何检测?
主要检测方法有PCR-SSCP、PCR-酶切-SSCP、PCR产物测序、聚合酶链反应一变性梯度凝胶电泳技术(PCR-DGGE)。SSCP特异引物有P94、P88、P20、P41四种,DGGE特异引物序列有Pa、Pb两种。PCR-酶切-SSCP是指在电泳前,对P94、P88扩增的PCR产物用限制性内切酶 Ⅰ或
Ⅰ或 
 Ⅰ消化,P94、P41扩增的PCR产物用内切酶
Ⅰ消化,P94、P41扩增的PCR产物用内切酶  Ⅰ消化,突变的PCR产物可见异常DNA单链泳动带。PCR-DGGE分析,PCR产物长度约为382bp,正常标本产物只出现一条带,突变标本可出现多条带。
Ⅰ消化,突变的PCR产物可见异常DNA单链泳动带。PCR-DGGE分析,PCR产物长度约为382bp,正常标本产物只出现一条带,突变标本可出现多条带。
95.PCR-SSCP在家族性高胆固醇血症患者中如何应用?
家族性疾病应该早期诊断,便于尽早提供咨询和指导。选取突变所在外显子引物序列,根据SSCP的带型进行家系分析,并对基因型和表型进行比较。
96.研究易感基因时应该注意哪些问题?
(1)选择理想的样本:群体的大小、代数、层化程度、稳定性都影响易感基因的鉴定,选择理想的样本对易感基因的分析非常重要。
(2)家系的选择:要遵循以下几个原则:①选择症状严重的年轻患者;②尽量选择同一疾病、同一性别;③家系资料尽可能完整,受累的家族成员越多越好。
总体来说,利用分子诊断的方法对目的基因进行分析,不但可以观察基因与疾病的关系,还可以利用基因变异对人群进行筛查,从分子水平诊断疾病,为基因治疗提供基础。
(靳国青 郭小梅)
参考文献
[1] Sirois F,Gbeha E,Sanni A,et al. Ethnic differences in the frequency of the cardioprotective C679X PCSK9mutation in a West African population. Genetic Testing,2008,12(3):377-380
[2] Leren TP,Berge KE. Identification of mutations in the apolipoprotein B-100gene and in the PCSK9gene as the cause of hypocholesterolemia. Clin Chim Acta,2008,397(1-2):92-95
[3] Freitas AI,Mendonça I,Guerra G,et al.Methylenetetrahydrofolate reductase gene,homocysteine and coronary artery disease:The A1298C polymorphism does matter. Inferences from a case study(Madeira,Portugal). Thromb Res,2008,122(5):648-656
[4] Pisciotta L,Fasano T,Calabresi L,et al. A novel mutation of the apolipoprotein A-I gene in a family with familial combined hyperlipidemia. Atherosclerosis,2008,198(1):145-151
[5] Ejarque I,Real JT,Martinez-Hervas S,et al. Evaluation of clinical diagnosis criteria of familial ligand defective ApoB 100and lipoprotein phenotype comparison between LDL receptor gene mutations affecting ligand-binding domain and the R3500Q mutation of the ApoB gene in patients from a South European population. Transl Res,2008,151(3):162-167
[6] Alam MA,Husain SA,Narang R,et al. Association of polymorphism in the thermolabile 5,10-methylene tetrahydrofolate reductase gene and hyperhomocysteinemia with coronary artery disease. Mol Cell Biochem,2008,310(1-2):111-117
[7] Miyoshi T,Yuan Z,Shi W. Association of a Vcaml mutation with atherosclerosis susceptibility in dietinduced models of atherosclerosis. Atherosclerosis,2008,196(1):234-239
[8] Manginas A,Tsiavou A,Chaidaroglou A,et al. Inflammatory cytokine gene variants in coronary artery disease patients in Greece. Coron Artery Dis,2008,19(8):575-582
[9] Xu E,Li W,Zhan L,et al. Polymorphisms of the lipoprotein lipase gene are associated with atherosclerotic cerebral infarction in the Chinese. Neuroscience,2008,155(2):403-408
[10] Guerzoni AR,Pavarino-Bertelli EC,Godoy MF,et al. Methylenetetrahydrofolate reductase gene polymorphism and its association with coronary artery disease. Sao Paulo Med J,2007,125(1):4-8
[11] Lin J,Wang LY,Liu S,et al. Functional analysis of low-density lipoprotein receptor in homozygous familial hypercholesterolemia patients with novel 1439C->T mutation of Low-density lipoprotein receptor. Chin Med J(Engl),2008,121(9):776-781
[12] Rallidis LS,Gialeraki A,Komporozos C,et al. Role of methylenetetrahydrofolate reductase 677C->T polymorphism in the development of premature myocardial infarction. Atherosclerosis,2008,200(1):115-120
[13] Jaramillo PC,Lanas C,Lanas F,et al.- 786TNC polymorphism of the endothelial nitric oxide synthase gene in Chilean subjects with coronary artery disease and controls. Clin Chim Acta,2008,387(1-2):105-108
[14] Djuric′T,Zivkovic′M,Radak D,et al. Association of MMP-35A/6A gene polymorphism with susceptibility to carotid atherosclerosis. Clin Biochem,2008,41(16-17):1326-1329
[15] Piscione F,Iaccarino G,Galasso G,et al. Effects of Ile164polymorphism of Beta2-adrenergic receptor gene on coronary artery disease. J Am Coll Cardiol,2008,52(17):1381-1388
[16] Muendlein A,Saely CH,Marte T,et al. Synergistic effects of the apolipoprotein Eε3/ε2/ε4,the cholesteryl ester transfer protein TaqIB,and the apolipoprotein C3- 482C>T polymorphisms on their association with coronary artery disease. Atherosclerosis,2008,199(1):179-186
[17] Guo X,Chen KH,Guo Y,et al. Mitofusin 2triggers vascular smooth muscle cell apoptosis via mitochondrial death pathway. Circ Res,2007,101(11):1113-1122
[18]孙超锋.遗传与高血压//马爱群,胡大一主编.心血管病学.北京:人民卫生出版社,2005:855-859
[19] Kuo LT,Yang NI,Cherng WJ,et al. Serum interleukin-6levels,not genotype,correlate with coronary plaque complexity. Int Heart J,2008,49(4):391-402
[20] Soutar AK,Naoumova RP. Mechanisms of disease:genetic causes of familial hypercholesterolemia. Nat Clin Pract Cardiovasc Med,2007,4(4):214-225
[21]吕学诜,李钰,杜爱林.遗传与疾病//吕学诜主编.分子诊断学.北京:科学出版社,2008:48-59
[22]吕冬霞,李辉,罗佳滨.单基因疾病的分子诊断//吕学诜主编.分子诊断学.北京:科学出版社,2008:242-256
[23]吕学诜,李辉,吴青田.多基因疾病的分子诊断//吕学诜主编.分子诊断学.北京:科学出版社,2008:259-272
[24]王爱玲,马旭,顾春雷.动脉粥样硬化//余元勋,何光远,余国斌主编.中国疾病相关基因与基因诊断.合肥:安徽科学技术出版社,2007:1-12
[25]王爱玲,邱维勤,祝文华.家族性高脂血症//余元勋,何光远,余国斌主编.中国疾病相关基因与基因诊断.合肥:安徽科学技术出版社,2007:18-35
[26]余元勋,王爱玲,祝文华.原发性高血压//于元勋,何光远,余国斌主编.中国疾病相关基因与基因诊断.合肥:安徽科学技术出版社,2007:64-94
[27]雷新军,孙超峰.遗传与冠心病//马爱群,胡大一主编.心血管病学.北京:人民卫生出版社,2005:859-863
第二节 炎症因子与凝血因子
冠心病是涉及多个病因、多种机制的复杂心血管疾病。数十年来,心血管病病死率的显著降低,主要归因于高血压病、高胆固醇血症、吸烟、糖尿病及缺乏体力活动等经典危险因子的控制。但要进一步降低冠心病的危害,还需要发现并控制新的危险因子。因此,新的冠心病危险因子成为近年冠心病研究的一个热点,陆续提出了高敏C反应蛋白、同型半胱氨酸、血纤维蛋白原、纤溶酶原激活物抑制药-1、磷脂酶A 2、白细胞介素-18、白细胞介素-6、低脂联素血症、肿瘤坏死因子-α、脂蛋白(α)等多种冠心病的危险因子。在此,就近年来已积累较多证据的一些新的冠心病危险因子进行简要介绍。
一、C反应蛋白
97.什么是C反应蛋白(CRP)和高敏C反应蛋白(hs-CRP)?
CRP是一种能和肺炎链球菌的荚膜C多糖结合,由5个相同的亚单位(23k D)以非共价键聚集形成的环状五聚体蛋白。分子量为115k D,半衰期为19h,多由白细胞介素-6(IL-6)等炎性分子刺激肝脏细胞合成,此外近期的研究表明平滑肌细胞、巨噬细胞、肾脏、神经元细胞以及肺泡巨噬细胞也能产生CRP。
正常人血清中CRP含量极低。一般新生儿血清CRP<2mg/L,大于此值即与细菌感染的严重程度有关;儿童和成人≤10mg/L;10~99mg/L提示局灶性或浅表性感染;≥100mg/L提示败血症或侵袭性感染等严重感染。
CRP是急性时相反应蛋白之一,在感染发生后6~8h开始升高,24~48h达高峰,可比正常值高几百倍甚至上千倍,其升高幅度与感染程度呈正相关。在疾病治愈后其含量急速下降,一周内可恢复正常。病毒感染时,CRP一般不增高(除了一些严重侵袭导致组织损伤的病毒,如腺病毒、疱疹病毒等)。临床上CRP可作为鉴别细菌或病毒感染的一个首选指标,用于自身免疫性及感染性疾病的诊断和监测以及抗生素疗效的观察等。
临床采用免疫比浊法来常规测定CRP,但是只有当CRP>10mg/L时才提示异常,其敏感性不足以预测心血管事件的危险,而采用特殊免疫化学方法可以测定低至0. 15mg/L的CRP,用这种更为敏感的方法检测出的CRP值称为高敏CRP(hs-CRP)。
98.hs-CRP的正常水平在什么范围?如何根据hs-CRP的水平判断心血管事件的危险度?
人群中血清hs-CRP水平分布通常没有性别和种族差异。我国健康人群hs-CRP水平的中位数范围为0. 58~1. 13mg/L。多数研究认为hs-CRP在3mg/L以下,冠状动脉事件发生危险较低。美国疾病控制预防中心与美国心脏协会建议可根据hs-CRP水平对患者进行心血管病危险分类:<1mg/L为相对低危险,1. 0~3. 0mg/L为中度危险,>3. 0mg/L为高度危险。当hs-CRP>10mg/L时,应在患者临床状况稳定后重复检测,以排除急性炎症或感染所致的增高。
99.哪些因素会影响hs-CRP的水平?
改善生活方式可以有效改善hs-CRP的水平,包括控制饮食、减少体重、戒烟等。值得一提的是,增加体育锻炼的时间与频率可以明显降低包括hs-CRP在内的多种炎症因子的血浆浓度。
对降低hs-CRP水平有效的药物目前主要是阿司匹林和他汀类降脂药。普伐他汀、辛伐他汀可有效降低血浆hs-CRP水平,对胆固醇升高伴hs-CRP水平异常的患者尤为适用。
生长激素替代疗法可降低包括hs-CRP在内的一些炎性指标的水平,而生长激素缺乏的成人有较高的心血管病病死率。口服避孕药和绝经期后使用雌激素替代疗法(HRT)可使女性hs-CRP水平明显升高。
此外,因为急性缺血发作后hs-CRP水平升高,很难确定患者的基线水平,从而有可能将患者错误分类。
100.hs-CRP在动脉粥样硬化与冠心病的发生发展中起什么作用?
动脉粥样硬化与冠心病的发病机制非常复杂,hs-CRP可能通过以下几个方面参与其发病。
(1)降低一氧化氮合酶(e NOS)的合成以及其活性,减少内皮细胞一氧化氮(NO)的生成,导致内皮细胞内超氧化物和自由基损伤增加。
(2)引起前列环素以及前列腺素F-1α(PGF-1α)的稳定代谢物释放减少,从而减弱其扩张血管和抑制平滑肌细胞增生的作用。
(3)通过促炎性细胞因子(白介素-1β和肿瘤坏死因子α)的生成,抑制组织纤溶蛋白酶原激活剂的功能。提示hs-CRP可能通过促凝血机制发挥促动脉粥样硬化的作用。
(4)上调血管平滑肌细胞(VSMCs)中血管紧张素Ⅱ1型受体(AT1-R)m RNA和蛋白质的表达,并且增加了VSMCs上AT1-R的数目,促进了血管紧张素Ⅱ(AngⅡ)诱导的ROS产物和血管平滑肌细胞的迁移、增生以及重构,促进动脉粥样斑块的生成。
101.hs-CRP可以作为未来发生心脑血管事件的预测指标吗?
前瞻性研究显示,hs-CRP是已知冠心病患者未来发生心血管病事件和死亡的预测指标。欧洲ECTA研究组的资料显示,稳定型心绞痛(SAP)和不稳定型心绞痛(UAP)患者hs-CRP浓度每升高一个标准差,非致死性心肌梗死或心脏性猝死的相对危险增加45%。许多研究证实hs-CRP能预测首次心肌梗死的发作。
多项前瞻性研究显示,在表观健康的男性和女性中,hs-CRP水平增高是将来发生首次心血管疾病危险的非常有效的预测指标。国外研究显示,hs-CRP位于最高四分位数的患者未来发生卒中的危险增加2倍,未来发生心肌梗死的危险增加3倍,未来发生周围血管疾病的危险增加4倍。这种预测作用长期稳定存在于吸烟和非吸烟者中,且独立于其他危险因素。
采用年龄和吸烟配对研究发现,女性hs-CRP基线增高者,3年后心血管事件发生率较hs-CRP正常者增加5倍,心肌梗死和卒中的危险性则增加7倍。有关女性健康研究的报道也显示hs-CRP是女性未来发生心血管事件的一个强有力的预测指标。高水平hs-CRP妇女与低水平hs-CRP的妇女相比,患任何血管性疾病的危险度增加5倍,发生心肌梗死或卒中的危险度增加8倍。
102.hs-CRP可以与其他生化指标联合预测冠心病的危险吗?
男性医师健康研究(PHS)和妇女健康研究(WHS)等前瞻性研究显示,在众多生化指标中,hs-CRP对冠心病的预测价值明显高于传统的冠心病危险因素(如血脂、脂蛋白和载脂蛋白)等。在传统的胆固醇监测中加入hs-CRP提高了对心血管事件独立于LDL-C之外的风险预测作用,表明hs-CRP浓度升高可能在未来的心血管事件中对无症状的具有平均胆固醇浓度的个体产生鉴定作用。在多变量分析过程中,记录诸多冠心病危险因素如肥胖、高血压、糖尿病、冠心病家族史及各种生化指标,但只有hs-CRP和TC/ HDL-C有单独的预测价值。在对绝经期后妇女的相同研究中,hs-CRP已显示能预测LDL-C<1300mg/L人群的危险性。另有研究发现hs-CRP能鉴别血脂水平在合适范围的个体发生冠心病的危险性。
来自PHS的研究数据显示,与TC和hs-CRP在正常值75%以下的人相比,单独TC增高的人危险性增加2. 3倍,单独hs-CRP增高的人危险性增加1. 5倍,而TC和hs-CRP均增高的人群,发生冠心病的危险性增加5倍。因此认为TC和hs-CRP两个危险因素的联合作用远远大于单个危险因素所产生的影响。此外,根据hs-CRP和TC/ HDL-C比率的组别进行分级时发现,hs-CRP和TC/ HDL-C在最高组别的男性、女性与最低组别相比,冠心病发生的相对危险性均超过8倍。
因此,有学者认为联合hs-CRP与血脂的预测模型是目前进行冠心病危险评估的最佳模型。具体可分三步进行:首先测定hs-CRP、TC、HDL-C水平并计算TC/ HDL-C,然后根据hs-CRP和TC/HDL-C值进行分层,最后按两者的分层根据三维柱形图查看未来冠状动脉事件发生的相对危险性(RR)。
103.hs-CRP与其他冠心病危险因素有什么关系?
有研究发现,对于中年妇女来说,体重指数(BMI)可解释约30%的hs-CRP变异。肥胖与hs-CRP水平升高直接相关,绝经期后肥胖妇女,减重后hs-CRP水平下降近一半。节食与减重降低心血管事件危险的机制可归于它们对炎症反应的削弱。血压增高可促进内皮表达细胞因子,并激活炎症反应,而良好地控制血压可降低炎症反应对心血管系统的不良作用。
CRP在代谢综合征的几乎所有过程中都起重要作用,这是CRP与LDL-C明显不同的另一个显著特点。糖尿病患者hs-CRP水平升高,提示机体炎症在糖尿病发病及胰岛素抵抗综合征中的作用。
吸烟者hs-CRP、IL-6水平增高,戒烟可以使这些指标水平下降。
此外,口服避孕药和绝经期后使用雌激素替代疗法(HRT)的女性hs-CRP水平明显高于未治疗的女性和年龄配对的男性。从长期作用的方面讲,HRT可能通过降低LDL-C起到防止心血管疾病发生的保护性作用,但从短时间内讲,雌激素也可导致斑块的不稳定和破裂。这也可能是HRT效果两面性的反映之一。
104.hs-CRP可以作为急性冠脉综合征(ACS)的预后指标吗?
hs-CRP测定对ACS的预后价值,首先在急性局部缺血和不稳定型心绞痛的患者中提出。其后的研究发现,无论在入院或出院时测定hs-CRP,对ACS患者均有预测价值。Liuzzo等研究发现,重度不稳定型心绞痛(UAP)患者入院时若CRP浓度≥3mg/L,比CRP<3mg/L的患者心绞痛的复发、冠状动脉血管置换术、心肌梗死和心血管疾病致死等心血管事件发生率高。后来又发现,同一组CRP≥3mg/L的UAP患者出院时再住院及发生心肌梗死的危险的可能较高。在另一组UAP研究中,Ferreiros等证实,出院时测定hs-CRP比入院时测定能更好地预测90d的不良后果。
此外,hs-CRP有助于鉴别心肌肌钙蛋白(c Tn)阴性而病死率增高的患者。Morrow等认为应考虑联合使用c Tn和hs-CRP来评估ACS危险程度。近来Winter等研究发现150例非ST段抬高的ACS患者入院时hs-CRP>5mg/L与半年内严重心脏疾病发病率升高相关。
105.目前hs-CRP在冠心病诊断与治疗方面的应用前景如何?
由于hs-CRP的检测费用远小于其他心血管疾病检查项目的费用,从寿命延长和费用/效果比值这两项指标来看,hs-CRP筛查是高度有效的。美国一些临床医师已将hs-CRP检测作为每年健康体检的内容之一。因此,建议在一级预防中,将hs-CRP与HDL-C、LDL-C、TC一起检测,特别是结合LDL-C或TC/ HDL-C进行分析;在二级预防中,将hs-CRP同c Tn一起检测。特别适合急诊有胸痛症状但c Tn正常的患者,此时CRP升高预示着短期和长期的发病危险增加。反之,急诊患者如果hs-CRP和c Tn都正常,潜在的患冠状动脉性疾病的可能就较小。
虽然没有特异性的治疗能降低hs-CRP水平以及无直接证据表明hs-CRP降低能减少将来发生心血管疾病的危险性。但已有研究显示,在hs-CRP水平增高的人群中,一些治疗性生活方式改变(如健康饮食、适量运动、戒烟限酒等)与药物能降低hs-CRP水平,能有效地降低未来冠状动脉疾病的发生率。阿司匹林和普伐他汀、辛伐他汀可有效降低hs-CRP的浓度,减少未来冠脉事件的发生率,提示这两类药物有抗炎特性。PHS研究中,hs-CRP升高(>2. 1mg/L)的健康男子,服用阿司匹林可使未来心肌梗死危险降低60%;而对hs-CRP无明显升高(<0. 55mg/L)者,未来心肌梗死危险只能降低14%。胆固醇和复发性事件研究(CARE)及其他一些研究发现普伐他汀、辛伐他汀也有类似作用。此外,有研究发现血管紧张素转化酶抑制药、血管紧张素受体拮抗药和β受体阻滞药可能也具有降低血浆hs-CRP水平的作用。血管紧张素转化酶抑制药可能是通过抑制血管紧张素Ⅱ启动的炎症作用发挥抗炎作用的。而β受体阻滞药降低冠心病患者hs-CRP的作用可能与其能减少抗体刺激诱发的斑块炎性反应或继发的细胞免疫反应有关。
二、同型半胱氨酸
106.什么是高同型半胱氨酸血症?
近年来大量研究表明高同型半胱氨酸血症(hyperhomocystinemia)与冠心病的发病有密切关系。
同型半胱氨酸(homocysteine,Hcy)是一种含硫氨基酸,是人体内蛋氨酸代谢的中间产物。人体血浆Hcy浓度很低,正常含量为5~15μmol/L,超出此范围即为高同型半胱氨酸血症。目前国内使用的参考值为美国心脏协会的标准:16~30μmol/L为轻度增高,31~100μmol/L为中度增高,大于100μmol/L为重度增高。
107.同型半胱氨酸在人体内如何代谢?
人体内同型半胱氨酸是蛋氨酸脱甲基后的产物,蛋氨酸是重要的“一碳单位”供体,蛋氨酸在S-腺苷蛋氨酸合成酶催化下与ATP结合生成S-腺苷蛋氨酸(SAM),SAM在供出甲基后,水解生成同型半胱氨酸和腺苷。相反,体内的同型半胱氨酸在蛋氨酸合成酶的作用下,以维生素B12为辅助因子,接受N5-甲基四氢叶酸携带的甲基,再形成蛋氨酸。此反应必须有N5-甲基叶酸作为甲基的供体,N5-甲基四氨叶酸是四氢叶酸经N5,N10-亚甲基四氢叶酸还原酶(MTHFR)催化产生的。
同型半胱氨酸另一代谢途径是在胱硫醚-β-合成酶(CBS)催化下与丝氨酸缩合成胱硫醚。因此,血浆同型半胱氨酸浓度的升高与遗传因素和营养因素有关,MTHFR和CBS基因发生突变,导致酶活性降低,产生高同型半胱氨酸血症。
108.哪些因素可以影响血浆同型半胱氨酸水平?
血浆中的同型半胱氨酸约70%与白蛋白结合,为结合型。其余的游离型则主要以二硫同型半胱氨酸和以二硫键结合的同型半胱氨酸-半胱氨酸化合物形式存在,只有少量以还原型同型半胱氨酸存在于血浆中。我们通常所指的是总的同型半胱氨酸浓度。
(1)遗传因素:在Hcy的代谢途径中,无论哪一种酶或辅因子的缺乏或异常,都可能造成Hcy代谢障碍,从而导致高同型半胱氨酸血症。CBS和MTHFR等均是与Hcy代谢相关的重要酶类,它们的遗传性缺陷导致酶活性降低可能是引起高同型半胱氨酸血症的重要原因。
(2)营养因素:对近1200名老人的研究表明,体内同型半胱氨酸的水平与饮食有密切关系,血浆中维生素B6、维生素B12和叶酸的浓度越低,其同型半胱氨酸的浓度越高。叶酸、维生素B6和维生素B12是Hcy代谢的重要辅因子,营养因素导致这些维生素的缺乏引起Hcy代谢障碍,形成高同型半胱氨酸血症。通过对冠心病患者血浆Hcy水平与叶酸、维生素B12水平关系的研究,表明冠心病患者血浆Hcy水平升高,叶酸、维生素B12水平降低,二者呈明显负相关。补充叶酸、维生素B6和维生素B12后,血浆Hcy水平显著降低。研究发现,维生素B12<200pmol/L、维生素B6<30nmol/L、叶酸<10nmol/L可引起高同型半胱氨酸血症。
(3)疾病与药物因素:某些代谢疾病如肾脏疾病和甲状腺功能减低等均可导致高同型半胱氨酸血症;一些药物如卡马西平、异烟肼也可导致Hcy增高。
(4)生活方式:大量饮酒、咖啡、吸烟等均可导致Hcy升高。
109.为什么说高同型半胱氨酸血症与冠心病关系密切?
大量的研究已经证实,高同型半胱氨酸血症是一个新的冠心病的独立危险因素,并且血浆Hcy水平与冠心病发病程度及预后有关,可预测冠心病的风险和预后。
有研究表明:30%的早期冠心病患者血浆Hcy水平呈轻中度升高,而轻中度高同型半胱氨酸血症使冠心病的危险性增加20%。血浆Hcy水平每增加5%,冠心病的发病率增加40%。此外Hcy与冠心病传统危险因素之间有明显关联,危险因素越多,血浆Hcy水平越高。一项来自27个临床研究的荟萃分析表明,Hcy水平每升高5μmol/L,冠心病危险性在男性增加60%,女性增加80%。
110.为什么说高同型半胱氨酸血症与脑卒中关系密切?
脑卒中分为出血性卒中和缺血性卒中,前者包括脑出血、蛛网膜下腔出血;后者包括腔隙性梗死、脑血栓形成和脑栓塞。目前,国际上已对高同型半胱氨酸血症是脑卒中的一个独立的、重要的危险因素取得了共识。约40%的卒中患者,血浆Hcy升高,血浆Hcy水平与卒中类型无相关性,且脑卒中人群血浆Hcy水平升高,与高血压、糖尿病、高脂血症等传统的卒中危险因素无关。相关研究表明,在老年人,血浆Hcy每升高1μmol/L,相对危险度升高1. 07%。
111.高同型半胱氨酸血症与糖尿病有关系吗?
大量研究证实,Hcy是糖尿病大血管病变的独立危险因素。可能与以下机制有关:直接或间接损伤血管内皮细胞,造成内皮细胞功能障碍;促进血管平滑肌细胞增殖;改变血液凝血状态及血小板功能障碍等。测定糖尿病患者血清Hcy水平有助于预测糖尿病慢性血管并发症的发生,预防和治疗高同型半胱氨酸血症可以减少糖尿病慢性血管并发症的发生。
国内外研究还显示,Hcy是糖尿病神经病变的独立危险因素。认为升高的Hcy对神经系统的作用是直接的细胞毒作用,或通过对内皮细胞的氧化损伤导致小血管动脉硬化,从而导致神经纤维损伤。而2型糖尿病患者高同型半胱氨酸血症又可能与胰岛素抵抗或缺乏从而导致Hcy代谢获得性障碍有关。
此外还有研究提示,血Hcy升高也是糖尿病视网膜病变及糖尿病肾病的危险因子。
高同型半胱氨酸血症与糖尿病并发症之间也有密切而复杂的关系。对于糖尿病合并动脉粥样硬化的患者来说,及时发现与治疗高同型半胱氨酸血症可从多个方面获益。
112.高同型半胱氨酸血症为什么会引起心脑血管疾病?
高胱氨酸尿症患者尸检可见动脉内膜纤维性斑块,弹力层破坏,疏松结缔组织增生,间质细胞部分溶解,线粒体破坏。同型半胱氨酸(Hcy)水平升高引起动脉粥样硬化和心脑血管疾病的作用机制可能有以下几种。
(1)对血管内皮细胞的毒性作用:Hcy通过产生过氧化物酶及氧自由基从而引起血管内皮细胞发生功能障碍。
(2)刺激血管平滑肌细胞增殖和影响脂质代谢,促进血管内膜增生及粥样硬化斑块的形成。
(3)增加血液中血小板的黏附性,破坏体内凝血和纤溶平衡,从而导致血栓性血管病。
(4)参与炎症与免疫反应。有动物实验发现Hcy与动脉平滑肌的增殖有密切关系,可使平滑肌细胞m RNA和癌基因表达增加,诱导静止细胞进入分裂期,促进平滑肌细胞迅速增殖,血管内膜增厚,并发现Hcy还与血管壁胶原合成和连接有关。
这些机制可以加速动脉粥样硬化的进程,促进心脑血管疾病的发生。
113.哪些人群应该警惕同型半胱氨酸升高?
对有高同型半胱氨酸血症危险因素的人群,尤其应警惕血Hcy升高。临床上高同型半胱氨酸血症多见于肾衰竭和频繁透析的患者,各种原因引起的营养不良患者,长期服用异烟肼、卡马西平的患者。此外,长期大量吸烟、酗酒、精神压力过大、过食脂肪的人群也应定期检测血浆中同型半胱氨酸的含量,警惕心脑血管疾病的发生。
114.采取哪些方法可以治疗高同型半胱氨酸血症?
防治高同型半胱氨酸血症可以防治冠心病。近年来的研究结果证实饮食补充叶酸、维生素B12和维生素B6可以调节Hcy代谢中许多关键酶及辅因子的活性,明显降低Hcy的水平,治疗和预防心血管事件的发生,目前补充叶酸、维生素B12和维生素B6是最常用、最经济、最有效的方法。
还有研究发现牛磺酸和Hcy存在相互调节和拮抗效应,牛磺酸可不通过降低血浆Hcy水平而直接拮抗Hcy损伤效应,以保护血管,是一个广谱的心血管细胞保护剂。绿茶中含有茶多酚,有抑制Hcy对上皮细胞损伤的作用。
此外,不良的生活饮食习惯是高同型半胱氨酸血症的重要病因,也是各种心脑血管疾病的罪魁祸首。高同型半胱氨酸血症患者首先要建立良好的饮食习惯,多吃富含叶酸、维生素B6和维生素B12的食品,如动物肝肾、蛋类、菠菜、西兰花、甘蓝、橙子、哈密瓜、坚果、麦片、酵母、蘑菇等。但应注意食物加热时间不宜太长,食物加热时间过长会导致维生素的破坏增加(100℃加热超过15min,叶酸破坏超过50%),菠菜、甘蓝等蔬菜应尽量凉拌食用。此外,还应戒烟,限酒,减少脂肪摄入,缓解精神压力,坚持适量运动,保持规律健康的生活。
三、纤维蛋白原
115.什么是纤维蛋白原?
纤维蛋白原(fibrinogen)是机体止血生理中重要的凝血因子,由肝细胞合成和分泌,由三对多肽链组成,由二硫键连接,形成对称的二聚体结构。纤维蛋白原占血浆总蛋白的2%~3%,除少数分布在单核细胞、血小板内,主要分布在血浆中。
正常人血浆中纤维蛋白原浓度为2. 0~4. 0g/L,半衰期约为3d,电泳分离显示在β2区。
116.纤维蛋白原有哪些生物学功能?
(1)促凝血作用:①纤维蛋白原在凝血酶等因子的作用下形成纤维蛋白原多聚体凝块;②纤维蛋白原也能特异性与血小板膜糖蛋白Ⅱb/Ⅲa受体相结合,促进血小板聚集;③以其本身或其降解产物影响纤溶系统功能。
(2)促有丝分裂作用:纤维蛋白原降解产物对多种细胞都有促有丝分裂作用,包括内皮细胞、成纤维细胞、间皮细胞、血管平滑肌细胞和淋巴细胞。纤维蛋白肽A和B对体外成纤维细胞有促有丝分裂作用,因此可能提供组织损伤后早期凝血过程中的增殖刺激;纤维蛋白肽E刺激血管增殖,包括血管生成,在动脉粥样硬化斑块形成、伤口愈合中起重要作用。
(3)血管活性作用:纤维蛋白原的蛋白分解片段显示出很多血管活性作用,包括血管收缩、舒张和增加血管通透性。这些作用可间接地通过释放血管活性物质如组胺、缓激肽和花生四烯酸级联产物来实现。
(4)迁移作用:多种细胞特异黏附于交联纤维蛋白原并进行扩散。在组织修复中,暂时交联的纤维蛋白提供了不同细胞迁移至伤口处的关键界面,继而导致上皮再生、血管再生和胶原沉积。纤维蛋白原降解产物表现出对中性粒细胞、成纤维细胞、单核细胞的趋化作用。
117.哪些因素可以影响血浆纤维蛋白原的含量?
影响纤维蛋白原的因素很多,包括:遗传因素、年龄增长、吸烟、肥胖症、炎症反应、心肌梗死、弥散性血管内凝血(DIC)、纤维蛋白溶解亢进、溶栓治疗、严重肝实质损害等均是血浆纤维蛋白原升高的原因;而体育锻炼、素食、抗凝药物及纤溶酶原激活剂等则可降低血浆纤维蛋白原的含量。
118.血浆纤维蛋白原含量异常有哪些临床意义?
血浆纤维蛋白原是一种急性时相反应蛋白,其增加往往是机体的一种非特异反应。
纤维蛋白原升高,常见于急性炎症、急性心肌梗死、风湿热、恶性肿瘤、多发性骨髓瘤、糖尿病、缺血性脑血管病、尿毒症、DIC代偿期等。
纤维蛋白原降低,见于遗传性无纤维蛋白原血症、遗传性纤维蛋白异常症,亦见于重症肝炎、肝硬化、营养不良、DIC等。
119.纤维蛋白原与动脉粥样硬化有什么关系?
纤维蛋白原在冠状动脉粥样硬化中的致病机制并不完全清楚,但许多研究表明,纤维蛋白原水平升高,能够激活凝血Ⅶ因子,使血液凝固性增加,并参与体内的免疫活动和炎性反应,促进冠脉病变的发展,同时能特异性地与血小板膜糖蛋白Ⅱb/Ⅲa受体相结合,促进血小板聚集,并且激活组织纤溶酶原激活物抑制物,这些因素可能影响内皮细胞功能,参与动脉硬化病变形成及进展。
120.血浆纤维蛋白原对心脑血管病风险有什么预测价值?
血浆蛋白原可以影响血小板聚集和血液黏度,能够与纤维蛋白溶酶原黏着物反应,并与凝血酶一起介导血栓形成以及血管损伤反应的最终过程。除此以外,血浆蛋白原与年龄、肥胖、吸烟、糖尿病和低密度脂蛋白呈正相关,与高密度脂蛋白、饮酒量、体育运动呈负相关。和C反应蛋白一样,纤维蛋白原也是一种急性期反应物,在炎症反应中表达增加。许多重要的研究(包括哥德堡研究、Northwick Park心脏研究、弗明汉心脏研究以及最近的一些前瞻性研究)都证实了血浆纤维蛋白原水平与冠心病和卒中的发病风险呈显著正相关。有分析显示,血浆纤维蛋白原含量增加1g/L,发生冠心病的风险增加2. 4倍,而脑卒中的风险增加2. 1倍。有研究认为,在伴有载脂蛋白(α)或同型半胱氨酸增加的人群中,纤维蛋白原有很高的风险预测价值。
121.纤维蛋白原升高以后应怎样治疗?
目前尚无充分证据显示降低纤维蛋白原可以明显减少心脑血管病的风险,但是鉴于纤维蛋白原的增加可以增加血液黏度,引起血液高凝状态,患有高纤维蛋白原血症的患者应该注意低脂饮食,增加锻炼,多吃水果蔬菜,以降低血黏度。此外,贝特类及烟酸类降脂药具有降低纤维蛋白原的作用,尤其适用于需要同时接受降脂治疗的患者。
四、纤溶酶原激活物抑制药-1
122.什么是PAI?
PAI即纤溶酶原激活物抑制药。在人体内,凝血与纤溶系统维持着动态平衡,组织型纤溶酶原激活剂(t-PA)是纤溶系统主要的生理性激活剂,由血管内皮细胞合成,贮存并释放入血,它能使纤溶酶原转化为纤溶酶而降解纤维蛋白凝块,使纤溶活性增加。
PAI是t-PA的抑制物,分为两种亚型:血管内皮细胞型(PAI-1)和胎盘型(PAI-2)。其中前者是血浆中PAI的主要形式,主要由血管内皮细胞、肝脏、平滑肌细胞和巨噬细胞等合成并释放入血,它可以与t-PA迅速形成复合物而使t-PA失活,对抑制纤溶有重要作用。
123.哪些因素可以影响PAI-1的水平?
影响PAI-1的水平的因素有许多,主要是通过刺激内皮细胞分泌PAI-1而改变其血浆含量,包括:转化生长因子、上皮生长因子、胰岛素、LP(α)、TNF-α、IL-1以及血白细胞计数等。
124.血浆PAI-1水平与动脉粥样硬化有何关系?
首先,多项研究已经证实PAI-1与动脉粥样硬化的常见危险因素,如高血压、高脂血症、高胰岛素血症、肥胖等,呈显著正相关。
其次,研究发现人动脉粥样硬化血管中PAI-1的表达增强,且其m RNA水平与动脉粥样硬化病变程度一致。进一步研究证实在正常血管中PAI-1均匀分布在中膜和内膜,而动脉粥样硬化斑块中,PAI-1在中央坏死区和斑块周围增厚区的内膜中表达呈强阳性,定量研究还发现人动脉粥样硬化组织平滑肌中PAI-1的m RNA的表达较正常血管显著增加。
目前认为PAI-1水平的增高特别是局部表达增加与动脉粥样硬化的形成和发展有密切关系。
125.PAI-1与冠心病有什么关系?
许多前瞻性研究表明:动脉血栓风险的增加与纤溶系统的异常有关。PAI-1的血浆含量与活性和初发、复发心肌梗死的危险呈正相关。此外,血浆PAI-1水平还与冠心病患者冠状动脉病变支数呈正相关。同时研究也表明:具有心脑血管病发病风险的人血浆中t-PA的含量也持续增加。这可能表明内皮功能紊乱可能是机体对纤溶系统异常的一种反应。
最近的一些流行病学研究表明:PAI-1水平升高已逐渐成为冠心病的独立危险因素,不论测量方法怎样,纤溶系统均可能成为心血管疾病的重要危险指标。对有血管疾病的患者,PAI-1升高可以预测心血管疾病的并发症。根据NPHS研究,低纤溶活性可以增加健康男性将来患冠心病的危险。Zak等发现在146例冠心病患者血中PAI-1的表达明显增加,Pogacar等研究发现113例不稳定型心绞痛和(或)非ST段抬高性心肌梗死患者发病48h内血浆PAI-1水平越高,其预后越差,发病后PAI-1>4. 0U/ml者30d内病死率和复发率显著增加。
目前,虽然来自循证医学的证据仍不充足,但是可以肯定PAI-1与动脉粥样硬化和冠心病之间的确存在一些发病学上的关联,但其确切的因果关系仍有待进一步研究。
126.目前PAI-1的临床应用情况怎样?
目前,PAI-1作为纤溶系统的标志物在确定冠脉风险方面仍只有辅助价值。目前仍没有数据表明任何对纤溶系统的评分可以加入传统的风险评分。此外,直接测量PAI-1的活性需要特殊的抗凝剂和严格的采血技术以防止血小板脱颗粒,确保测量值的准确性,而这在目前临床上施行仍有难度。并且,PAI-1的日周期波动范围比较大,也限制了PAI-1作为风险预测因子在门诊患者中的使用。
五、磷脂酶A2
127.磷脂酶A2具有怎样的结构和生物学性质?
磷脂酶A2(phospholipase,PLA2)是一类催化甘油磷脂二位(Sn-2)酰基酯键水解产生游离脂肪酸和溶血磷脂的酶族,几乎存在于所有有核细胞中,是花生四烯酸(arachidonic acid,AA)代谢的限速酶,具有产生二十烷酸类炎性介质、参与肺泡表面活性物质及脂蛋白的代谢、参与磷脂重建及生物膜的稳定平衡、促进血液凝固、细胞信号传递等作用。目前一般分为依赖钙离子的分泌型磷脂酶A2(sPLA2)、胞浆型磷脂酶A2(cPLA2)及非钙依赖型磷脂酶A2(iPLA2)。
cPLA2和其他PLA2无同源性,是目前唯一一个已明确对Sn-2位的AA具有优先选择性的PLA2。cPLA2有许多的磷酸化部位,其中有丝分裂原激活蛋白激酶相关部位Ser505是体内cPLA2激活的最重要区域。根据分子量大小及其所在染色体基因位点的不同,cPLA2又分为cPLA2α(85k U)、cPLA2β(114k U)、cPLA2γ(61k U)、cPLA2δ。其中研究最多的是85k U的cPLA2α,它是细胞内迅速产生20酸类脂质介质的磷脂酶(phospholipase,PL)的主要亚型,具有优先选择性,它的激活需要微摩尔级的钙离子通过特异性水解甘油磷脂Sn-2位的酯酰键,而产生AA和溶血磷脂,并可通过进一步代谢生成前列腺素、白三烯、血栓素及血小板活化因子等炎性介质,导致炎症的进一步发展。
sPLA2主要由血管壁平滑肌细胞与巨噬细胞等产生,是钙依赖的磷脂酶家族。它以钙离子为辅基,其分子量12~15k U,含有一个由6个氨基酸组成的C末端突出结构,终止于第50位半胱氨酸,这个结构靠近催化部位中第48位的组氨酸。其特征部位半胱氨酸数目是偶数,可互相形成二硫键,从而构成牢固的三维立体结构。其最大活性p H为8~8. 5。能够水解细胞膜和脂蛋白磷脂的第2位酰基,产生溶血磷脂、游离脂肪酸以及白介素、血小板激活因子等活性物质的前体。它们既能作为信号转导的下游效应物,同时也是脂质炎症介质。
非钙依赖型磷脂酶A2:以脂蛋白相关磷脂酶A2(Lp-PLA2)为代表。Lp-PLA2主要由成熟的巨噬细胞和淋巴细胞合成和分泌,并受炎性介质的调节,人循环中的Lp-PLA2以与脂蛋白颗粒结合的形式存在,其中2/3与低密度脂蛋白(LDL)结合,1/3与高密度脂蛋白(HDL)和极低密度脂蛋白(VLDL)结合。Lp-PLA2能被磷酸硝基苯基二乙酯和3,4-二氯异香豆素抑制,对乙二胺四乙酸(EDTA)、钙离子和巯基试剂不敏感,表明该酶是一个丝氨酸依赖的水解酶。Lp-PLA2酶活性不需要二价阳离子如钙离子的存在,这与许多PLA2不同。
Lp-PLA2对磷脂的Sn-2位短链残基具有很强的特异性,当Sn-2位残基为乙酰基时具有最大水解活性,并且Sn-2位酰基链每延长一个亚甲基,其水解活性就降低至1/18。Lp-PLA2对Sn-2位为长链脂肪酸的磷脂底物没有酶活性。Lp-PLA2是一种丝氨酸酯酶,与丝氨酸蛋白酶具有相同的催化机制,都有一个由组氨酸、丝氨酸、谷氨酸组成的催化活性中心。
128.人体PLA2活性受哪些因素影响?
(1)Lp-PLA:女性Lp-PLA活性低于男性,这与女性心血管危险因素较少有关,也可能与雌激素水平有关,因为正在接受激素替代治疗的女性Lp-PLA水平较低。Lp-PLA活性还受心血管药物的影响:降脂药、阿司匹林、β受体阻滞药使其活性下降,洋地黄使其活性轻度增加,而血管紧张素转化酶抑制药、钙拮抗药、降糖药对Lp-PLA活性无明显影响,特异性Lp-PLA抑制药可使其活性降低。
(2)sPLA2:炎性细胞因子如TNF、IL-1等可诱导血管壁平滑肌细胞与巨噬细胞等生成sPLA2。Ca2+可增加sPLA2的催化活性。膜磷脂的不对称性结构是决定sPLA2活性的最重要因素。在一些特殊情况如血小板的持续激活、细胞老化、细胞凋亡时,膜磷脂的这种不对称性也会消失,其发生机制尚不清楚,可能与细胞膜双层磷脂的相互转移有关。
129.为什么说PLA2与动脉粥样硬化和冠心病关系密切?
实验证明,动脉粥样硬化斑块中存在炎症介质,如血小板活化因子、血小板活化因子类脂质、氧化磷脂、溶血卵磷脂等生物活性脂。在动脉粥样硬化形成过程中起中心作用的两个磷脂酶分别是Lp-PLA2和sPLA2。
氧化型低密度脂蛋白(ox LDL)沉积、单核细胞移行入血管壁、巨噬细胞活化、泡沫细胞形成被认为是动脉粥样硬化形成的重要原因。动脉粥样硬化WH HL家兔(先天性LDL受体缺陷家兔)Lp-PLA2酶活性是对照组家兔的6倍。尽管Lp-PLA2能水解氧化的磷脂而抗炎,但其释放的产物溶血卵磷脂和游离的氧化脂肪酸能引起单核-巨噬细胞主导的慢性炎症而增强动脉粥样硬化病变的进展。研究者通过大量的研究发现,Lp-PLA2对冠状动脉疾病是一个正相关的危险因素,Packard等把具有高LDL水平(LDL在4. 5~6. 0mmol/L)的6595例男性患者中的580例冠心病患者分别匹配没有冠状动脉疾病危险因素的年龄组和吸烟组对照,分别测定基础水平的Lp-PLA2,发现Lp-PLA2与冠心病风险呈明显正相关,且不被其他因素混淆,高值风险几乎是低值风险的2倍。
sPLA2是一个急性时相反应物,它由炎症细胞因子上调,或许是冠状动脉疾病一个独立的危险因素。有研究表明,正常的动脉内膜并没有sPLA2,sPLA2主要分布在中膜层的平滑肌细胞;而它在粥样斑块中却有高度表达,在动脉粥样硬化的所有阶段,都可以检测到sPLA2。它主要与胶原纤维一起位于巨噬细胞集聚区、粥样硬化的脂质核心区以及病变内膜的细胞外基质内。Boris等发现,虽然给予低脂饮食,sPLA2的转基因大鼠仍然表现出明显的动脉粥样硬化病灶,且能降低HDL并轻微升高LDL。作为炎症因子,它在冠心病的发病中也起重要作用。Kiyotaka等检测了142例冠心病患者及93例对照组,提示sPLA2水平在冠心病组明显升高,且和CRP水平呈正相关。通过2年随访发现,sPLA2水平较高者(>246ng/ dl)的冠心病事件发生率也较高,说明它也可以作为冠心病患者冠脉事件的预测因子。最近公布的EPIC-Norfolk试验对1105例冠心病和2209例对照组研究发现,前者sPLA2水平明显高于后者,且与年龄、体重指数、收缩压、HDL、CRP相关。而sPLA2也是冠心病的独立危险因素。Liu等研究了247例冠心病患者,也发现sPLA2较对照组明显升高,且在PCI术后较CRP等其他炎症或损伤因子升高更明显、更迅速,提示sPLA2为斑块损伤的敏感标志。
130.PLA2怎样参与动脉粥样硬化和冠心病的发病机制?
Lp-PLA2作为血小板活化因子乙酰水解酶,是非钙离子依赖的丝氨酸酯酶,除血小板活化因子外,还特异作用于氧化磷脂的Sn-2位酰基,能水解氧化磷脂如氧化型低密度脂蛋白(ox LDL),产生溶血卵磷脂和游离的氧化脂肪酸。因此,Lp-PLA2在致炎因子氧化磷脂的降解及溶血卵磷脂和游离氧化脂肪酸的产生中发挥重要作用。Lp-PLA2大多与LDL相关(约80%),它明显区别于sPLA2和cPLA2。存在于LDL和HDL的PLA2在脂蛋白亚类中独立地被调节,最近研究结果显示,二者在动脉粥样硬化的形成中起不同作用。LDL-PLA2在原位水解ox LDL释放出的氧化产物对形成动脉壁病变起潜在的损伤作用。而在小鼠体内,循环中Lp-PLA2主要与HDL相关,其过量表达减少了动脉粥样硬化的形成,说明存在于HDL 的PLA2也许对动脉粥样硬化形成有保护作用。用Lp-PLA2特异性抑制药SB2222657预处理的酶对氧化型高密度脂蛋白(ox HDL)产生溶血卵磷脂含量没有影响,这说明可能有其他机制存在于ox HDL并产生溶血卵磷脂。Lp-PLA2酶活性在动脉粥样硬化WH HL家兔(先天性LDL受体缺陷家兔)是对照家兔的6倍。尽管Lp-PLA2能水解氧化的磷脂而抗炎,但其释放的产物溶血卵磷脂和游离的氧化脂肪酸能引起单核-巨噬细胞主导的慢性炎症而增强动脉粥样硬化病变的进展。因此,Lp-PLA2在促进动脉粥样硬化形成中起重要作用。
动脉粥样硬化斑块中的sPLA2主要由血管壁平滑肌细胞与巨噬细胞等产生。经sPLA2作用而生成的游离脂肪酸及溶血磷脂可以影响LDL积聚区域的血管细胞的功能与性状。此外sPLA2可以消耗LDL的表层磷脂,使极低密度脂蛋白(VLDL)密集,ApoB100的蛋白聚糖结合区域暴露更多。这些经水解修饰的LDL颗粒,更容易进入动脉内膜,经sPLA2修饰后易被氧化,且与蛋白聚糖的亲和力增加,在细胞外大量积聚,引起脂质沉积并介导泡沫细胞及粥样斑块的形成和冠心病的发生。Boris等发现,即使予以低脂饮食,sPLA2的转基因大鼠仍表现出明显的动脉粥样硬化病灶,且能降低HDL和轻微升高LDL,考虑可能与sPLA2抑制了LCAT(卵磷脂胆固醇酰基转移酶)有关,该酶能催化卵磷脂向胆固醇转化。在人ApoB转基因大鼠中,sPLA2表达也发现能降低HDL,而含ApoB脂蛋白却无明显变化,说明HDL是sPLA2调节脂质的一个主要靶点。sPLA2介导产生的炎症介质如白三烯、前列腺素、血小板激活因子等在粥样斑块的炎症和免疫特征中有关键作用,而这些细胞因子又可反过来刺激sPLA2的产生并释放入血,导致正反馈。所以,sPLA2可被作为急性时相反应蛋白之一。但与CRP不同,经sPLA2介导的脂质产物及相关产物如溶血磷脂胆碱和修饰后的LDL具有潜在的致炎和致粥样硬化作用。
131.Lp-PLA2可以作为冠心病风险的预测因子吗?
虽然部分冠心病患者血浆LDL水平与年龄相近的正常人相比无明显不同,但是其血浆中Lp-PLA2水平显著升高。因此,除传统的脂类检测外,血浆Lp-PLA2的水平被视为一个新的冠心病诊断指标。在临床上,血浆中C反应蛋白、白细胞计数和血浆纤维蛋白原水平都是重要的冠心病临床事件的预测因子,但这三种炎症指标对冠心病临床事件的预测效果受其他因素的影响。Caslake等发现,Lp-PLA2水平是一个独立的冠心病风险预测因子,除与LDL呈正相关外,与血纤维蛋白原的相关性很小,与C反应蛋白、白细胞数和其他风险因子几乎没有相关性,其水平也不受吸烟影响。Lp-PLA2的表达受炎症介质的调节,虽然在随机挑选的女性中Lp-PLA2并不是一个很强的心血管疾病临床事件预测因子,但是在男性高胆固醇血症中,Lp-PLA2水平被确定为很重要的冠心病临床事件的预测因子。近年来,随着MONICA研究、TRS研究及Brilakis等的研究都证实了不管血脂水平高低,Lp-PLA能独立预测心血管事件。Lp-PLA2已越来越被专家认为是冠心病风险的新的预测因子。
132.Lp-PLA2有哪些抑制药?
(1)单环β-内酰胺类是Lp-PLA2的一种高度专一抑制药,包括SB-216477、SB-219389、SB-219390和SB-222657。
(2)嘧啶酮类及其衍生物是一类可逆性Lp-PLA2抑制药,它对Lp-PLA2的抑制有很高的选择性,主要包括SB-435495和SB-480848。
(3)微生物来源化合物SB-253514及其类似物SB-311009是由微生物荧光假单胞菌DSM11579产生的代谢物,是高度选择性的Lp-PLA2竞争性抑制药,能有效抑制Lp-PLA2。
目前国外对治疗动脉粥样硬化的Lp-PLA2抑制药的开发研究正迅速进行。Lp-PLA2抑制药SB-480848作为抗动脉粥样硬化新药正处于临床试验中,已进入Ⅲ期临床试验。Lp-PLA2抑制药SB-435495、SB-659032作为抗动脉粥样硬化新药也已进入临床试验。显示Lp-PLA2抑制药作为抗动脉粥样硬化新药的研究开发具有巨大的潜力。
六、白细胞介素-6
133.什么是白细胞介素-6?
白细胞介素-6(IL-6)是循环中一种多功能的细胞因子,又称前炎症细胞因子,在机体的炎症反应、宿主防御和组织损伤过程中起重要的调节作用。IL-6在人体内由多种细胞合成与分泌,如心肌细胞、巨噬细胞、血管内皮细胞、平滑肌细胞、淋巴细胞等。IL-6的产生受干扰素-γ (IFN-γ)、IL-1、TNF-α等多种因素的调节。IL-6受体由两种黏膜糖蛋白组成:一种可以低亲和力与配体结合;另一种不能与IL-6结合,但是可以高亲合力结合IL-6与IL-6受体的复合物。此外,人体内还存在一种可溶性IL-6受体,是膜IL-6受体的酶解产物。
134.为什么说白细胞介素-6是冠心病的危险因素?
医学家早已发现在人动脉粥样硬化斑块中IL-6基因转录产物增加,这为IL-6和冠心病相关的观点提供了组织学证据。为了观察IL-6在粥样硬化形成早期的作用,Paul等对14916名正常人血清中的IL-6水平进行检测,随访6年发现随着血浆IL-6水平的增加,观察对象心肌梗死的发生率明显增加。此后许多病例对照和前瞻性研究结果提示,IL-6与动脉粥样硬化和冠心病的发生、发展存在一定关系。Rifai等检测了100例冠心病患者的血浆IL-6水平,发现病例组IL-6平均血浆水平显著高于对照组,而且不受其他传统危险因素的影响。Choussat等的一项前瞻性研究对81例不稳定型冠心病患者分别测定入院时和2d后血浆IL-6水平,发现在入院时IL-6水平高于正常参考值3倍且与CRP具有明显的关联性,这说明IL-6可能在不稳定型冠脉疾病炎症过程中起关键作用。而2d未发现有统计学意义的IL-6水平升高,可能与IL-6的半衰期短有关,提示IL-6主要参与早期急性时相反应。还有研究用IL-6预测已发生动脉粥样硬化的患者预后,提示不稳定型心绞痛患者血浆IL-6的水平明显高于稳定型心绞痛患者,而升高的IL-6水平与不稳定型心绞痛患者不良的预后有关。Ridker等检测了14916名健康中年男子血浆IL-6水平,随访中发生心肌梗死者202例,与年龄及抽烟匹配的未发生心血管病的健康组进行对照,发现在表面健康但具有远期心肌梗死风险的人群中基础IL-6水平显著升高,而且,IL-6水平和风险度之间的关系并不因校正了两组对象基础总血压、糖尿病、胆固醇、高密度脂蛋白、体重指数等因素而发生改变。
135.白细胞介素-6通过哪些机制促进冠心病的发生?
IL-6在冠心病发病机制中的作用目前尚不清楚,可能通过以下途径参与动脉粥样硬化和冠心病的形成与进展。
(1)促进激活巨噬细胞的分化和浸润:刺激巨噬细胞分泌一种单核细胞趋化蛋白1(MCP-1),MCP-1促使单核细胞从循环向组织移行,进入血管内皮下参与斑块的形成;促进巨噬细胞表面LDL受体的表达,从而加强巨噬细胞对LDL的摄入,加速脂质沉积,促进泡沫细胞形成。
(2)促进血管平滑肌增殖:诱导中膜平滑肌的增生,促进动脉粥样硬化的进展。
(3)促进血栓形成:刺激肝细胞合成与释放血浆纤溶酶原激活物抑制物和急性期反应蛋白,促进血栓形成。
(4)促进炎症反应:调节黏附分子及其他细胞因子如IL-1、TNF-α的表达,促进炎症反应的进一步发展。
136.白细胞介素-6的应用前景如何?
IL-6作为一种血浆炎症标志物在确定冠脉风险方面仍只有辅助价值。目前仍没有数据表明任何IL-6的评分可以加入传统的风险评分系统中。此外,IL-6的半衰期比较短(t1/2<6h),在用于评价心肌梗死患者预后时需要在发病早期检测,进一步的评价标准的制定仍有待大型临床研究证据的支持。
多项研究证实他汀类药物有调脂和抗炎作用,能抑制细胞因子的释放,降低急性冠脉综合征患者血清IL-6和CRP,改善血管内皮功能,有助于斑块的稳定,减少心脏事件的发生。但这些临床效果仍有待于进一步的研究。
七、白细胞介素-18
137.什么是白细胞介素-18?
Okamura等对感染疮疱棒状杆菌小鼠肝脏提取物用脂多糖(LPS)加强刺激,诱导出能使IFN-γ高水平表达的因子的实验,这种因子就是IL-18。IL-18来源广泛,包括胰、肾、脾、骨骼肌、肝和肺在内的多种组织可以产生IL-18。鼠IL-18(mIL-18)前体蛋白由192个氨基酸组成,N末端有一结构特殊的35个氨基酸组成的信号序列,无N端糖基化位点、无野生型疏水信号肽样位点。成熟mIL-18由157个氨基酸组成,等电点PI= 4. 9。白介素1β转移酶(ICE)在N端35位Asp位点水解肽链,可去掉前导信号序列人白介素18(hIL-18)基因编码193个氨基酸前体蛋白,与mIL-18有65%同源性,N端也有类似的信号序列,也无N端糖基化位点和疏水信号肽位点。
138.白细胞介素-18有哪些生物学功能?
(1)诱导B细胞、辅助性T细胞、单核细胞和NK细胞等多种细胞产生IFN2γ及多种细胞因子如IL-12、GM-CSF、TNF-α等,调节体内炎症及免疫反应。
(2)刺激T细胞增殖,促进Th1产生细胞因子,并产生IL-2及其受体、IL-8、单核细胞趋化蛋白1、粒细胞-巨噬细胞集落刺激因子等细胞因子。
(3)诱导细胞毒性T淋巴细胞及NK细胞表达Fas配体,促进NK细胞分泌穿孔素,加强T淋巴细胞和NK细胞的细胞毒作用。
(4)肥大细胞和嗜碱性粒细胞均有IL-18Ra的表达,在IL-18和IL-3的刺激下可大量生成IL-4和IL-13。
139.为什么白细胞介素-18是冠心病的危险因子?
冠状动脉病变不仅是一种动脉壁内脂质堆积所致的血管阻塞性疾病,炎症与免疫过程也参与了动脉粥样硬化的形成。
早期研究利用聚合酶联免疫反应和免疫组化技术,发现颈动脉斑块中含有IL-18m RNA,并定位于斑块中的巨噬细胞。研究显示斑块中巨噬细胞及内皮细胞的IL-18R mRNA表达上调。而在没有动脉粥样硬化的血管中未检测到IL-18的表达,提示IL-18参与动脉粥样硬化斑块的形成。而冠脉旋切标本的研究发现急性冠脉综合征患者粥样斑块中单核巨噬细胞、肥大细胞、T淋巴细胞等炎性细胞含量明显高于稳定型心绞痛患者,且主要存在于斑块的肩部和破裂区域,且粥样斑块中IL-18的表达水平明显增加。这些研究为IL-18参与动脉粥样硬化斑块的形成提供了组织学依据。
PRIME研究中就IL-18和冠心病发病率做了相关性分析。对10600名50~59岁的健康欧洲男性随访5年,分析了年龄相匹配的335例冠心病病例组与670例健康对照组,发现病例组IL-18水平明显高于对照组。用统计学方法消除了组间CRP、IL-6、纤维蛋白原等炎性因子的差异后,发现IL-18水平高的患者仍易患冠心病。因而Blankenberg等提出IL-18水平是预测冠心病事件的一个独立因子,且价值高于CRP、IL-6、纤维蛋白原等炎症因子。进一步研究发现急性心肌梗死患者血清IL-18含量随时间的变化而变化,心肌梗死后第1天IL-18明显升高,第2天达到高峰,第3天开始逐渐下降,第14天接近正常水平,并且发现IL-18在单侧壁组与广泛性心肌梗死组间有显著差异,但在单侧壁组(下壁或后壁、前壁或前间壁)之间无显著差异,在广泛心肌梗死组差异显著。IL-18含量与QRSS积分和CK-MB间均呈明显正相关,表明血清中IL-18的含量变化与心肌梗死患者病情改变一致。
此外来自基础研究的证据也显示IL-18可以通过多个途径作用于动脉粥样硬化的发生、发展及斑块破裂,是冠心病新的危险因素之一。
140.白细胞介素-18通过哪些机制促进冠心病的发生与发展?
IL-18促发动脉粥样硬化和冠心病的机制目前尚不完全清楚,可能的机制如下。
(1)诱导IFN-γ的产生,从而抑制平滑肌细胞表达前胶原蛋白基因,阻止胶原蛋白的合成,促使动脉粥样硬化发生、发展及斑块破裂。
(2)提高基质金属蛋白酶的活性,使胶原蛋白降解增多,使斑块内胶原蛋白的含量减少,而基质金属蛋白酶降解细胞外基质促进平滑肌细胞的迁移和新生内膜的过度增生,进而促进动脉粥样硬化发生、发展及斑块破裂。
(3)IL-18与IL-18R在动脉粥样硬化血管内皮细胞、血管平滑肌细胞和巨噬细胞中都有表达,IL-18与IL-18R结合可导致多种与动脉粥样硬化相关的细胞因子如IL-6、IL-8、细胞黏附分子-1以及多种基质金属蛋白酶分泌增加,上述因子反过来又影响IL-18,构成复杂的炎症反应环路。
(4)IL-18可通过基质金属蛋白酶-9(MMP-9)决定方式诱导人体冠状动脉平滑肌细胞的迁移,导致血管成形术后再狭窄事件的发生。
141.白细胞介素-18的临床应用前景如何?
IL-18在冠心病的早期预测及冠脉事件发生后对病情评估有重要价值,可能有利于疾病的早期预防及临床上对疾病的治疗。已有研究发现阿托伐他汀能有效抑制IL-18介导的AP-1和NF-κB激活、MMP9的表达以及平滑肌的迁移。IL-18的抑制可能是治疗急性冠脉综合征及血管成形术后冠脉再狭窄的一种新的治疗策略。目前,IL-18在冠心病中的研究还刚刚起步,其在冠心病中的作用及详细机制还有待进一步研究和探讨。
八、低脂联素血症
142.什么是脂联素?
脂联素最早是1996年由Nakano等利用明胶亲和层析技术在人血浆中提取的一种相对分子量为28×103的明胶结合蛋白,后来由Matsuzawa等命名为脂联素。人的脂联素基因是单拷贝基因,位于染色体3q27。基因全长约16kb,由3个外显子及2个内含子组成。脂联素是由ap M1编码,244个氨基酸组成的单肽。脂联素由脂肪细胞分泌并在脂肪组织中高度表达。在人体血浆中脂联素浓度也较高,约占血清总蛋白的0. 05%。正常人血清浓度为5~30μg/L,半衰期为2. 5~6h,呈昼夜节律变化,夜间下降,凌晨最高。脂联素由244个氨基酸组成,在血浆中主要以多聚体形式存在。目前已发现两类脂联素受体即AdipoR1和AdipoR2受体,前者主要分布在骨骼肌,后者在肝脏表达。激活脂联素受体可以增加胰岛素敏感性,促进肝脏和肌肉组织的脂肪酸氧化,减少肝糖原异生。脂联素可能与其特异性受体结合而发挥生物活性。
143.脂联素具有哪些生物学效应?
作为脂肪组织分泌最多的脂肪因子,众多迹象表明脂联素在能量代谢、胰岛素抵抗和动脉粥样硬化的形成等生理及病理过程中发挥重要的调节作用。
(1)脂联素参与机体能量调节。临床研究发现,脂联素与甘油三酯、总胆固醇、LDL、HDL独立相关。脂联素可以上调脂肪酸氧化、清除相关蛋白表达水平,加速脂肪酸氧化,降低甘油三酯水平,使肝和肌肉中贮存的甘油三酯减少,改善脂肪代谢。
(2)脂联素可改善胰岛素抵抗。研究证实,血浆脂联素含量及m RNA的表达水平与胰岛素敏感指数呈正相关,与胰岛素抵抗指数呈负相关。肥胖症、2型糖尿病患者血浆脂联素水平较正常人明显降低,且脂联素水平的下降出现在肥胖和胰岛素抵抗早期,下降趋势与病程进展呈平行关系。
(3)脂联素可改善肥胖相关指标。研究显示肥胖及超重个体脂联素水平显著低于正常人。脂联素浓度与体重指数、腰围和体脂百分比呈显著负相关。其机制可能与脂联素改善机体糖代谢、脂代谢和胰岛抵抗的综合效应有关。
(4)脂联素对粥样硬化的血管具有明确的保护作用,可保护血管内皮细胞,抑制巨噬细胞向泡沫细胞转化和血管平滑肌的增殖与迁移,下调清道夫受体A和TNF-α水平,显著抑制粥样斑块的形成,且这种作用不是由于改善体重、血糖、血脂、血浆LDL等经典危险因子而发生的继发性改变。
144.脂联素的分泌受哪些因素的影响?
(1)遗传与性别:遗传因素可能是影响血浆脂联素的一个原因。研究发现,同等身体质量指数的高加索白人与亚洲黄种人群之间,调整了年龄、血压等后,高加索白人具有较高的脂联素水平,提示种族因素可能是血浆脂联素差异的一个原因。研究发现女性的脂联素浓度高于男性,而雌性小鼠卵巢切除后脂联素水平无明显改变,睾丸切除术后雄性小鼠的脂联素水平明显升高,提示这种性别差异可能是受到体内不同浓度的性激素的影响。
(2)肥胖:研究发现肥胖者的血浆脂联素水平明显低于体重正常者,此外肥胖者脂联素的降低不仅与体内脂肪总含量有关,还与肥胖类型有关。腹型肥胖者脂联素水平降低程度更明显。这可能与皮下脂肪组织和腹内脂肪组织分泌的脂联素的质和量存在差异有关。Milan等研究发现,肥胖大鼠Zuker(fa/ fa)腹内脂肪组织脂联素低于正常大鼠,而皮下脂肪组织无此改变,提示血浆脂联素水平主要受内脏脂肪的影响。
(3)自身调节:肿瘤坏死因子是脂联素启动因子活性的强阻滞药,能在受体结合水平上竞争性抑制脂肪细胞表达及分泌脂联素。Bogan和Lodish发现胰岛素可增强脂肪细胞的脂联素分泌。
(4)药物因素:噻唑烷二酮是过氧化物酶体增殖物激活受体激动药,能增加脂联素的表达,改善胰岛素抵抗,提高2型糖尿病患者的胰岛素敏感性。
145.低脂联素血症与冠心病有什么关系?
美国一项纳入18000名男性的研究显示脂联素是心肌梗死的负相关危险因子。相关研究发现冠心病患者血浆脂联素水平明显降低,并且随着冠状动脉病变支数增加,血清脂联素水平呈下降趋势,受累的血管越广泛,血清脂联素水平越低。低脂联素血症(<4. 0μg/ml)的男性,冠心病的发生率升高2倍,是冠心病的独立预测指标。Nakamura等研究了血浆脂联素浓度与急性冠脉综合征的关系,结果显示脂联素的血浆浓度与甘油三酯、体重指数、空腹血糖等呈负相关,与HDL-C等呈正相关。在急性冠脉综合征患者中,急性心肌梗死和不稳定型心绞痛组中血浆脂联素的浓度显著低于稳定型心绞痛与对照组。稳定型心绞痛与对照组的血浆脂联素浓度无显著差异。提示低脂联素与急性冠脉综合征的发展有相互独立的关系。
已知高敏C反应蛋白是冠心病的已知危险因素之一。Ouchi等报道冠心病患者血浆中脂联素水平与高敏C反应蛋白含量呈负相关,高敏C反应蛋白m RNA在人类脂肪组织中也有表达,且与人脂肪组织的脂联素m RNA表达呈负相关。有多项研究报道了血浆脂联素水平与HDL-C呈正相关。最近有文献报道,血浆脂联素水平与HDL-C的颗粒大小也呈正相关,由于HDL-C是冠心病发生的一个保护因素,脂联素与HDL-C良好的关联预示着前者在冠心病的发生中同样具有很重要的意义。糖尿病伴冠心病患者脂联素水平更低。近期一项对2型糖尿病患者的研究发现,脂联素水平越高,其心血管事件的发生率就越低。
146.脂联素的临床应用前景怎样?
低脂联素血症是冠心病新的危险因子。通过监测血浆脂联素,可以早期筛选动脉粥样硬化的高危人群,并及早防治,同时还可作为预测冠脉病变程度的指标,也可成为慢性心力衰竭的独立死亡风险预测因子,为临床早期干预治疗提供新方案。此外,重组脂联素的应用可能为冠心病的治疗提供一种新的途径。它具有以下优点:①可同时发挥降糖、降脂和抗炎作用,尤为适用于治疗代谢综合征的患者。②由于脂联素是目前唯一的在肥胖患者体内水平下调的脂肪因子,因此不存在抵抗的问题,这正好弥补了瘦素等肥胖治疗手段的不足。同时脂联素还具有抑制机械损伤后的血管内膜反应性增生的作用,这就为冠心病血管介入治疗后,预防血管再狭窄提供了新办法。但目前,脂联素产生过程的确切分子机制,脂联素在心血管疾病中的具体作用机制等问题尚不完全清楚,仍有待进一步阐明。
九、肿瘤坏死因子-α
147.什么是肿瘤坏死因子-α?
肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)最早于1975年,由Carswell等在动物实验中发现并命名。TNF按其结构分为两型:TNF-α和TNF-β。其中由活化的巨噬细胞、单核细胞产生的能使肿瘤坏死的因子称为TNF-α,其基因定位于第6号染色体上,由3个内含子和4个外显子组成。人类TNF-α的活性形式是由3个17×103μ分子组成的三聚体。TNF-α半衰期很短,14~18min,低浓度TNF-α的生理作用主要表现在抗感染、抗肿瘤和引起炎症反应。TNT-α主要由单核-巨噬细胞分泌,但其他类型的细胞如淋巴细胞、平滑肌细胞、心肌细胞、内皮细胞和成纤维细胞等在一定条件下也具有产生和释放TNF-α的能力。
148.肿瘤坏死因子-α有哪些生物学活性?
(1)TNF-α具有多种免疫调节作用,能增强巨噬细胞的细胞毒作用,调节B细胞的增生及分化,诱导IL-1的合成,也可诱导T细胞释放干扰素-γ。
(2)TNF-α能够趋化并激活中性粒细胞,使其释放自由基增加。也可上调中性粒细胞和血管内皮细胞表面分子表达而增强其黏附性。
(3)TNF-α促进成纤维细胞有丝分裂,也增加细胞对表皮生长因子致有丝分裂活性的反应性。
(4)TNF-α还可以诱导脂肪细胞分解,升高血浆甘油三酯。
149.为什么TNF-α与冠心病的发生发展密切相关?
研究发现,粥样硬化斑块局部的巨噬细胞、内皮细胞和平滑肌细胞中均存在TNF-α及其m RNA,其出现率与病情严重程度呈正相关。Barath等应用免疫组化和原位杂交技术发现人类典型粥样硬化斑块中TNF-α阳性率为85%,轻度硬化病变中阳性率为45%,正常组织中为0。在急性心肌梗死和心绞痛患者血浆中TNF-α浓度明显高于正常人。Maury等报道急性心肌梗死患者的血清TNF水平增高。Latini进一步研究发现,血清TNF仅在急性心肌梗死并发心力衰竭时升高,而无并发症的急性心肌梗死患者(Killip分级为Ⅰ级)则与对照组无显著差异。Pasqui等将冠心病患者分为急性心肌梗死、不稳定型心绞痛和稳定型心绞痛3组,检测患者血及单核细胞培养物中的TNF-α和IL-10水平,并与健康人比较,发现急性心肌梗死及不稳定型心绞痛患者的TNF-α/IL-10比值较稳定型心绞痛和健康对照组显著增高,认为TNF-α/ IL-10比值失衡是斑块不稳定的指标。CARE研究发现,血清TNF-α水平升高的患者复发心肌梗死或心源性死亡的危险性是对照组的2. 7倍。Fyfe等发现,早期发生冠状动脉粥样硬化患者的冠状动脉窦中存在大量TNF。国内杨丽霞等报道,36例冠心病患者中仅不稳定型心绞痛和急性心肌梗死患者血清TNF水平升高,而稳定型心绞痛患者血清TNF水平并无升高。并认为血清TNF水平与临床病情严重程度一致。进一步研究表明卡托普利可以显著降低冠心病患者血TNF水平,保护内皮细胞功能。
150.TNF-α通过哪些机制参与冠心病的发生发展?
(1)直接损伤内皮细胞,使其通透性增高,血中胆固醇易于穿透内膜而在管壁内沉积形成动脉粥样硬化斑块。
(2)促进内皮细胞原癌基因转录,产生血小板源性生长因子,破坏凝血-纤溶平衡,促进血栓形成。
(3)通过促进平滑肌细胞迁移、增殖而参与动脉粥样硬化和冠心病的发生、发展过程。
(4)抑制平滑肌细胞胶原基因的表达,促进平滑肌细胞和泡沫细胞破裂凋亡,脂质外溢和软脂质核增大,诱导斑块内血栓形成,使斑块稳定性下降。TNF-α还可促进斑块中金属蛋白酶的表达并使其激活,使斑块易破裂。
151.目前有哪些药物可以降低TNF-α?
抗炎治疗的药物可以降低急性冠脉综合征患者的TNF-α水平。Chen等比较了阿司匹林和氯吡格雷在非ST段抬高心肌梗死患者中的治疗作用,与对照组相比阿司匹林联合氯吡格雷组TNF-α降低最显著,其次是单用阿司匹林组,故认为联用两种抗炎药物比单用一种疗效更佳。此外,在他汀类药物的研究中,很多报道都认为他汀类可以减轻炎症反应。Yang等在氟伐他汀的研究中发现,急性冠脉综合征患者TNF-α水平显著增高,氟伐他汀可以快速地降低TNF-α的水平,从而抑制炎症反应。
但这些抑制TNF-α治疗的远期效果仍有待循证医学证据支持。
十、脂蛋白(α)
152.什么是脂蛋白(α)?
脂蛋白(α)[lipoprotein(α),LP(α)]是1963年由Breg发现并命名的,其结构与LDL相似,不随血浆中LDL、TC、TG或载脂蛋白变化而变化。它是一类独立的脂蛋白,主要由肝脏合成,而非由极低密度脂蛋白转化而来,其分解代谢可能主要经非特异途径。
LP(α)主要由蛋白质、类脂和糖类组成,是载脂蛋白A(Apo A)与载脂蛋白B(ApoB)两部分以二硫键共价结合的一种LDL。LP(α)的核心部分为中性脂质和ApoB-100分子,其外围包绕着亲水性的Apo A,二者以二硫键共价连接。其脂质部分与LDL的ApoB-100相同,不同之处是LP(α)除ApoB-100外还含有Apo A。Apo A是LP(α)的特征性糖蛋白成分,主要在肝脏合成,它主要由特殊结构“Kringle”构成,Kringle是由3个二硫键组成的三套环形结构,由80~114个氨基酸残基组成。LP(α)颗粒密度在LDL和HDL之间。少量富含甘油三酯的LP(α)密度<1. 006。Apo A分子由高度糖化的单条肽链组成,含糖25%~40%,分子大小极不一致,分子量大小250~838k D,呈分子量大小不等的多态性。Apo A这一多态性分子的基础是基因中Kringle-4编码区结构重复数量差异较大。
153.脂蛋白(α)具有哪些生理功能?
LP(α)的生理功能目前并不十分明确,许多个体的血浆LP(α)水平为零或很低,但并未引起任何缺乏症或其他疾病。LP(α)最可能的生理作用是参与伤口早期的修复过程。当组织损伤时,细胞外基质暴露于血液中,LP(α)可聚集至伤口处。此外,中性粒细胞可增强LP(α)对内皮和平滑肌细胞的黏附,LP(α)既可为伤口提供修复所需的脂质,又可促进炎症细胞如单核细胞的聚集。
LP(α)容易沉积在血管壁,并可促进平滑肌细胞生长并抑制纤维蛋白溶解,这可能是其促动脉粥样硬化和血栓形成的机制所在。
修饰后的LP(α)致动脉粥样硬化的作用和致血栓作用均明显增强。有研究发现,ox-LP (α)可促使血管内皮细胞分泌P-选择素和血小板源性生长因子明显增加。
还有文献报道,LP(α)可刺激血管平滑肌细胞生长。
154.脂蛋白(α)的正常水平在什么范围?
LP(α)参考值:<300mg/L。人类LP(α)呈高度偏态分布,个体差异可达1000(0~1000mg/L)。目前一般认为300mg/L为临界水平,>300mg/L为病理水平。有研究显示,血浆LP(α)浓度>300mg/L者,患冠心病的危险性较血浆LP(α)<300mg/L者高1. 75倍,且前者冠状动脉狭窄程度明显较重。新生儿LP(α)约为成人的1/10,出生后6个月已达成人水平。Framingham子代研究1284名男性和1394名女性,结果显示,56%的受试者血浆LP(α)浓度为0~100mg/L;平均值男性为140mg/L,女性为150mg/L。
155.人血浆脂蛋白(α)的浓度主要受哪些因素影响?
血浆LP(α)浓度主要取决于LP(α)的合成速率,其合成速率由第6号染色体上的基因控制,具有高度遗传性。血浆LP(α)浓度在不同的人种间变化很大,在同一人种不同个体之间差异也很大,其浓度范围可在0~1000mg/L,这种差异最主要由Apo A基因位点决定。但个体中LP(α)的血浆浓度相当稳定,主要由遗传因素决定,几乎不受年龄、性别、血脂、饮食、药物、吸烟、环境等影响。但急性时相可使它上升,严重肝病可使它下降。有报道认为激素如甲状腺素、雌激素对血液中的LP(α)值有一定影响。
156.脂蛋白(α)通过哪些机制参与动脉粥样硬化和冠心病的发病过程?
LP(α)导致冠心病的作用机制复杂,多数认为与其致血栓形成及动脉粥样硬化作用有关。
(1)LP(α)具有渗透功能,可横穿动脉内皮达内膜层,与组织基膜上的糖蛋白、胶原纤维蛋白结合形成复合物沉积在动脉壁上,促发动脉粥样斑块。且LP(α)氧化修饰后进入单核-巨噬细胞内的速度增加,并使巨噬细胞大量转化为泡沫细胞,促使动脉粥样硬化发生。
(2)LP(α)的结构与纤溶酶原有高度同源性,Apo A与纤溶酶原极相似,LP(α)和纯化的Apo A可抑制纤溶酶原与其受体结合,干扰纤溶酶的形成,阻碍血管内凝血块的溶解。此外,LP(α)还能刺激人血管内皮细胞及肝脏细胞分泌纤溶酶原物抑制药,造成血浆纤溶与凝血功能失衡,促进血栓形成和动脉硬化的发展。
(3)Apo A本身具有促细胞分裂的作用,且能通过降低转化生长因子(TGF-β)的活性解除TGF-β对平滑肌细胞增生和迁移的抑制,从而刺激平滑肌细胞的大量增生。
157.为什么脂蛋白(α)是冠心病的危险因子?
Andreassen等发现LP(α)水平超过300mg/ L者冠心病危险性明显增加,动脉粥样硬化发生的危险性上升2倍,若同时伴有LDL浓度升高,则其相对危险性可增加5倍。Danesh等研究证实,LP(α)和冠心病有显著相关性,在普通人群中,基础LP(α)水平在上3等份患冠心病的危险比下3等份增加70%,校正其他危险因子后,危险比率并无变化或只有很小变化,表明血浆LP(α)与传统的心血管危险因子无显著相关。Buddle等对临床上疑为冠心病的男性患者进行冠状动脉造影分析,发现血浆LP(α)水平与冠状动脉分支病变的数目、严重程度和病变长度范围呈正相关。在冠心病中,不同临床类型的LP(α)结果也有差异。有研究显示:LP (α)水平在冠心病急性梗死组>不稳定型心绞痛组>稳定型心绞痛组>非冠心病组。而且它是早发冠心病的遗传标志之一。LP(α)水平越高,发生冠心病越早。许多调查证明,分析心肌梗死存活者,<50岁人群的血浆LP(α)水平升高的阳性率显著高于无冠心病家族史者,<45岁人群的LP(α)不仅高于正常,而且与HDL无关,仅与冠状动脉斑块痕迹呈正相关。提示有遗传性高LP(α)的青年人易患早期动脉粥样硬化。最新研究显示,高浓度的LP(α)不仅是冠脉粥样硬化的危险因子,也可作为预测急性心肌梗死预后及溶栓治疗指征的临床指标。
158.目前有哪些治疗方法可以降低脂蛋白(α)?
LP(α)不受饮食、运动等的影响,个体血浆浓度稳定,目前尚无适当而有效的药物来降低LP(α)浓度。关于降低LP(α)的药物报道有许多,如ω-3脂肪酸、鱼油等降脂药物可用于降低LP(α)。用促肾上腺皮质激素短期治疗可降低血浆LP(α)浓度。合成类固醇羟甲雄吡唑和绝经后雌激素替代疗法可降低LP(α)水平,预防LP(α)水平升高;Getakar等观察到,单用新霉素(2g,连用3个月)可使血浆LP(α)降低24%,若与烟酸合用,则可使LP(α)降低45%。也有人观察到,对血浆LP(α)浓度较高者,给予外源性睾酮(每周肌注睾酮200mg),可明显降低LP(α)水平。还有报道称饮食中补充维生素C、维生素E、胡萝卜素等维生素或适当摄取抗氧化剂类药物,可降低LP(α)在体内的氧化修饰,从而达到预防及辅助治疗动脉粥样硬化等心、脑血管栓塞性疾病的目的,但其疗效还需进一步证实。
(涂志业 郭小梅)
参考文献
[1] Virani SS,Polsani VR,Nambi V. Novel markers of inflammation in atherosclerosis. Curr Atheroscler Rep,2008,10(2):164-170
[2] Rosenson RS. Biomarkers,atherosclerosis and cardiovascular events. Expert Rev Cardiovasc Ther,2008,6(5):619-622
[3] Calabro P,Willerson JT,Yeh ET. Inflammatory cytokines stimulated C-reactive protein production by human coronary artery smooth muscle cells. Circulation,2003,108(16):1930-1932
[4] Schwedler SB,Amann K,Wernicke K,et al. Native C-reactive protein increases whereas modified C-reactive protein reduces atherosclerosis in apolipop rotein E-knockoutmice. Circulation,2005,112(7):1016-1023
[5] Ridker PM,Cannon CP,Morrow D,et al. Pravastatin or Atorvastatin Evaluation and Infection Therapy Thrombolysis in Myocardial Infarction 22Investigators. C-reactive protein levels and outcomes after statin therapy. N Engl J Med,2005,352(1):20-28
[6] Nissen SE,Tuzcu EM,Schoenhagen P,et al. Reversal of A therosclerosis with Aggressive L ip id Lowering(REVERSAL)Investigators.Statin therapy,LDL cholesterol,C-reactive protein,and coronary artery disease. N Engl J Med,2005,352(1):29-38
[7] Nissen SE,Tuzcu EM,Schoenhagen P,et al. REVERSAL Investigators. Effect of intensive compared with moderate lipid-lowering therapy on progression of coronary atherosclerosis:A randomized controlled trial. JAMA,2004,291(9):1071-1080
[8] Taylor KE,Giddings JC,van den Berg CW. C-reactive protein-induced in vitro endothelial cell activation is an artefact caused by azide and lipopolysaccharide. Arterioscler Thromb Vasc Biol,2005,25(6):1225-1230
[9] van den Berg CW,Taylor KE,LangD. C-reactive protein-induced in vitro vasorelaxation is an artefact caused by the presence of sodium azide in commercial preparations. Arterioscler Thromb Vasc Biol,2004,24(10):e168-e171
[10] Paul A,Ko KW,Li L,et al. C-reactive protein accelerates the progression of atheroscerosis in apolipoprotein E-deficient mice. Circulation,2004,109(16):647-655
[11] Nilsson J. CRP-marker or maker of cardiovascular disease Arterioscler Thromb Vasc Biol,2005,25(8):1527-1528
[12] Reifenberg K,Lehr HA,Baskal D,et al. Role of C-reactive protein in atherogenesis:can the apolipop rotein E knockoutmouse provide the answer Arterioscler Thromb Vasc Biol,2005,25(8):1641-1646
[13] Hirschfield GM,Gallimore JR,Kahan MC,et al. Transgenic human C-reactive protein is not proatherogenic in apolipoprotein E-deficient mice. Proc Natl Acad SciUSA,2005,102(37):8309-8314
[14] Fredrikson GN,Hedblad B,Nilsson JA,et al. Association between diet,lifestyle,metabolic cardiovascular risk factors,and plasma C-reactive protein levels. Metabolism,2004,53(11):1436-1442
[15] Ridker PM,Brown NJ,Vaughan DE,et al. Established and emerging plasma biomarkers in the prediction of first atherothrombotic events. Circulation,2004,109(25Suppl 1):16-19
[16] RasouliML,Nasir K,Blumenthal RS,et al. Plasma homocysteine predicts progression of atherosclerosis. Atherosclerosis,2005,181(1):159-165
[17] Han KH,Hong KH,Park JH,et al. C-reactive protein promotes monocyte chemoattractant p rotein-1-mediated chemotaxis through up regulating CC chemokine receptor expression in human monocytes. Circulation,2004,109(21):2566-2571
[18] Manrique J,Diaz A,Gavira JJ,et al. Preliminary results of the effect of treatment of hyperhomocysteinemia and its relationship with inflammation,coagulation status,and endothelial function after renal transplantation. Transplant Proc,2005,37(9):3782-3784
[19] Holven KB,Aukrust P,Retterstol K,et al. Increased levels of C-reactive protein and interleukin-6in hyperhomocysteinemic subjects. Scand J Clin Lab Invest,2006,66(1):45-54
[20] Zhang R,Ma J,Xia M,et al. Mild hyperhomocysteinemia induced by feeding rats diets rich in methionine or deficient in fo-late promotes early atherosclerotic inflammatory processes. Jnutr,2004,134(4):825-830
[21] Postea O,Krotz F,Henger A,et al. Stereospecific and redox-sensitive increase in monocyte adhesion to endothelial cells by homocysteine. Arterioscler Thromb Vasc Biol,2006,26(3):508-513
[22] Song YS,Rosenfeld ME. Methionine-induced hyperhomocys-teinemia promotes superoxide anion generation and NF kappaB activation in peritonealmacrophages of C57BL/6mice. J Med Food,2004,7(2):229-234
[23] Packard CJ,O′Reilly DS,Caslake MJ,et al. Lipoprotein-associated phospholipase A2as an independent predictor of coronary heart disease West of Scotland Coronary Prevention Study Group. N Engl J Med,2000,343(16):1148-1155
[24] Caslake MJ,Packard CJ,Suckling KE,et al. Lipoprotein-associated phospholipase A2,platelet-activating factor acetylhy-drolase:a potential new risk factor for coronary artery disease. Atherosclerosis,2000,150(2):413-419
[25] Blake GJ,Dada N,Fox JC,et al. A prospective evaluation of lipoprotein-associated phospholipase A2levels and the risk of future cardiovascular events in women. J Am Coll Cardiol,2001,38(5):1302-1306
[26] Boyd HF,Fell SC,Hickey DM,et al. Potent,orally active inhibitors of lipoprotein-associated phospholipase A(2):1-(biphenylmethylamidoalkyl)-pyrimidones. Bioorg Med Chem Lett,2002,12(1):51-55
[27] Leach CA,Hickey DM,Ife RJ,et al. Lipoprotein-associated PLA2inhibition a novel non-lipid lowering strategy for atherosclerosis therapy. Farmaco,2001,56(1-2):45-50
[28] Carpenter KL,Dennis IF,Challis IR,et al. Inhibition of lipoprotein-associated phospholipase A2diminishes the death-inducing effects of oxidised LDL on human monocyte-macrophages. FEBS Lett,2001,505(3):357-363
[29] Rizzo MT,Nguyen E,Aldo-Benson M,et al. Secreted phospholipase A(2)induces vascular endothelial cell migration. Blood,2000,96(12):3809-3815
[30] Kiyotaka K,Yasutaka O,Keiji T,et al. Circulating Levels of Secretory TypeⅡPhospholipase A2Predict Coronary Events in Patients with Coronary Artery Disease. Circulation,1999,100:1280-1284
[31] Ping-Yen Liu,Yi-Heng Li,Wei-Chuan Tsai,et al. Prognostic value and the changes of plasma levels of secretory typeⅡphospholipase A2in patients with coronary artery disease undergoing percutaneous coronary intervention. EHJ,2003,20:1824-1832
[32] Tiret L,Godefroy T,Lubos E,et al. Genetic analysis of the interleukin-18system highlights the role of the Interleukin-18genein cardiovascular disease. Circulation,2005,112(5):620-623
[33] Elhage R,Jawien J,Rudling M,et al. Reduced atherosclerosis in Interleukin-18deficient apolipoprotein E-knockout mice. Cardiovasc Res,2003,59(1):234- 240
[34] de Nooijer R,von der Thusen J H,Verkleij CJ,et al. Overexpression of IL-18decreases intimal colla-gen content and promotes a vulnerable plaque phenotype in apolipoprotein-E-deficient mice. Arterioscler Thromb Vasc Biol,2004,24(12):2313- 2319
[35] Ridker PM,Rifai N,stampfer JM et al. Plasma concentration of interleukin-6and the risk of future myocardial infarction among apparently healthy men. Circulation,2000,101(15):1767-1772
[36] Kistorp C,Faber J,Galatius S,et al. Plasma adiponectin,body mass index,and mortality in patients with chronic heart failure. Circulation,2005,112(12):1756-1762
[37] Sehulze MB,Shai I,Rimm EB,et al. Adiponectin and fature coronary heart disease events among men with type 2diabetes. Diabetes,2005,54(2):534-539
[38] Pitti RM,Marsters SA,Ruppert S,et al.Induction of apoptosis by Apo-2ligand,a new member of the tumor necrosis factor cytokine family. J Biol Chem,1996,271(22):12687-12690
[39] Sato K,Niessner A,Kopecky SL,et al. TRAIL-expressing T cells induce apoptosis of vascular smooth muscle cells in the atherosclerotic plaque. J Exp Med,2006,203(1):239-250
[40] Kamohara H,Matsuyama W,Shimozato O,et al. Regulation of tumour necrosis factor-related apoptosis-inducing ligand(TRAIL)and TRAIL receptor expression in human neutrophils. Immunology,2004,111(2):186-194
[41] Laine P,Kaartinen M,Penttila A,et al. Association between myocardial infarction and the mast cells in the adventitia of the infarct-related coronary artery. Circulation,1999,99(3):361-369
[42] Kolodgie FD,Gold HK,Burke AP,et al. Intraplaque hemorrhage and progression of coronary atheroma. N Engl J Med,2003,349(24):2316-2325
[43] Naghavi M,Libby P,Falk E,et al. From vulnerable plaque to vulnerable patient:a call for new definitions and risk assessment strategies:PartⅠ. Circulation,2003,108(14):1664-1672
[44] Frohlieh J,Dobiasova M,Adler L,et al. Gender differences in plasma levels of lipoprotein(a)in patients with angiographieally proven coronary artery disease. Physiol Res,2004,53(5):481-486
[45] Riss-Hansen P,Kharazmi A,Jauhiainen M,et al. Induction of oxygen free radical generation in human monocytes by lipoprotein(a). Eur J Clin Invest,1994,24(7):497-499
[46] Bostom AG,Cupples LA,Jennern AG,et al. Elevated plasma lipoprotein(a)and coronary heart disease in men aged 55years and younger. A prospective study. JAMA,1996,276(7):544-548
[47] Danesh J,Collins R,Peto R. Lipoprotein(a)and coronary heart disease. Meta-analysis of prospective studies. Circulation,2000,102(10):1082-1085
[48] Wang XL,Tam C,Mc Credie RM,et al. Determinants of severity of coronary artery disease in Australian men and women. Circulation,1994,89(5):1974-1981
[49] Miwa K,Nakagawa K. Risk factors that discriminate“high-risk”from“low-risk”Japanese patients with coronary heart disease. Japanese Circulation,2000,64(11):825-830
第三节 不健康膳食结构
一、食物中的营养物质
159.人体必需的营养素和食物成分有哪些?
营养是供给人体用于产生能量和维持生命活动所需要的合理食物。食物中可以被人体吸收利用的物质叫营养素。目前已证实人类必需的营养素多达40余种,这些营养素必须通过食物摄入来满足机体需要。其中蛋白质、脂类和糖类不仅是构成机体的成分,还可以提供能量。在人体必需的矿物质中,有钠、钾、钙、磷、镁、氯、硫等必需常量元素及铁、碘、锌、硒、铜、铬、钼、钴等微量元素。维生素可分为脂溶性维生素和水溶性维生素。
除了这些营养素外,水也是人体必需的。另外,还有膳食纤维及其他植物化学物等膳食成分对维持健康也是必要的。
简而言之,蛋白质、脂类、糖类、维生素、矿物质、水、膳食纤维就是通常所说的七大营养物质。
160.蛋白质的基本组成单位是什么?蛋白质有哪些功能?
蛋白质是构成细胞的一类含氮元素的大分子物质。如果把人体当作一座建筑物,那么蛋白质就是构成这座大厦的主要建筑材料。人体的重要组成成分,如肌肉、神经、皮肤、血液、毛发等都是由蛋白质构成的;蛋白质是组织更新和修复的必需成分;调节人体的生理活动,合成抗体,增强抵抗力;某些情况下,蛋白质还可分解代谢,为机体产能。
蛋白质的种类很多(如人和动物的肌肉主要是蛋白质,输送氧气的血红蛋白是蛋白质,人体内进行生物化学反应时起催化作用的各种酶也是蛋白质)。蛋白质结构虽复杂,但是,各种蛋白质的基本组成单位都是氨基酸。组成人体蛋白质的氨基酸有20种。其中有8种氨基酸---赖氨酸、亮氨酸、异亮氨酸、蛋氨酸(甲硫氨酸)、苯丙氨酸、苏氨酸、色氨酸、缬氨酸在人体内不能合成,必须从食物中取得,称为必需氨基酸;其他12种可以在体内合成,称为非必需氨基酸。
161.脂类包括哪些成分?分别有什么功能?
脂类也称脂质,包括脂肪和类脂等。日常食用的动、植物油以脂肪为主要成分,还含有少量类脂等物质。脂肪是组成人体组织细胞的重要组成成分,它被人体吸收后供给热量,是同等量蛋白质或糖类供能量的2倍;脂肪是人体内能量物质的重要贮备形式;脂肪还有利于脂溶性维生素的吸收;维持人体正常的生理功能;体表脂肪可隔热保温,减少体热散失,支持、保护体内各种脏器以及关节等不受损伤。类脂包括磷脂、固醇类等,对人体有重要的作用。如磷脂是构成细胞膜和细胞器膜(如线粒体膜)的主要成分。神经组织中含磷脂特别丰富,磷脂除构成神经细胞的成分外,还是神经髓鞘的主要成分。
162.糖类包括哪些?具有什么功能?
糖类是自然界存在最多、分布最广的一类重要的有机化合物。糖的种类很多,可以分为单糖、二糖和多糖等几类。单糖包括葡萄糖、果糖、半乳糖、核糖和脱氧核糖等。葡萄糖是绿色植物光合作用的产物,是细胞内主要的供能物质。核糖和脱氧核糖都是组成核酸的重要物质。二糖包括蔗糖、麦芽糖和乳糖。多糖包括淀粉、糖原等,它们水解后产生许多分子的葡萄糖。食物中含有的糖类主要是淀粉,人体内主要的糖类是糖原和葡萄糖。糖类是人体最主要的热量来源,参与许多生命活动,是细胞膜的组成部分;维持正常的神经功能;促进脂肪、蛋白质在体内的代谢。
163.维生素包括哪些?分别有何功能?
维生素是维持人体正常生理功能必需的一类化合物,它们不提供能量,也不是机体的构造成分,但膳食中绝对不可缺少,如某种维生素长期缺乏或不足,即可引起代谢紊乱,以及出现病理状态而形成维生素缺乏症。
目前已经发现的维生素有20多种。根据维生素的溶解性质,可以把它们分为水溶性维生素和脂溶性维生素两大类。维生素B1、维生素B6、维生素B12、维生素C、泛酸、叶酸、烟酸、胆碱和生物素是水溶性维生素;维生素A、维生素D、维生素E、维生素K是脂溶性维生素。
维生素A:又称视黄醇,具有维持正常的视觉反应,维持上皮组织的正常形态与功能,维持正常的骨骼发育等作用。
维生素B1:又称硫胺素或抗神经炎素,能促进人体糖分和脂肪酸的正常新陈代谢,更有助于心脏和神经系统的正常功能。
维生素B2:又称核黄素,是皮肤和口腔健康所需要的物质,可促进皮肤、指甲、毛发的正常生长,帮助消除口腔内、唇、舌的炎症。
维生素B6:又称吡哆素,为人体内某些辅酶的组成成分,参与多种代谢反应,尤其是与氨基酸代谢有密切关系。
维生素B12:又称钴胺素或抗恶性贫血维生素,可促进红细胞的发育和成熟,使机体造血功能处于正常状态;同时也是神经系统功能健全不可缺少的维生素。
维生素C:又称抗坏血酸,可以保证牙齿、骨骼和血管健康,还有抗氧化功能、增加免疫力、加速伤口愈合等作用。
维生素D:又称抗佝偻病维生素,主要功能是调节体内钙、磷代谢,维持血钙和血磷的水平,从而维持牙齿和骨骼的正常生长发育。
维生素E:又称生育酚,是最主要的抗氧化剂之一,具有降低细胞老化、保持红细胞的完整性、促进细胞合成、抗不孕的功效。
维生素K:是促进血液正常凝固及骨骼生长的重要物质。
164.矿物质有哪些功能?
矿物质是人类不可缺少的一类营养素,包括人体所需的元素,如钠、钾、钙、磷、铁、锌、铜等。矿物质是构成人体组织(如骨骼、牙齿)的重要原料,缺乏钙、镁、磷、锰、铜,可能引起骨骼或牙齿不坚固。矿物质为多种酶的活化剂、辅因子或组成成分,如钙为凝血酶的活化剂,锌是多种酶的组成成分。矿物质有助于维持机体的酸碱平衡及组织细胞渗透压,维持神经肌肉兴奋性和细胞膜的通透性。
165.水有哪些功能?
水是人类和动物赖以生存的重要条件。水可以转运生命必需的各种物质及排出体内不需要的代谢产物;促进体内的一切化学反应;通过水分蒸发及汗液分泌散发大量的热量来调节体温;关节滑液、呼吸道及胃肠道黏液均有良好的润滑作用,泪液可防止眼睛干燥,唾液有利于咽部湿润及吞咽食物。
166.膳食纤维包括哪些?有什么功能?
膳食纤维是指植物中不能被消化吸收的成分,主要包括水溶性纤维与非水溶性纤维。纤维素、半纤维素和木质素是3种常见的非水溶性纤维,存在于植物细胞壁中;而果胶和树胶等属于水溶性纤维,存在于自然界的非纤维性物质中。
膳食纤维是维持健康不可缺少的营养物质,纤维在保持消化系统健康上扮演着重要角色,同时摄取足够的纤维也可以预防心血管疾病、癌症、糖尿病以及其他疾病。膳食纤维可以清洁消化道和增强消化功能,同时可稀释和加速食物中的致癌物质和有毒物质的清除,保护脆弱的消化道和预防结肠癌。纤维可减缓消化速度和最快速排泄胆固醇,所以可让血液中的血糖和胆固醇控制在最理想的水平。
二、常见食物的营养特点及其与心脑血管疾病的关系
167.食物可分为哪几类?分别提供哪些营养物质?
食物主要可分为五大类。
(1)谷类及薯类:谷类包括米、面、杂粮,薯类包括马铃薯、甘薯、木薯等,主要提供糖类、蛋白质、膳食纤维及B族维生素。
(2)动物性食物:包括肉、禽、鱼、奶、蛋等,主要提供蛋白质、脂肪、矿物质、维生素A、B族维生素和维生素D。
(3)豆类和坚果:包括大豆、其他干豆类以及花生、核桃、杏仁等坚果类,主要提供蛋白质、脂肪、膳食纤维、矿物质、B族维生素和维生素E。
(4)蔬菜、水果和菌藻类:主要提供膳食纤维、矿物质、众多维生素(如维生素C、维生素K),还有有益健康的植物化学物质。
(5)纯能量食物,包括动植物油、淀粉、食用糖和酒类,主要提供能量。动植物油还可提供维生素E和必需脂肪酸。
168.谷类食物含有哪些主要营养成分?与心脑血管病的关系如何?
谷类主要提供人体所需70%以上的热量和50%的蛋白质,谷类中的B族维生素和矿物质在膳食中也占相当的比重。谷类主要含有以下营养成分:
(1)以供给热能为主,每50g谷类可提供能量836kJ(199. 8kcal),谷类含糖类70%~80%,主要是淀粉多糖。
(2)谷粒(或麦粒)的谷膜、谷体、谷胚等不同部分的营养成分不一样,营养含量最丰富的部位是谷胚。谷胚是谷粒发芽的地方,含有丰富的B族维生素和维生素E,而且还含有蛋白质、糖类、脂肪和矿物质;谷膜也含有较丰富的矿物质、纤维素、维生素等;谷体的主要成分是淀粉及少量的蛋白质、矿物质、维生素。
(3)含有丰富的B族维生素。其中维生素B1、维生素B2、尼克酸含量较多。另外,小米、玉米中还含有胡萝卜素,谷类胚芽中含有较多的维生素E。谷类中的维生素大部分集中在胚芽、糊粉层和谷皮中。
(4)谷类能提供一定的植物性蛋白质。谷类的蛋白质含量为8%~15%,以燕麦最多,为15. 6%,白青稞为13. 4%,小麦为10%,大米和小米含8%左右。因谷粒外层蛋白质含量较高,所以精加工的米、面比粗米、标准粉中的植物蛋白质含量低。精面粉蛋白质含量为7. 2%,而标准粉为9. 9%。
(5)谷类中矿物质含量为1. 5%~3%,大部分集中在谷皮和糊粉层中,主要是钙、磷、钾、铁、铜、锰、锌等。
(6)谷类中脂肪含量较少,大部分为不饱和脂肪酸,还含有少量的磷脂。
(7)谷类食物含有丰富的可溶膳食纤维,能量密度较低,可使摄入的能量减少,有利于控制体重,防止肥胖。还可减少肠道对胆固醇的吸收,促进胆汁排泄,降低血胆固醇水平。同时富含植物化学物如木酚素、芦丁、类胡萝卜素等,具有抗氧化作用,可降低发生心脑血管疾病的危险性。
169.薯类食物含有哪些主要营养成分?与心脑血管病的关系如何?
(1)淀粉含量丰富。淀粉是糖类的重要来源,每100g干薯类食物中含有76~81g的糖类。薯类食物中含有优质的淀粉,尤其是由木薯生产的淀粉极易消化,特别适宜于婴儿及病弱者食用。
(2)含有丰富的膳食纤维。每100g干薯中含有1. 5~2. 0g膳食纤维,是谷类稻米的1~2倍。薯类食物中所含有的纤维素、半纤维素、果胶等膳食纤维,有利于肠道蠕动、食物消化。还有助于防止肥胖和糖尿病等慢性疾病。
(3)含有丰富的胡萝卜素和维生素C。每100g干红薯中胡萝卜素和维生素C的含量分别为750μg和25mg,在土豆粉中分别为120μg和27mg,而在谷类食物中基本不含这类维生素。
(4)含有较多的矿物质。在薯类食物中钙、铁的含量较高,每100g薯类食物中含钙量为100~200mg,铁为10mg,分别为谷类食物的5~10倍。
(5)含有某些特殊的保健成分。如在薯类食物中所含有的黏体蛋白(一种多糖蛋白的混合物),可以预防心血管系统的脂肪沉积,保持动脉血管弹性,防止动脉粥样硬化发生。
170.畜肉类食物含有哪些主要营养成分?与心脑血管病的关系如何?
畜肉类包括猪、牛、羊、马等的肌肉、内脏及其制品。畜肉的肌色较深。呈暗红色,故有“红肉”之称;而禽肉及水产动物的肉色较浅,呈白色,故又称“白肉”。畜肉类富含蛋白质、脂类、维生素A、B族维生素及铁、锌等矿物质。因畜类动物的种类、年龄、肥瘦程度以及部位不同,其营养成分差别很大。
(1)畜肉的蛋白质含量一般为10%~20%,其氨基酸组成与人体需要较接近,营养价值较高。牛羊肉蛋白质含量一般为20%,高于猪肉(13. 2%)。
(2)畜类内脏的胆固醇含量较高,以脑组织最高,每100g脑中含2400mg以上,其他脏器在300mg左右,是瘦肉的2~3倍;畜肉中猪肉脂肪含量最高,平均为18%,羊肉次之,牛肉最低。但牛羊肉的脂肪组成以饱和脂肪酸为主,其中主要是棕榈酸和硬脂酸。应注意的是,同样是瘦肉但脂肪含量差别较大,如牛里脊肉中脂肪含量为0. 9%,而猪里脊肉中脂肪可达7. 9%。畜肉脂肪的过量摄入不利于心脑血管健康,尤其对于心脑血管病患者和中老年人来说,更要限制饱和脂肪含量高的畜肉的过量摄入。
(3)维生素A、B族维生素含量和铁的含量也很高。每100g羊肝和牛肝中维生素A含量可达200mg以上。畜肉中铁主要以血红素形式存在,有较高的生物利用率。
171.禽类食物含有哪些主要营养成分?与心脑血管病的关系如何?
禽类食品指鸡、鸭、鹅、鸽等的肌肉及其制品,可加工烹制成各种美味佳肴,是一类食用价值很高的食物,主要含有以下主要营养成分。
(1)禽肉蛋白质含量为16%~20%,其中鸡肉和鹌鹑肉的蛋白质含量较高,约达20%;鹅肉约18%;鸭肉相对较低,约16%;心、肝、肾等内脏器官的蛋白质含量略低于肌肉,在14%~16%。禽肉所含的蛋白质都是完全蛋白质,富有人体必需的各种氨基酸,这些必需氨基酸的构成比例接近人体需要,很容易被人体充分吸收和利用。因此,禽肉是老年人、心脑血管病患者较好的蛋白质食品来源,对体质虚弱、病后或产后的人群也非常适宜。
(2)禽肉脂肪含量差别较大,火鸡和鹌鹑的脂肪含量在3%左右,鸡和鸽子在9%~14%,鸭和鹅达20%左右。禽肉的脂肪含量比猪肉等畜肉少,而且含有较多的不饱和脂肪酸,如亚油酸的含量达20%左右,易消化吸收。
(3)禽类可提供多种维生素,主要以维生素A和B族维生素为主,内脏含量比肌肉中多,肝脏中含量最多。
(4)禽类含有多种矿物质,内脏含量普遍高于肌肉。其中铁主要以血红素形式存在,消化吸收率很高。鸭肝含铁最丰富,每100g达23mg。
172.鱼类食物含有哪些主要营养成分?与心脑血管病的关系如何?
(1)鱼类蛋白质含量为15%~22%,平均18%左右。鱼类蛋白质的氨基酸组成一般较为平衡,与人体需要接近,利用率较高。
(2)鱼类脂肪含量为1%~10%,平均5%左右,多由不饱和脂肪酸组成。单不饱和脂肪酸主要是棕榈油酸和油酸,多不饱和脂肪酸主要由亚油酸、亚麻酸、二十碳五烯酸(EPA)和二十二碳六烯酸(DHA)组成。富含EPA和DHA的海产鱼类对预防血脂异常和心脑血管病等有积极作用。
(3)糖类的含量较低,约1. 5%,主要存在形式为糖原。
(4)鱼肉含有一定数量的维生素A、维生素D、维生素E,维生素B2和烟酸等的含量也较高,而维生素C含量则很低。鱼油和鱼肝油是维生素A和维生素D的重要来源。鱼类矿物质含量为1%~2%,其中硒和锌的含量丰富,钙、钠、钾、氯、镁等含量也较多。海产鱼类富含碘,有的海产鱼含碘(50~100)μg/100g。
(5)海鱼和淡水鱼的营养成分大体相同,但总的来说,深海鱼营养价值相对高一些,不饱和脂肪酸、碘、硒、锰等矿物质及维生素A、维生素D含量更多。一般来说,鲑鱼、鲔鱼、三文鱼等生活在寒带水域的深海鱼类,脂肪厚,鱼油多,相应的ω-3脂肪酸含量较高。而淡水鱼大多生长期短、水环境污染严重,ω-3脂肪酸含量低。例如三文鱼的ω-3脂肪酸含量是带鱼的3倍、鲤鱼的5倍、草鱼的20倍。所以,真正具有抗氧化功效的主要还是深海鱼。
(6)无鳞鱼不饱和脂肪酸含量一般较有鳞鱼低,而胆固醇含量比较高;所以对中老年人,特别是心脑血管疾病患者,尤其适宜食用有鳞鱼。
173.奶类食物含有哪些主要营养成分?与心脑血管病的关系如何?
奶类是一种营养成分齐全、组成比例适宜、易消化吸收、营养价值高的天然食品,主要提供优质蛋白质、维生素A、维生素B2和钙。
(1)牛奶中蛋白质含量平均为3%,消化率高达90%以上,其必需氨基酸比例也符合人体需要,属于优质蛋白质。
(2)脂肪含量为3%~4%,并以微脂肪球的形式存在,有利于消化吸收。
(3)糖类主要为乳糖,有调节胃酸、促进胃肠蠕动和促进消化液分泌的作用,并能促进钙、铁、锌等矿物质的吸收以及助长肠道乳酸杆菌繁殖,抑制腐败菌的生长。
(4)牛奶中富含钙、磷、钾等矿物质,且容易被人体吸收,是膳食中钙的最佳来源。
(5)牛奶中的某些氨基酸具有保持血管弹性、防止血管硬化的作用。此外,钙在调节血压上起重要作用,而牛奶中含有丰富的钙,因此有助于平衡血压。
174.蛋类食物含有哪些主要营养成分?与心脑血管病的关系如何?
蛋类包括鸡蛋、鸭蛋、鹅蛋、鹌鹑蛋、鸽蛋及其加工制成的咸蛋、松花蛋等。蛋类的营养素含量不仅丰富,而且质量也很好,是营养价值很高的食物。不同品种的蛋类,其营养成分大致相同。
(1)各种蛋类的蛋白质含量相似,全蛋为12%左右,蛋黄高于蛋清。加工成咸蛋或松花蛋后,无明显变化。蛋类蛋白质氨基酸组成与人体十分接近,营养价值很高,优于其他动物性蛋白。
(2)鸡蛋中脂肪含量为10%~15%。98%的脂肪存在于蛋黄中,蛋清中含脂肪极少,蛋黄中的脂肪消化吸收率高。
(3)蛋黄中维生素含量十分丰富,且种类较全,包括所有的B族维生素、维生素A、维生素D、维生素E、维生素K及微量的维生素C。鸭蛋和鹅蛋的维生素含量总体而言略高于鸡蛋。
(4)矿物质主要存在于蛋黄部分,蛋清部分含量较低,蛋黄中含矿物质为1. 0%~1. 5%。其中钙、磷、铁、锌、硒等含量丰富。
(5)蛋类中糖的含量较低。蛋黄是磷脂的极好来源,所含卵磷脂具有降低血胆固醇的效果,并能促进脂溶性维生素的吸收。
175.豆类食物含有哪些主要营养成分?与心脑血管病的关系如何?
大豆包括黄豆、黑豆和青豆。大豆制品通常分为非发酵豆制品和发酵豆制品两类:非发酵豆制品有豆浆、豆腐、豆腐干、腐竹等,发酵豆制品有豆豉、豆瓣酱、腐乳、臭豆腐、豆汁等。大豆含有丰富的优质蛋白、不饱和脂肪酸、钙及B族维生素,是我国居民膳食中优质蛋白质的重要来源。
(1)大豆蛋白质含量为35%~40%,除蛋氨酸外,其余必需氨基酸的组成和比例与动物蛋白相似,而且富含谷类蛋白缺乏的赖氨酸,是与谷类蛋白质互补的天然理想食品。
(2)大豆中脂肪含量为15%~20%,其中不饱和脂肪酸占85%,亚油酸高达50%,且消化率高,还含有较多磷脂。
(3)大豆中糖类含量为25%~30%,有一半是膳食纤维,其中棉子糖和水苏糖在肠道细菌作用下发酵产生气体,可引起腹胀。
(4)大豆含有丰富的磷、铁、钙等矿物质,每100g大豆分别含有磷571mg、铁11mg和钙367mg,明显多于谷类。
(5)大豆中维生素B1、维生素B2和烟酸等B族维生素含量也比谷类高数倍,并含有一定数量的胡萝卜素和丰富的维生素E。
(6)大豆还含有多种有益于健康的成分,如大豆皂苷、大豆异黄酮、植物固醇、大豆低聚糖等,尤其对于中老年人和心脑血管病患者来说是一类很好的食物。
176.蔬菜类食物含有哪些主要营养成分?与心脑血管病的关系如何?
蔬菜含水分多,能量低,富含植物化学物质,是提供微量营养素、膳食纤维和天然抗氧化物的重要来源。一般新鲜蔬菜含65%~95%的水分,多数蔬菜含水量在90%以上。蔬菜含纤维素、半纤维素、果胶、淀粉、糖类等,大部分绿叶和花茎类蔬菜能量很低,故蔬菜是一类低能量食物。蔬菜是胡萝卜素、维生素B2、维生素C、叶酸、钙、磷、钾、铁的良好来源。
每类蔬菜各有其营养特点。嫩茎、叶、花菜类蔬菜(如白菜、菠菜、西兰花)是胡萝卜素、维生素C、维生素B2、矿物质及膳食纤维的良好来源,维生素C在蔬菜代谢旺盛的叶、花、茎内含量丰富,与叶绿素分布平行。一般深色蔬菜的胡萝卜素、核黄素和维生素C含量较浅色蔬菜高,而且含有更多的植物化学物质。同一蔬菜中叶部的维生素含量一般高于根茎部,如窝笋叶、芹菜叶、萝卜叶比相应茎根部高出数倍。叶菜的营养价值一般又高于瓜菜。根菜类蔬菜膳食纤维较叶菜低。十字花科蔬菜(如甘蓝、菜花、卷心菜等)含有植物化学物质如芳香性异硫氰酸脂,它是以糖苷形式存在的主要抑癌成分。水生蔬菜中菱角和藕等糖类含量较高。菌藻类(如口蘑、香菇、木耳、酵母和紫菜等)含有蛋白质、多糖、胡萝卜素、铁、锌和硒等矿物质,在海产菌藻类(如紫菜、海带)中还富含碘。
大量研究表明,蔬菜水果的摄入可影响血压与心血管疾病。适当多吃水果蔬菜特别是绿叶蔬菜、富含维生素C的蔬菜和水果,可降低患冠心病的风险。
177.水果类食物含有哪些主要营养成分?与心脑血管病的关系如何?
多数新鲜水果含水分85%~90%,是膳食中维生素(维生素C、胡萝卜素以及B族维生素)、矿物质(钾、镁、钙)和膳食纤维(纤维素、半纤维素和果胶)的重要来源。红色和黄色水果(如芒果、柑橘、木瓜、山楂、沙棘、杏)中胡萝卜素含量较高;枣类(鲜枣、酸枣)、柑橘类(橘、柑、橙、柚)和浆果类(猕猴桃、沙棘、草莓)中维生素C含量较高;香蕉、枣、红果、龙眼等的钾含量较高。成熟水果所含的营养成分一般比未成熟的水果高。
水果中含糖类较蔬菜多,主要以双糖或单糖形式存在,如苹果和梨以果糖为主,葡萄和草莓以葡萄糖和果糖为主。水果中的有机酸如果酸、柠檬酸、苹果酸、酒石酸等含量比蔬菜丰富,能刺激人体消化腺分泌,增进食欲,有利于食物的消化,同时有机酸对维生素C的稳定型有保护作用。水果含有丰富的膳食纤维,这种膳食纤维在肠道能促进肠道蠕动,尤其水果含较多的果胶,这种可溶性膳食纤维有降低胆固醇的作用,有利于预防动脉粥样硬化,还能与肠道中的有害物质如铅结合,促使其排出体外。此外,水果中还含有黄酮类物质、芳香物质、香豆素、D-柠檬萜(存在于果皮的油中)等植物化学物质,它们具有特殊生物活性,有益于机体健康。
178.酒精类食物含有哪些主要营养成分?与心脑血管病的关系如何?
酒精类属于纯能量食物,可以提供较多的能量,特别是高度的白酒。每克酒精含有29kJ (7kcal)能量。虽然酒精在体内不能直接转换为脂肪,但其产生的能量可以替代食物中脂肪、糖类和蛋白质产生的能量。当摄入能量大于消耗能量时,机体就会将由酒精所替换其他食物来源的能量转变为脂肪在体内储存。
啤酒含有17种氨基酸,包括7种必需氨基酸,还含有10种维生素,其中维生素B1为2. 5~5μg/ml;维生素B2为34~56μg/ml。啤酒中的乙醇、糖类和氨基酸等都是高发热的成分,1L 12度的啤酒发热量为440cal,因此,啤酒享有“液体面包”的美称。黄酒含有21种氨基酸,包括8种必需氨基酸,其含量是啤酒的5~10倍,故又称之为“液体蛋糕”。
179.酒饮料中的酒精含量是如何计算的?高度酒、中度酒和低度酒是如何划分的?
酒饮料中酒精含量称作“酒度”。有三种表示方法:①容积百分比,以%(V/V)为酒度,即每100ml酒中含有的纯酒精毫升数;②质量百分数,以%(m/m)为酒度,即每100g酒中含有的纯酒精克数;③标准酒度,欧美常用此来表示蒸馏酒中的酒精含量。
人们按酒精含量习惯将酒分为高度酒(国外又称烈性酒)、中度酒和低度酒三类。
(1)高度酒是指40度以上的酒,如高度白酒、白兰地和伏特加。
(2)中度酒是指20~40度的酒,如38度的白酒和马提尼等。
(3)低度酒是指酒精含量在20度以下的酒,如啤酒、黄酒、葡萄酒、日本清酒等。各种低度酒的酒精度相差很大。
一般的啤酒的酒精含量为3. 5%~5%,通常把含酒精2. 5%~3. 5%的称为淡啤酒,1%~2. 5%含量的称为低醇啤酒,1%以下的酒精含量则称为无醇啤酒。
180.饮料可分为哪几类?各有什么特点?
在我国,饮料是指经过定量包装、供直接饮用或用水冲调饮用、酒精含量不超过质量分数为0. 5%的制品,但不包括饮用药品。
按照GB 10789《饮料通则》的分类,我国饮料可分为:碳酸饮料(汽水)类、果汁和蔬菜汁类、蛋白饮料类、饮用水类、茶饮料类、咖啡饮料类、植物饮料类、风味饮料类、特殊用途饮料类、固体饮料类以及其他饮料类十一大类。
碳酸饮料类是指在一定条件下充入二氧化碳气体的饮料,包括:可乐型汽水、果汁型汽水、果味型汽水以及苏打水、姜汁汽水等。
果汁和蔬菜汁类是指以水果和(或)蔬菜等为原料,经加工或发酵制成的饮料,包括100%果汁(蔬菜汁)、果汁和蔬菜汁饮料、复合果蔬汁(浆)及其饮料、果肉饮料、发酵型果蔬汁饮料等。其中果汁和蔬菜汁饮料的果汁或蔬菜汁含量须在10%以上;水果饮料果汁含量须在5%以上。
蛋白饮料类是指以乳或乳制品以及含有一定蛋白含量的植物的果实、种子或种仁等为原料,经加工制成的饮料,包括含乳饮料、植物蛋白饮料、复合蛋白饮料。其中,含乳饮料又包括配制型含乳饮料和发酵型含乳饮料,这两类含乳饮料中乳蛋白质含量须在1%以上;含乳饮料也包括乳酸菌饮料,乳酸菌饮料中乳蛋白质含量须在0. 7%以上。植物蛋白饮料包括豆奶(浆)、豆奶饮料、椰子汁、杏仁露、核桃露、花生露等,其蛋白质含量须在0. 5%以上。
饮用水类是指密封于容器中的可直接饮用的水,包括:饮用天然矿泉水、饮用天然泉水、其他天然饮用水、饮用纯净水、饮用矿物质水及其他饮用水(如调味水)。
茶饮料类是指以茶叶的水提取液或其浓缩液、茶粉等为原料,经加工制成的饮料,包括茶饮料(茶汤)、调味茶饮料、复(混)合茶饮料等,其中调味茶又分为:果汁(味)茶饮料、奶(味)茶饮料、碳酸茶饮料。
咖啡饮料类是指以咖啡的水提取液或其浓缩液、速溶咖啡粉为原料,经加工制成的饮料,包括浓咖啡饮料、咖啡饮料、低咖啡因咖啡饮料。
植物饮料类是指以植物或植物抽提物(水果、蔬菜、茶、咖啡除外)为原料,经加工制成的饮料,包括食用菌饮料、藻类饮料、可可饮料、谷物饮料、凉茶饮料等。
风味饮料类是指以食用香精(料)、食糖和(或)甜味剂、酸味剂等作为调节风味的主要手段,经加工制成的饮料,包括果味饮料、乳味饮料、茶味饮料、咖啡味饮料等。
特殊用途饮料类是指通过调整饮料中营养素的成分和含量,或加入具有特定功能成分的适应某些特殊人群需要的饮料,包括运动饮料、营养素饮料、能量饮料等。
固体饮料类是指食品原料、食品添加剂等加工制成粉末状、颗粒状或块状等固态料的供冲调饮用的制品,如果汁粉、豆粉、茶粉、咖啡粉(速溶咖啡)、果味型固体饮料、固态汽水(泡腾片)、姜汁粉、蛋白型固体饮料等。
181.饮茶与健康有什么关系?
中国是茶的故乡,是世界茶文化的发源地。饮茶在我国有着悠久的历史。
经常适量饮茶,有益人体健康。茶叶中含有多种对人体有益的化学成分,例如茶多酚、咖啡碱、茶多糖等。茶多酚、儿茶素等活性物质可以使血管保持弹性,并能消除动脉血管痉挛,防止血管破裂。有研究表明,长期饮茶对预防心血管病和某些肿瘤有一定益处。
茶叶中含有丰富的微量元素,如铁、锌、硒、铜、锰、铬等,但是茶叶本身为非可食部分,由于使用量少及各元素的溶出率有限,饮茶并不是补充这些元素的良好食物来源。
另一方面,长期大量饮用浓茶会影响消化功能,引起胃炎和消化性溃疡复发。茶叶中的鞣酸会阻碍铁质的吸收,特别是缺铁性贫血的人,应该注意补充富含铁的食物。
182.为什么适当多吃蔬菜水果有助于预防心脑血管疾病?
来自哈佛大学的一项前瞻性队列研究表明,每增加一份蔬菜水果的摄入,冠心病发病风险可降低4%;每增加一份绿叶蔬菜、十字花科蔬菜、薯类的摄入,可使女性冠心病发病风险分别降低30%、24%、22%,这表明适当多吃水果蔬菜特别是绿叶蔬菜、富含维生素C的蔬菜和水果,可降低冠心病发生的风险。2003年世界卫生组织和联合国粮农组织(WHO/FAO)专家咨询委员会在“膳食、营养与慢性疾病预防”报道中指出,在《防止高血压膳食方法》的研究中,增加蔬菜水果摄入同时降低脂肪摄入与仅增加蔬菜水果的摄入两种膳食模式,均可有效降低血压,在群体水平上可明显降低心脑血管疾病的发病风险。
183.为什么说富含蔬菜水果的饮食有利于维持健康体重?
蔬菜水果富含水分和膳食纤维,体积大而能量密度较低,能增强饱腹感,从而降低能量摄入,故富含蔬菜水果的膳食有利于维持健康体重。一项长达10年的前瞻性研究结果显示,蔬菜摄入量高者(每周摄入19份以上蔬菜水果)体重指数显著下降。在加拿大、美国进行较长时间的随访研究结果也表明,适当多吃蔬菜水果可降低发生肥胖的危险性。《中国成人超重和肥胖症预防控制指南》建议人们注意膳食平衡,特别要增加蔬菜和水果在食物中的比例,对预防超重和肥胖具有重要意义。
184.为什么说富含蔬菜水果的饮食有利于预防2型糖尿病?
研究表明,适当多吃蔬菜水果可降低2型糖尿病的发病率,这与其含膳食纤维有关,因为膳食纤维可降低餐后血糖反应,也可能通过抗氧化成分来介导。一项随访20年的结果显示,与不摄入蔬菜水果的人相比,每天摄入5份或更多蔬菜水果的人患2型糖尿病的危险显著降低。
在美国、芬兰进行的随访观察研究也显示富含蔬菜水果的膳食可显著降低发生糖尿病的危险,而红肉、加工肉、油炸食品、高脂奶制品、精制谷类、糖、点心摄入多的膳食及以奶油、全脂奶为特点的膳食作用则相反。糖类食物对糖尿病患者也很重要,尤其是来自蔬菜、水果中的糖类,应鼓励糖尿病患者选择各种蔬菜水果食用,特别是富含膳食纤维的蔬菜水果。
185.膳食结构与血脂有何关系?
自从Keys于1953年首次提出膳食中总脂肪量是影响血浆TC水平的主要因素以来,已经开展了许多大规模的国际协作研究。早在20世纪50年代末对七国人群采用统一的方法测定血脂与膳食成分的前瞻性研究已发现不同国家人群血清TC均值分别与其膳食中胆固醇及饱和脂肪酸所占热量百分比呈正相关。如胆固醇摄入量从200mg/d增加到400mg/d,血清TC可升高0. 13mmol/L(5mg/dl),饱和脂肪酸从占每日热量7%增加到14%,血清TC可增加0. 52mmol/ L(20mg/dl),其中多为LDL-C增加。在经济较不发达或膳食中素食成分居多,胆固醇和脂肪摄入较少,热能较低的东方国家人群平均血清TC、LDL-C水平均显著低于经济发达、脂肪与胆固醇摄入较多的北欧或美国人群。我国于20世纪80年代对不同地区13组人群做的膳食营养对血清TC影响的调查同样发现血清TC水平与膳食中脂肪、饱和脂肪酸及胆固醇摄入量呈正相关。近20年我国流行病学研究资料进一步证实,在经济发达、生活水平较高的地区人均血清TC水平升高明显。以北京地区为例,1999年比1984年人群血清TC水平男女两性均平均升高40mg。
186.常见饮食成分和饮食结构对血压有何影响?
常见饮食成分和饮食结构对血压的影响见表5-1。
表5-1 常见饮食成分和饮食结构对血压的影响

(续 表)

+/-.限制或可疑证据;+.推荐证据,来源于观察和某些临床研究;++.有说服力证据,来源于临床试验;直接.正相关;相反.负相关
187.请简述常见食物的具体营养成分
常见食物的具体营养成分见表5-2。
表5-2 常见食物营养成分列表(每100g食物中所含营养成分)

(续 表)

三、不健康膳食结构与心脑血管疾病
188.中国人的传统饮食结构健康吗?
中国人的传统饮食结构特点是低饱和脂肪酸、低胆固醇、低动物蛋白质、低钙、低钾、高钠。这种饮食结构对于心脑血管疾病患者来说,既有其保护作用,又有许多危害。中国人的饮食结构中较低的饱和脂肪酸和胆固醇是我国冠心病发病率低于西方国家的合理膳食因素,但高钠、低钙、低钾、低动物蛋白质摄入却是构成脑卒中高发的膳食因素。此外,随着社会经济的发展、人民生活水平的提高以及生活节奏的加快,中国人的日常饮食也日趋西化,高油高脂食物逐渐增多,增加了心脑血管疾病发生的危险性。
189.哪些不良饮食因素是心脑血管疾病的危险因素?
促发心脑血管疾病的不良饮食因素主要有:高脂饮食(主要导致动脉粥样硬化和冠心病)、高盐饮食(主要导致高血压和脑卒中)、高糖饮食(主要导致肥胖和诱发糖尿病)、挑食(主要是蔬菜水果摄入不足)、暴饮暴食(容易诱发心脑血管事件)、偏食等。
190.高脂饮食可带来哪些危害?
高胆固醇膳食(包括摄入过多的烹调油和动物脂肪)是高脂血症的重要危险因素。长期血脂异常可引起脂肪肝、动脉粥样硬化、冠心病、脑卒中、胆囊炎等疾病,严重的高甘油三酯血症还可引起急性胰腺炎。高脂肪膳食也是发生肥胖的主要原因,而肥胖是糖尿病、高血压、动脉粥样硬化和冠心病的独立危险因素。有研究提示在东方人群中血清TC每增加0. 6mmol/L (23mg/dl)则冠心病相对危险增加34%。中国研究资料也显示随着血清LDL-C升高,心血管病危险也明显增加。
191.什么是反式脂肪酸?
反式脂肪酸也称反式脂肪,又称为“逆态脂肪酸”。反式脂肪酸属于不饱和脂肪酸,是以植物油为原料通过部分“氢化”处理所产生的油脂。其分子包含位于碳原子相对两边的反向共价键结构,和顺式脂肪比较起来此反向分子结构较不易扭结,因此具有耐高温、不易变质、存放更久等优点。反式脂肪酸含量高的食物主要有:人造奶油、人造黄油、膨化食品、高温油炸食品等。
192.反式脂肪酸有哪些危害?
近年来的大量研究均表明,反式脂肪酸会增加对健康有害的胆固醇,令罹患心脏病的风险增加,其危害主要有以下几点。
(1)导致动脉硬化:含有丰富反式脂肪酸的脂肪能促进动脉硬化。具体表现在反式脂肪酸在提高低密度脂蛋白胆固醇(坏胆固醇)水平的程度与饱和脂肪酸相似;此外,反式脂肪酸会降低高密度脂蛋白胆固醇(好胆固醇)水平,这说明反式脂肪酸比饱和脂肪酸更有害。
(2)导致血栓形成:反式脂肪酸有增加血液黏稠度的作用。有研究证明,摄食占热量6%的反式脂肪酸人群的全血凝集程度比摄食占热能2%的反式脂肪酸人群明显增加,因而容易产生血栓。
(3)影响生长发育:反式脂肪酸能通过胎盘转运给胎儿,母乳喂养的婴幼儿都会因母亲摄入人造黄油使婴幼儿被动摄入反式脂肪酸。反式脂肪酸对生长发育的影响包括:使胎儿和新生儿比成人更容易患上必需脂肪缺乏症,对中枢神经系统的发育产生不良影响,抑制前列腺素的合成等。
193.为什么油炸食品不宜多吃?
脂肪是高能量的营养素,1g脂肪提供的能量比1g糖类和1g蛋白质提供能量的总和还要多。因此,经烹调油煎炸后的食物能量会增加许多,如100g面粉制成的馒头是160g,提供1507kJ(360kcal)能量;炸成油条后重量为162g,提供的能量高达2620kJ(626kcal)。100g蒸土豆提供能量293kJ(70kcal);同样重量的土豆炸成薯条后重量为50g,提供的能量为628kJ (150kcal);炸成薯片重量为25g,提供能量为578kJ(138kcal)。这些增加的能量完全来自烹调油。
能量过剩导致的超重、肥胖及相关疾病已成为西方国家和我国居民(特别是城市和富裕农村地区居民)的重要营养问题,控制能量摄入是防止肥胖的重要手段之一。因此,为防止能量过剩应少吃油炸食物。
此外,富含淀粉的食品,如面粉类、薯类食品等,油炸时可能会产生丙烯酰胺等有害成分,故不宜多吃。
194.高盐饮食对心脑血管系统有何危害?
高血压的流行病学调查证实,人群的血压水平和高血压的患病率均与食盐的摄入量密切相关。临床高血压的干预治疗证实,当食盐摄入增加时,血压就升高。如每天食盐摄入量减少2. 4g,健康人的平均收缩压可下降0. 3k Pa(2. 3mm Hg),舒张压可降低0. 19k Pa(1. 4mm Hg);而高血压患者的收缩压平均可降低0. 77k Pa(5. 8mm Hg),舒张压可降低0. 33k Pa (2. 5mm Hg)。表明食盐摄入量的多少直接影响血压水平。
50岁以上和有家族性高血压的人群,其血压对食盐摄入量的变化更敏感,膳食中的食盐如果增加或减少,血压就会随之改变。高盐饮食还可以改变血压昼高夜低的变化规律,变成昼高夜也高,发生心脑血管意外的危险性就大大增加。
195.什么是盐敏感性高血压?它有什么特点?
盐敏感性高血压是指高盐摄入引起血压显著升高,而限制盐摄入可使升高的血压下降。其临床特点可概括为:盐负荷后血压明显升高;血压的昼夜差值缩小;夜间谷变浅;血压的应激反应增强;肾脏靶器官损害出现早;胰岛素抵抗;左心室重量增加。
流行病学研究表明,不同种族和人群盐敏感个体的检出率不同。盐敏感者在血压正常人群中的检出率为15%~42%,在高血压人群中,盐敏感性高血压则高达28%~74%,而且血压的盐敏感性随年龄增长而增加,特别是高血压病患者。故针对盐敏感性高血压采取有效的预防和治疗,可大大降低高血压的患病人数,限盐是达到此目的的关键。
196.什么是低钠盐?它有什么作用?
限盐是盐敏感性高血压防治的关键因素。但是在日常生活中,减少盐量会影响人们长期形成的味觉习惯。而且,从高盐摄入转为低盐饮食不仅表现在口味咸淡的变化,更重要的是人们根深蒂固的饮食文化及生活方式、习惯的改变。因此,研究开发出一种不影响味觉习惯,但又能减少钠盐摄入、补充钾和钙的复合离子盐成为国内外学者研究的热点。
1985年,美国学者McCarron在食盐中添加钙离子用于高血压病患者,可使血压明显下降。此后的很多研究也证实了这种高钙盐有显著的降压作用,但加入钙剂量过多或时间过长,可使尿路结石患病率增加。随后,Max Well在食盐中添加钾,可使高血压病患者的血压下降,但钾过多明显影响味觉。1992年以后,英、美、俄、法等国学者分别开发出了同时添加钾离子和钙离子的离子盐,由于降低了钾、钙的量,使尿路结石和味觉障碍得以解决,加之钾和钙可发挥协同作用,故而降压作用较以前有所改观,但是,在食盐中加入钾、钙的比例仍待进一步探讨。虽然在低钠替代盐的研究中仍存在一些问题,但它无疑为盐敏感性高血压的防治打开了一扇新的大门。
197.为什么熏制、腌制、酱制食品不宜多吃?
熏鱼、熏肉、火腿等食品在加工时需利用木屑等各种材料焖烧产生的烟气来熏制,以提高其防腐能力,而且使食品产生特殊的香味。但是,烟熏气体中含有致癌物质苯并芘,容易污染食品,必须引起警惕。腌制食品含盐分太高,经常食用不利于健康。
酱制食品中需要添加亚硝酸盐以利于发色和保藏,但可引起胡萝卜素、维生素B1、维生素C以及叶酸破坏。尤其是亚硝酸盐可以转化成致癌物亚硝胺,过多食用有害健康。
198.高糖饮食有何危害?
世界卫生组织一份有关人类死因的调查分析显示,长期高糖饮食者的平均寿命比正常饮食者短10~20年。研究人员指出,长期高糖饮食,会使体内环境失调。由于糖属酸性,摄入过量会改变血液酸碱度,降低机体免疫力,引起经常性感冒以及龋齿、骨质疏松等病症;吃糖过多还会影响体内脂肪消耗,造成脂肪堆积,导致血脂过高、肥胖症和动脉粥样硬化;摄取糖类过量,会使人产生饱腹感,不思饮食,影响其他食物摄入,导致营养缺乏。长期高糖饮食会导致胰岛素抵抗,特别是40岁以上的中老年人,高糖饮食容易诱发糖尿病。
199.什么是“生糖指数”?其临床意义何在?
1981年Jenkins提出了食物生糖指数(glycemic index)的概念,旨在按照食物餐后血糖应答的不同来区分各种来源的糖类和富含糖类的食物。低生糖指数食物是指那些消化吸收较慢、引起血糖应答低的食物;而高生糖指数食物是指能快速消化吸收、引起血糖应答高的食物。一般而言生糖指数指食用含50g糖类的食物和食用相当量的葡萄糖或面包,在一定时间内(一般为2h)体内血糖曲线下面积的百分比重。它反映了食物与葡萄糖相比升高血糖的速度和能力,是衡量食物引起餐后血糖反应的一项指标。我们把葡萄糖的生糖指数定为100,生糖指数>70的为高生糖指数食物,它们进入胃肠后消化快、吸收率高、迅速进入血液,导致血糖峰值高,但下降速度也快;血糖生成指数<55的为低生糖指数食物,它们在胃肠道停留时间长、吸收率低,吸收入血液后峰值低,下降速度较慢,引起餐后血糖反应较小。一般而言,精致谷类、糊化薯类、西瓜的生糖指数较高,粗粮、豆类、乳类、绿叶蔬菜、苹果和猕猴桃等水果的生糖指数较低,果类蔬菜、普通薯类和香蕉等水果的生糖指数介于二者之间。
200.过量饮酒有何危害?
大量饮酒尤其是长期大量饮酒的人机体营养状况低下。一方面大量饮酒使糖类、蛋白质及脂肪的摄入比例失衡,维生素和矿物质的摄入量也不能满足要求;另一方面大量饮酒,可造成肠黏膜损伤及对肝脏功能损害,从而几乎影响所有营养物质的消化、吸收和转运;且急性酒精中毒还可引起胰腺炎。酒精对肝脏有直接的毒性作用,吸收入血的酒精在肝内代谢,造成其氧化还原状态的变化,从而干扰脂类、糖类和蛋白质等营养物质的正常代谢,同时也影响肝脏的正常解毒功能。在每日饮酒的酒精量大于50g的人群中,10~15年后发生肝硬化的人数每年约为2%。肝硬化死亡中有40%由酒精中毒引起。
过量饮酒还会增加患高血压、卒中等疾病的危险。临床研究证实饮酒量和血压之间有直接的量效关系,尤其是每天的饮酒量多于2杯时。这种关系是独立于年龄、肥胖和摄盐量等因素之外的。饮酒量减少的百分数和血压下降呈量效关系,减少饮酒后收缩压和舒张压分别下降3. 3mm Hg和2. 0mm Hg,高血压患者和非高血压个体的结果相似。
此外,饮酒还会增加患乳腺癌和消化道癌症的危险。长期过量饮酒还可导致酒精依赖症、成瘾以及其他严重的社会问题,导致事故及暴力增加,对个人健康和社会安定都有害,应该严禁酗酒。
201.暴饮暴食有何危害?
暴饮暴食是一种危害健康的饮食行为,它是引起胃肠道疾病和心脑血管疾病的重要原因之一。人们平时一日三餐,定时定量,消化系统形成了与之相适应的规律,如果突然改变饮食习惯,摄入过多的食物或饮料,可能会引起胃肠功能失调。大量油腻食物停留在胃肠内,不能及时消化,会产生气体和其他有害物质,这些气体与有害物质刺激胃肠道,很可能引发急性胃肠炎,出现腹痛、腹胀、恶心、呕吐、腹泻等症状。暴饮暴食后胃压力增加,可引起急性胃扩张。暴饮暴食后会在短时间内需求大量消化液消化食物,这样会明显加重胰腺的负担,使十二指肠内压力增高,从而增加急性胰腺炎或急性胆囊炎发生的危险。
研究发现,暴饮暴食后心脏病急性发作的危险明显增加。首先,冠心病患者的心脏功能已经有相当程度的减弱,饱餐过程本身又加重心脏的负担。其次,饱餐后,为了充分地消化、吸收,血液大量向胃肠道分流,造成血液在体内的重新分配,心脏供血相对减少,造成冠状动脉供血不足,加重原有的心肌梗死,或诱发新的心肌梗死。再者,饱餐之后,食物中的脂肪被吸收进入血液循环,这样就使血液的黏稠度增加,进而加重或诱发心肌梗死。以上这些因素,均使心肌缺血、缺氧加重,心肌缺血、缺氧易发生心律失常,心律失常又会使心肌缺血、缺氧加重,形成恶性循环。
202.偏食、挑食有何危害?
偏食、挑食的最大危害是破坏了平衡膳食结构,造成摄入营养不均衡,对身体健康产生程度不同的损害。轻者可造成热能摄入不足或过多,单项或多项营养素摄入不足或过多,使机体处于亚健康状态。此时可能出现食欲不振、体重减轻或增加、学习能力受影响、免疫功能较低、睡眠质量差、情绪不稳定等。重者可引起营养不良和各种营养素缺乏症,如缺铁性贫血、缺锌症、佝偻病、消瘦、发育迟缓等。与此同时也可引起营养过剩以及单项或多项营养素摄入过多症,如酸性体质、多动症、肥胖症、糖尿症、心脑血管疾病等。
四、均衡膳食,防治心脑血管疾病
203.《中国居民膳食指南(2007)》中新版“平衡膳食宝塔”的构成是什么?
与1997年《中国居民膳食指南》相比,新的“平衡膳食宝塔”共分五层,包含每天应吃的主要食物和种类,各层位置和面积不同,反映出各类食物在每天膳食中的比重和地位(图5-1)。
第一层:谷类、薯类及豆类。谷类食物是我国居民传统膳食的主体,一般成年人以每天摄入250~400g为宜。要注意粗细粮搭配,经常吃粗粮、杂粮。最好每天吃50~100g的粗粮或全谷类食物,并注意增加薯类的摄入。
第二层:蔬菜、水果。是平衡膳食的重要组成部分。建议成年人每天吃蔬菜300~500g,最好能有一半是深色蔬菜,水果200~400g。
第三层:动物性食物(鱼、禽和瘦肉)。是优质蛋白质、脂类、脂溶性维生素、B族维生素和矿物质的良好来源,也是平衡膳食的重要组成部分。成人每天推荐食用量为:鱼虾类50~100g,蛋类25~50g,畜禽肉类50~75g。

图5-1 《中国居民膳食指南(2007)》中新版平衡膳食宝塔
第四层:奶类、大豆类。建议每人每天饮1~2杯奶(200~400g),摄入30~50g大豆。饮奶量较多、有高血脂或超重、肥胖倾向者应选择低脂、脱脂奶及其制品。
第五层:食用油和食盐。为防止脂肪摄入过多,建议每人每天烹调用油摄入量不超过25g。每人每日食盐的摄入量应控制在6g以下。
此外,新膳食宝塔还增加了水和身体活动的形象,强调足量饮水和增加身体活动的重要性。在温和气候条件下轻体力活动成年人每日至少饮水1200ml(约6杯);在高温或强体力劳动条件下应适当增加。饮水不足或过多都会给人体健康带来危害。饮水应少量多次,要主动,不应感到口渴时再喝水。
204.如何科学合理地应用“平衡膳食宝塔”?
(1)确定适合自己的能量水平:膳食宝塔中建议的每人每日各类食物适宜摄入量范围适用于一般健康成人,在实际应用时要根据个人年龄、性别、身高、体重、劳动强度、季节等情况适当调整。
(2)根据自己的能量水平确定食物需要:膳食宝塔建议的每人每日各类食物适宜摄入量范围适用于一般健康成年人,按照7个能量水平分别建议了10类食物的摄入量,应用时要根据自身的能量需要进行选择。
(3)食物同类互换,调配丰富多彩的膳食:应用膳食宝塔可把营养与美味结合起来,按照同类互换、多种多样的原则调配一日三餐。
(4)要因地制宜充分利用当地资源:各地饮食习惯及物产不尽相同,只有因地制宜充分利用当地资源才能有效应用膳食宝塔。
(5)要养成习惯,长期坚持:膳食对健康的影响是长期的结果。应用平衡膳食宝塔需要自幼养成习惯,并坚持不懈,才能充分体现其对健康的重大促进作用。
205.怎样理解食不过量,成年人每日大约应该吃多少?
食不过量指每天摄入的各种食物所提供的能量不超过人体所需要的能量。人体的进食量通常受食欲控制,而食欲又受遗传、胎儿和幼年期营养供给、生理需要、食物成分、烹调加工和包装形式、身体活动水平和心理状态等多种因素的影响。正常生理状态下,食欲可以有效地控制进食量,保持健康的体重,此时的食不过量就是吃饱而不吃撑。但是由于种种原因有些人不能有效地控制进食量,满足其食欲的进食量往往要超过实际需要,造成过多的能量摄入,引起体重过度增加。在这种情况下,食不过量就意味着适当限制进食量。
中国居民平衡膳食宝塔中成年人平均能量摄入是代表人群的平均水平。如城市18~59岁男子为9209kJ(2200kcal),相当于每天摄入的食物量约为:谷类300g,蔬菜400g,水果300g,肉、禽和鱼虾150g,蛋类50g,豆和豆制品40g,奶和奶制品300g,油脂25g。成年女子每天所需要的能量为7535kJ(1800kcal),相当于每天摄入的食物量约为:谷类250g,蔬菜300g,水果200g,肉、禽和鱼虾100g,蛋类25g,豆和豆制品30g,奶和奶制品300g,油脂25g。由于自身生理条件和日常生活工作的活动量不同,能量需要因人而异。体重是判定能量平衡的最好指标,每个人应根据自身体重及变化适当调整食物的摄入。
206.如何选择蔬菜才有利于健康?
蔬菜的品种很多,不同蔬菜的营养价值相差很大,只有选择不同品种的蔬菜合理搭配才有利于健康。首先鼓励选择新鲜和应季蔬菜,以免储存时间过长,造成一些营养物质流失。另外,在条件允许的情况下,尽可能选择多种蔬菜食用。鉴于深色蔬菜的营养优势,应特别注意摄入深色蔬菜,使其占到蔬菜总摄入量的一半,以降低高血压、脑卒中和冠心病的发生率。还要注意增加十字花科蔬菜、菌藻类食物的摄入。腌菜和酱菜含盐较多,维生素损失较大,应少吃或不吃。吃马铃薯、芋头、莲藕、山药等含淀粉较多的蔬菜时,要适当减少主食,以避免能量摄入过多。
207.如何选择动物性食品?
鱼、禽、蛋、肉是一类营养价值很高的食物,其中每类食物所含的营养成分都有各自的特点,因此需合理选择,充分利用。鱼、禽类即西方国家所称的“白肉”,与畜肉比较,脂肪含量相对较低,不饱和脂肪酸含量较高,特别是鱼类,含有较多的多不饱和脂肪酸,对预防血脂异常和心脑血管疾病等具有重要作用,因此宜作为首选食物。
目前我国居民肉类摄入仍以猪肉为主,平均每日摄入量为50. 8g。由于猪肉的脂肪含量较高,饱和脂肪酸较多,不利于心脑血管病、超重、肥胖等疾病的预防,因此应降低其摄入比例。瘦肉中脂肪含量相对较低,因此提倡吃瘦肉。
蛋类的营养价值较高,蛋黄中维生素和矿物质含量丰富,且种类较齐全,所含卵磷脂具有降低血胆固醇的作用。但蛋黄中的胆固醇含量较高,不宜过多食用。动物肝脏中脂溶性维生素、B族维生素和微量元素含量丰富,适量食用可改善我国居民维生素A、维生素B2等营养欠佳的状况。但脑、肾、大肠等含有大量胆固醇及饱和脂肪酸,大量食用有升高血脂的危险。
208.防治高血压的饮食原则是什么?
低钠高钾膳食是防治高血压的基本饮食原则。
限制钠盐摄入对防治高血压具有重大意义。国内外多项结果均表明膳食中盐的摄入量与人群血压水平和高血压病的患病率呈显著相关性。中国人食盐量北方每天为12~18g,南方为7~8g,高于西方国家。限制钠盐的摄入,可明显降低血压。
钾也是人体必需的元素,钾盐可部分替代钠盐。钾对血压的影响与钠相反,钾通过扩张血管,降低血管阻力,降低血压;还能增加尿钠排出以调整钠钾比值,来降低血压。中国营养学会推荐,成人膳食钾每天适宜摄入量是2g。
至于增加钙的摄入能否降低血压,2007年欧洲高血压防治指南指出,各个实验室的结论并不一致,仍然需要继续研究。
209.什么是“地中海饮食”?
所谓“地中海饮食”,是泛指希腊、西班牙、法国和意大利南部等处于地中海沿岸的南欧各地区,尤其是克利特岛,以蔬菜水果、鱼类、五谷杂粮、豆类和橄榄油为主的饮食风格。该膳食结构的优点颇多,最引人注目的是饱和脂肪酸的摄入量很低,而单不饱和脂肪酸和膳食纤维的摄入量很高。
研究数据一再表明,地中海区域居民罹患心血管疾病、糖尿病以及结肠癌、直肠癌等富贵病的概率远远低于其他欧美国家。即使在美国,那些采用“地中海饮食”方式的人的健康状况也充分证实了这一点。早期规模最大的和设计最严密的前瞻性七国研究发现,进行地中海饮食的克利特岛人的心脏病病死率非常低。著名的法国里昂心脏病膳食研究进一步证实了地中海饮食的功效。302例心脏病患者被随机分为两组,一组给予美国心脏病学会的标准膳食,另一组则进行地中海饮食。4个月以后,研究人员发现,食用地中海饮食的患者病死率明显低于标准膳食组。2年后的随访结果显示,与标准膳食组相比,地中海饮食组因心血管病发作的病死率降低了76%。
210.地中海饮食的主要特点是什么?
(1)膳食富含植物性食物,包括水果、蔬菜、全谷类、豆类和坚果等;
(2)橄榄油是主要的食用油;
(3)脂肪提供能量占膳食总能量比值在25%~35%,饱和脂肪只占7%~8%;
(4)每周食用少量适量鱼、禽肉和蛋;
(5)每天食用少量适量奶酪和酸奶;
(6)以新鲜水果作为每天主要的餐后食品;
(7)每月只食用几次红肉;
(8)大部分成年人有饮用红酒的习惯;
(9)食物的加工程度低,新鲜度高,以食用当季和当地产的食物为主。
211.何谓DASH饮食?
DASH(dietary approaches to stop hypertension)饮食即终止高血压的膳食。是下述DASH研究中所采用的特定饮食模式。DASH饮食模式在包含充足动物制品的同时,强调蔬菜、水果、低脂奶制品、谷类、家禽、鱼和坚果的摄入;减少脂肪、红肉、甜食和含糖饮料的用量;同时还包含了对血压有益的微量营养素---较高的钾、镁、钙、纤维素以及低水平的总脂肪和饱和脂肪。具体而言,其2100kcal饮食的能量分配如下:18%来自蛋白质、58%来自糖类、27%来自总脂肪、7%来自饱和脂肪酸、10%来自单不饱和脂肪酸。营养素含量分别为:纤维31g/d、胆固醇150mg/d、钾4700mg/d、镁500mg/d、钙1240mg/d。DASH饮食是预防高血压发生的一个有效的非药物治疗手段,它不仅可以快速而显著地降低血压,而且可以增强抗高血压药物的治疗效果。DASH饮食对高血压人群和非高血压人群均有效,具有较普遍的适用性。
212.什么是DASH研究?
DASH研究即饮食调节控制高血压的研究,是美国国立心肺血液研究所主持的当今最大规模探讨饮食模式和血压的量效关系的临床研究。1997年发表的第一次DASH研究比较了DASH饮食模式与其他饮食模式对血压的影响,结果显示DASH饮食组血压降低达11. 4/5. 5mm Hg,并且高血压患者的血压在试验开始2周后便有改善。2001年发表的第二次研究观察了DASH饮食模式和减少钠盐摄入对血压的联合作用,研究发现不论DASH饮食组还是对照组,只要减少钠的摄入均可降低血压。钠摄入越少,血压降低越多。但DASH饮食结合低钠饮食较其他组合能更有效地降低血压,可降低血压达8. 9/4. 5mm Hg。2003年日本学者首次证实了DASH饮食有类似利尿药的作用,通过促进尿钠排泄使血压降低。Sacks等进一步证实了尿钠排泄可降低总胆固醇及血浆同型半胱氨酸,从而全面降低心血管疾病的危险。最近另一个研究表明,如果DASH饮食能被大众广泛采用将会取得巨大的收益。它可以使高血压引起的心血管事件减少15%,脑卒中减少27%。在美国如果DASH饮食能被大规模采用,10年内总人群中将会减少668000起心血管事件。如果根据种族和基础血压分层,预计总人群中10年心血管事件将会减少416514起。众多的研究结果均证明,采用特定的DASH饮食模式可以获得与单一抗高血压药物治疗相同的降压效果,同时DASH饮食模式也增加了抗高血压药物的治疗效果。高血压前期人群采用DASH饮食模式对预防有极其重要的意义。
213.《中国高血压防治指南》(2005年修订版)推荐的高血压患者膳食是什么?
推荐膳食如下:总脂肪<总热量的30%,饱和脂肪<10%,增加新鲜蔬菜每日400~500g,水果每日100g,肉类每日50~100g,鱼虾类每日50g,蛋类每周3~4个,奶类每日250g,每日食用油20~25g,少吃糖类和甜食。
214.高血压患者如何减少食盐摄入量?
首先要自觉纠正口味过咸而过量添加食盐和酱油的不良习惯,对每天食盐摄入采取总量控制,用量具量出,每餐按量放入菜肴。一般20ml酱油中含有3g食盐,10g黄酱含有1. 5g食盐,如果菜肴需要用酱油和酱类,应按比例减少其中的食盐用量。
习惯过咸食物者,为满足口感的需要,可在烹制菜肴时放少许醋,提高菜肴的鲜香味,帮助自己适应少盐食物。
烹制菜肴时如果加糖会掩盖咸味,所以不能仅凭品尝来判断食盐是否过量,应该使用量具更准确。此外,还要注意减少酱菜、腌制食品以及其他过咸食品的摄入量。
215.哪些食物中含有丰富的钾?
粮食中,以荞麦、玉米、红薯、大豆等含钾元素较高;水果中,以香蕉含钾元素最丰富;蔬菜中,以菠菜、苋菜、香菜、油菜、甘蓝、芹菜、大葱、青蒜、莴笋、土豆、山药、鲜豌豆、毛豆等含钾元素较高;海藻类,含钾元素相当丰富,如紫菜每100g含钾1640mg,是含钠的175倍;海带含钾是含钠的22倍。因此,紫菜汤、紫菜蒸鱼、紫菜肉丸、凉拌海带丝、海带炖肉等都是补钾菜肴的上品。
216.哪些食物中含钙丰富?
(1)奶类及其制品:包括牛奶、酸奶、奶粉、奶酪等。
(2)黄豆及其制品:如豆腐、豆腐干、腐竹等。
(3)绿叶蔬菜:如青菜、油菜、芹菜、荠菜、西兰花等。
(4)海藻类:如海带、紫菜。
(5)其他:如芝麻酱、虾皮等。
此外还要注意烹调方法,适量加醋,可以增加钙的溶出和吸收。只要我们在日常生活中合理选择、烹调食物,通过膳食让人获得足量的钙是完全可行的。
217.高血压患者可不可以饮酒?
研究表明饮酒和血压水平及高血压患病率之间呈线性相关,大量饮酒可诱发心脑血管事件,限制饮酒量可以降低收缩压和舒张压,世界卫生组织对酒的新建议是:酒,越少越好。
218.对于高血压患者来说,饮多少酒算作适量?
根据2005年中国高血压防治指南的建议:高血压男性患者每天饮酒精量不应超过30g,即葡萄酒小于100~150ml,或啤酒小于250~500ml,或白酒小于25~50ml;高血压女性患者则减半量,孕妇不宜饮酒。不提倡饮高度烈性酒。
219.动脉粥样硬化的危险因素中有哪些与饮食有关?
许多不良的饮食习惯都可以增加动脉粥样硬化发生的危险性,如:高脂饮食、大量饮酒、不节制饮食使体重超标或引起腹型肥胖;还有一些因素并没有引起大家的重视,如:微量元素铬、锰、锌、钒、硒等的摄入减少,铅、镉、钴的摄取增加,维生素C的缺乏。
220.为防治动脉粥样硬化,饮食上应该注意哪些?
膳食的总热量不能过高,以维持正常体重为宜,40岁以上者尤其应预防发胖。超过正常标准体重者,应减少每日进食的总热量。饮食以低脂、低胆固醇为主,脂肪摄入量不超过总热量的30%,其中动物性脂肪不超过10%,胆固醇每日不超过300mg,并限制酒、蔗糖及含糖食物的摄入。年过40岁者即使血脂无异常,也应该避免经常食用过多的动物性脂肪和含胆固醇较高的食物,如果血脂偏高,应食用低胆固醇、低动物性脂肪食物。已确诊冠心病的患者,严禁暴饮暴食,以免诱发心绞痛或心肌梗死,合并高血压或心力衰竭的患者应该限制食盐。提倡清淡饮食,多食用新鲜瓜果、蔬菜、豆类及其制品,尽可能以植物油作为食用油。
221.如果血脂无异常,对脂类食物的摄入是不是不需要限制?
即使血脂没有异常,也不意味着可以随意吃喝,因为这样很可能造成血脂异常,增加罹患心脑血管疾病的危险性。血脂无异常者,尤其是年过40岁,也应避免经常食用高动物脂肪和高胆固醇的食物,如肥肉、肝、脑、肾、肺等内脏,鱿鱼、墨鱼、鳗鱼、骨髓、猪油、蛋黄、蟹黄、鱼子、奶油及其制品,椰子油、可可油等。
222.哪些高胆固醇食物要尽量少吃?
通常将每100g食物中胆固醇含量低于100mg的食物称为低胆固醇食物,如鳗鱼、鲤鱼、猪瘦肉、牛瘦肉、羊瘦肉、鸭肉等。而每100g动物类食品含胆固醇量100~200mg的有:甲鱼、大马哈鱼、鸡爪、肥猪肉、鲜贝、海虾、火腿、海蟹、黄鳝、鲫鱼、肥牛肉、牛油、肥羊肉、田螺、鸡腿、猪肚、奶油、鸡肫、河鳗、对虾、炸鸡。每100g动物类食品含胆固醇量200~300mg的有:蝎子、扒鸡、墨鱼、河虾、鲍鱼、河蟹、鱿鱼、黄油。每100g动物类食品含胆固醇量300~400mg的有:干贝、猪肾、鸡肝。每100g动物类食品含胆固醇量400~500mg的有:虾皮、鲜蟹黄、猪肝、鸡肝(肉鸡)、淡菜。每100g动物类食品含胆固醇量500~600mg的有:熟鹌鹑蛋、鸡蛋、白水羊头肉。每100g动物类食品含胆固醇量超过600mg的有:松花蛋(鸭)、咸鸭蛋。每100g动物类食品含胆固醇量超过1500mg的有:鸭蛋黄、鸡蛋黄、猪脑。
223.饮酒对动脉粥样硬化患者是不是一定有害?
大量观察表明,适量饮酒可以降低冠心病的病死率,以红葡萄酒的效果最好。但是饮酒和血压水平及高血压患病率之间却呈线性相关,大量饮酒可诱发心脑血管事件发作。因此,动脉粥样硬化的患者可以少量饮酒,但是不提倡用少量饮酒预防冠心病,合并高血压的患者应提倡戒酒。
224.饮食治疗对糖尿病患者有什么意义?
饮食治疗是糖尿病患者治疗的基础,应严格和长期执行。1型糖尿病患者,在合适的总热量、食物成分、规律的餐次等要求的基础上,配合胰岛素治疗,有利于控制高血糖和防治低血糖的发生。2型糖尿病患者,尤其是超重或肥胖者,饮食治疗有利于减轻体重,改善高血糖、脂代谢紊乱和高血压,减少降糖药物的应用剂量。
225.糖尿病患者可以吃甜食吗?
糖尿病患者要严格限制白糖、红糖、蜂蜜、果酱、各类甜点心、饼干、巧克力、含糖饮料及甜果汁的摄入,因为这些食品多数含有较多的葡萄糖、蔗糖,所含热量较高,摄取后会显著升高血糖。糖尿病患者并不是一点甜食都不能吃,首先患者血糖控制良好,其次要控制分量,而且,要懂得在食物间进行替换,例如在进食含糖零食后应减少淀粉类主食的摄入量。市集上有许多“无糖食品”,大多是添加了甜味剂的食品。市场上常见的甜味剂分为含热卡的甜味剂和不含热卡的甜味剂两种。含热卡的甜味剂一般是含果糖、木糖醇和山梨醇等,这些甜味剂都含热量,但是吸收相对较缓,对血糖的影响较小。不含热卡的甜味剂含糖精等人工化合物,不含热量,不会升高血糖,但是已知有的化合物有致癌作用,所以不提倡大量进食此类人工合成的甜味剂。
226.糖尿病患者吃水果有什么具体要求?
糖尿病患者选择水果的依据主要是根据水果中含糖量及淀粉的含量,以及各种不同水果的生糖指数而定。只有病情稳定,血糖基本控制的患者才可以吃含糖的甜水果。推荐选用每100g水果中含糖量少于10g的水果,包括青瓜、西瓜、橙子、柚子、柠檬、桃子、李子、杏、枇杷、菠萝、草莓、樱桃等,此类水果每100g可提供20~40kcal的能量;慎重选用每100g水果中含糖量为11~20g的水果,包括香蕉、石榴、甜瓜、橘子、苹果、梨、荔枝、芒果等,此类水果每100g可提供50~90kcal能量;不宜选用每100g水果中含糖量高于20g的水果,包括红枣、红果,特别是干枣、蜜枣、柿饼、葡萄干、杏干、桂圆等干果,以及果脯应禁止食用;含糖量特别高的新鲜水果,如红富士苹果、柿子、莱阳梨、肥城桃、哈密瓜、玫瑰香葡萄、冬枣、黄桃等也不宜食用,此类水果每100g提供的能量超过100kcal。每天可以吃150g左右含糖量低的新鲜水果,如果每天吃新鲜水果的量达到200~250g,就要从全天的主食中减掉25g(半两),以免全天总能量超标。吃水果的时间最好选在两餐之间。
227.为了预防脑卒中,饮食上需要注意什么?
预防脑卒中的饮食原则是:低淀粉、低脂肪、低盐、高纤维、高矿物质。主食以五谷杂粮蔬菜为主,多吃粗制米面。每餐还务必吃绿色蔬菜,最好能选择芹菜和韭菜,品种应当多一些。甜水果不宜多吃。选择脂肪特别是胆固醇含量不高的奶类制品,是较理想的蛋白质来源,鱼类也是良好的蛋白质食品。适当食用豆类和菌藻类食物。另外还需要控制食盐的摄取量。预防脑卒中还要忌饮食过饱。中老年人患者应忌用兴奋神经系统的食物,如酒、浓茶、咖啡及刺激性强的调味品。
228.脑卒中患者的饮食原则是什么?
脑卒中患者饮食方面的基本原则与高血压、动脉粥样硬化、高脂血症患者的饮食原则基本一致。因此,脑卒中患者的饮食一般是以低盐、低脂、低淀粉、低胆固醇、高纤维素与高矿物质为原则。患者康复期无吞咽困难,宜以清淡、少油腻、易消化的柔软平衡膳食为主。
229.心脑血管疾病合并肾病的患者饮食有什么要求?
保证足够能量的摄入,一般认为每日能量摄入量应为126~146kJ;采取优质低蛋白饮食,所谓优质,牛奶蛋白是最好的,其次是鸡蛋、禽蛋蛋白,再次是鱼类蛋白、瘦肉蛋白,植物蛋白为劣质蛋白;高钙低磷,高钙的东西往往也高磷,像动物大脑和内脏、排骨、虾皮、壮骨粉之类含磷量高,不宜多吃;注意补充维生素和叶酸;血钾高的避免吃高钾食物;还应注意低盐饮食。
230.常见食物中嘌呤的含量是多少?
含嘌呤的食物可分为四类。①第一类:极微量。有苏打饼干、黄油小点心、各种水果、干果、糖、蛋、乳类、汽水、茶、咖啡、巧克力、各类油脂、花生酱、果酱、除第二类外的各种粮食和蔬菜。②第二类:每100g食物中含嘌呤小于75mg。有羊肉、鸡、火腿、麦片、面包、粗粮、菜花、四季豆、青豆、豌豆、菠菜、蘑菇、各种干豆类、豆腐、金枪鱼、龙虾、蟹、牡蛎等。③第三类:含量在75~150mg。有猪肉、牛肉、兔肉、鸡汤、鸭、鹅、鸽子、鹌鹑、鲤鱼、贝壳类、鳝鱼、熏火腿等。④第四类:含嘌呤量为150~1000mg。有牛肝、牛肾、脑、浓肉汁、凤尾鱼、沙丁鱼等。尽量选用第一、二类食物,避免第三、四类食物。
231.某些心脑血管疾病引起慢性肾病,从而继发痛风,这些患者饮食上有什么要求?
痛风患者应该多吃低嘌呤的食物,少吃中嘌呤的食物,不吃高嘌呤的食物;糖可促进尿酸排出,患者可食用富含糖类的米饭、馒头、面食等;少吃脂肪,因脂肪可减少尿酸排出。痛风并发高脂血症者,脂肪摄取应控制在总热量的20%~25%;大量喝水,每日应该喝水2000~3000ml,促进尿酸排出;少吃盐,每天应该限制在2~5g;禁酒,酒精容易使体内乳酸堆积,对尿酸排出有抑制作用,易诱发痛风;应多吃高钾食物。
(廖 华 李 婷)
参考文献
[1]中国营养学会主编.中国居民膳食指南(2007).拉萨:西藏人民出版社,2008
[2] Graham I,Atar D,Borch-Johnsen K,et al. European guidelines on cardiovascular disease prevention in clinical practice:full text. Fourth Joint Task Force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice(constituted by representatives of nine societies and by invited experts). Eur J Cardiovasc Prev Rehabil,2007,14(Suppl 2):S1-S113
[3] Lichtenstein AH,AppelLJ,BrandsM,et al. Diet and lifestyle recommendations revision 2006:a scientific statement from the American Heart Association Nutrition Committee. Circulation,2006,114(1):82-96
[4] Appel LJ,Moore TJ,Obarzanek E,et al. Clinical trial of the effects of dietary patterns on blood pressure. DASH Collaborative Research Group. N Engl J Med,1997,336(16):1117-1124
[5] Sacks FM,Svetkey LP,Vollmer WM,et al. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension(DASH)diet. N Engl J Med,2001,344(1):3-10
[6] Appel LJ,Champagne CM,Harsha DW,et al. Effects of the PREMIER Clinical trial. JAMA,2003,289(16):2083-2093
[7] Akita S,Sacks FM,Svetkey L P,et al. Effects of the dietary approaches to stop hypertension (DASH)diet on the pressure- natariuresis relationship. Hypertension,2003,42(1):8-13
[8] Expert Panel on Detection,Evaluation,and Treatment of High Blood Cholesterol in Adults. Executive summary of the third report of the National Cholesterol Education Program(NCEP)Expert Panel on Detection,Evaluation,and Treatment of High Blood Cholesterol in Adults(Adult Treatment PanelⅢ). JAMA,2001,285(19):2486-2497
[9] Wolever TM,Vorster HH,Björck I,et al. Determination of the glycaemic index of foods:interlaboratory study. Eur J Clin Nutr,2003,57(3):475-482
[10]预防和治疗高血压饮食调理:美国心脏病学会建议方案.中华高血压杂志,2006,14(9):755-756
[11]预防和治疗高血压饮食调理:美国心脏病学会建议方案(续).中华高血压杂志,2006,14(10):841-843
[12]徐静,赵武.终止高血压膳食疗法在预防和治疗高血压的作用.中华护理杂志,2005,40(10):757-759
[13]王川,傅祖植. DASH饮食在高血压控制中的作用.国外医学•内科学分册,2006,33(1):7-9
[14]李玉明.盐敏感性高血压:历史、现状、展望.中华心血管病杂志,2003,31(12):955-957
[15]刘治全.血压的盐敏感性与盐敏感性高血压.高血压杂志,2005,13(3):131-132
第四节 缺乏运动
一、运动的基础知识
232.身体活动量如何衡量?
人们在日常生活、体力劳动和体育锻炼过程中,肌肉收缩,能量消耗增加。因此,走路、骑自行车、打球、跳舞、上下楼梯、清扫房间等都是身体活动的不同形式。体育锻炼是一种以健身为目的的主动身体活动,如参加跑步、体操、球类、游泳、武术、太极拳等项运动。
与成年人健康有关的运动形式主要有三类,即有氧耐力运动、肌肉力量训练和关节柔韧性练习。有氧耐力运动需要氧气参与运动中的能量供应,负荷在小到较大强度范围间,通常可以持续几分钟或更长时间,如步行、骑自行车、慢跑、游泳等。肌肉力量训练主要针对身体的大肌肉群,训练中肌肉对抗阻力产生收缩,阻力大小不同,肌肉可重复的收缩次数不同,对肌肉骨骼形成的负荷也不同。阻力负荷可以采用哑铃、沙袋、弹力带、健身器械,也可以是肢体和躯干自身的重量。关节柔韧性练习是通过关节的屈曲、伸展和旋转,可以起到保持或增加关节的生理活动范围和关节活动稳定性的作用。
体育锻炼的活动量代表身体所承受的体力负荷的多少,可以通过运动种类、运动持续的时间、运动的强度和运动频度来表示。
233.何谓有氧运动?有氧运动有哪些特点?
有氧运动,又称有氧代谢运动,是指以增加体内氧气吸入、输送及利用为主要目的的耐久性运动。在运动中,人体代谢水平增高,对血和氧的需求相应增高,而经过加快跳动的心脏和加快呼吸的肺脏,可供应人体对血与氧增加的需求,实现运动中血与氧供需的平衡。它的特点是:强度低、有节奏、不中断、持续时间较长。一般来讲,有氧运动对技巧的要求不高,具有代表性的有氧运动包括快走、慢跑、游泳、骑自行车、跳绳、滑雪、做健身操、做健美操、打太极拳等。而平时的散步、做家务等轻微运动由于达不到一定强度,都不是有氧运动。
234.何谓无氧运动?无氧运动有哪些特点?
无氧运动是指机体在运动过程中,供能方式以无氧糖酵解供能为主。即机体完成运动时的能量来源是通过体内多种酵解酶的催化而生成的能量,此过程不需要氧,因此称这类运动为无氧运动。赛跑、举重、拳击、散手、拔河等高强度剧烈运动,因运动过程中氧气的摄入量不能满足身体的需要,人体处于缺氧状态,所以均属于“无氧运动”。
235.如何区分有氧运动和无氧运动?
有氧运动和无氧运动的区分主要取决于运动的强度。在运动强度相对较小时,氧的供给充分,机体以能源物质的有氧氧化获得能量,即有氧运动;当运动强度较大时,氧的供给相对不足,机体则可利用糖原的酵解生成乳酸获得能量,即无氧运动。由此可见,在一般情况下,区分有氧运动和无氧运动,主要是根据运动过程中有无乳酸产生来判定。对健康人群,可进行适当的无氧运动;而对心脑血管疾病患者则应避免无氧运动。
236.如何确定有氧运动的强度?
有氧运动强度可根据运动时的心率及最大吸氧量等指标进行量化。
(1)根据心率量化有氧运动强度
①有条件进行运动负荷试验
库珀最佳心率测定法:最佳心率=(最大心率-静息心率)×70%+静息心率。
卡尔森运动强度心率测定法:持续耐力训练适宜心率=(最大心率-静息心率)/2+静息心率。
②无条件进行运动负荷试验
运动适宜心率= 180(或170)-年龄。
运动适宜心率=(220-年龄)×(70~80)%。
(2)根据最大吸氧量量化有氧运动强度:适用于健康人、青年人。采用运动负荷实验中所测得的最大吸氧量的百分比控制运动强度。如80%的最大吸氧量的强度为较大强度;50%~60%的最大吸氧量为中等强度;40%以下为较小强度。如为了减肥就必须用中等强度;若为了增强心脏功能,可以用50%~80%的最大吸氧量强度。
237.什么是运动处方?
运动处方的概念最早是美国生理学家卡波维奇在20世纪50年代提出的。1969年世界卫生组织采用了这一术语,从而在国际上得到确认。瑞典的Peter. H. Ling使用运动处方治疗系统化,在采用抗阻练习以发展肌力中,对运动负荷、重复次数等进行定量。在随后的几年中,美国的库珀等学者对运动处方进行了大量的基础理论研究和应用研究,使运动处方在治疗的基础上发展成为门类繁多的保健运动处方、健美运动处方、治疗运动处方等。
运动处方是指针对从事体育锻炼者或患者的体质和健康状况,用处方的形式规定运动内容和运动中的注意事项。根据运动目的的不同,运动处方的组成主要包括运动类型、运动强度、运动时间、运动频率四要素。
238.制定运动处方前的准备工作有哪些?
制定有氧运动处方前,需要对身体进行系统的体格检查,了解健康状况,是否患有疾病和有无禁忌证,并进行心肺功能或运动器官的功能检查。若有条件时或针对心脑血管疾病患者,应利用活动平板或哈佛梯试验进行运动心电图检查。根据各项检查结果,依据自己的性别、年龄、身体状况获得的数据,对有氧运动做出具体的指导。运动者根据有氧运动处方进行一个练习周期后必须重复接受上述项目的复查,以评定运动对机体产生的效果,为下阶段的有氧运动处方提供依据。
239.有氧运动处方的内容包括哪些?
在一次有氧运动过程中,应由准备部分、基本部分、结束部分组成。
(1)准备部分:是为了克服机体的生理惰性、调动内脏器官的能力,使机体能够较快进入运动状态,同时还可以防止运动过程中身体的损伤。
(2)基本部分:是有氧运动处方的主体部分,是指严格完成处方制定的运动项目、强度、持续时间等。
(3)结束部分:每次运动后都应有整理活动,在活动最后几分钟缓慢地减轻强度。使机体从运动过程中的较高代谢水平降到安静时的功能代谢水平,这样有利于机体功能的恢复。
二、运动与心脑血管健康
240.运动锻炼对心脑血管系统可产生哪些生理效应?
(1)直接效应
①减慢静息心率:长期规律的运动锻炼可以使动脉压力感受器“重新调节”,副交感神经活性增强,加上搏出量增加,心肌及肾上腺素能受体下调等因素,静息心率会减缓。
②降低血压:运动锻炼后无论是休息时还是运动时,其血压均降低,左心室后负荷减弱,射血分数和搏出量都增加,最大心输出量也随之增加。
③增加周围静脉张力:运动训练可以使周围静脉张力增加,弹性增加。回心血量增多,前负荷增加,心搏量增加。
④扩张血浆容量:血浆容量扩张是运动锻炼的早期反应。可能是由于肾素、醛固酮系统的调节所致。血容量增加,心室前负荷增加,搏出量随之增加。
⑤增加心肌收缩力和搏出量:运动锻炼可以使心肌收缩力增加,心脏搏出量也随之增加,可使休息和运动时的搏出量都增加20%或更多。
(2)间接效应
①增加肌张力:在运动过程中,收缩肌群内压力迅速增加,骨骼肌血流受阻,心脏后负荷增加,从而影响心脏的射血分数和搏出量。当肌肉收缩达最大肌力的15%时,肌肉血流开始受阻,达70%时,肌肉血流完全阻塞。形态上表现为心脏扩大伴心室壁相应增厚,而心肌肥厚又增强了运动负荷时的收缩功能。经过适当的运动锻炼,心肌收缩协调性增强,肌张力也随之增加。
②生活方式的改变:经常参加运动锻炼可以改变人的生活方式,从而间接对心脑血管系统产生积极的影响。
241.运动对心脑血管健康有哪些益处?
美国心脏病学会归纳的运动效果可分为8个方面:①增加心脏每搏输出量;②增强骨骼肌线粒体酶活性;③毛细血管床增大及氧利用能力增强;④亚级量运动时心搏数减少;⑤血及尿中儿茶酚胺浓度降低;⑥血中乳酸浓度减少,伴无氧代谢阈值增加;⑦改善高血压;⑧高密度脂蛋白增多,糖耐量增加,脂肪减少和抑郁改善。
运动不仅有助于保持健康体重,还能够降低患高血压、冠心病、脑卒中、2型糖尿病、结肠癌、乳腺癌和骨质疏松等慢性疾病的风险,同时还有助于调节心理平衡,有效消除压力,缓解抑郁和焦虑症状,改善睡眠。同时,对已患心血管疾病进行有氧康复运动治疗,可降低病死率,改善心功能,提高生活质量。因此有氧运动在心血管疾病的一级预防及二级预防中具有重要的地位。
242.缺乏运动可导致哪些疾病?
缺乏运动可能导致的疾病包括心脑血管疾病(如高血压、冠心病)、脑卒中、糖尿病、骨质疏松症、肥胖症、结肠癌以及乳腺癌等。
243.目前我国成年人的体力活动现状如何?
由于生活方式的改变,身体活动减少、进食量相对增加,我国超重和肥胖的发生率正逐年增加。这是心血管疾病、糖尿病和某些肿瘤发病率增加的主要原因之一。
根据2000年国民体质监测结果,我国成年人每周参加体育锻炼一次以上、每次锻炼30~60min者的比例只有31%~53%,参加规律有序锻炼者不足8%。即大部分成年人都缺乏体育运动或运动不足。
三、运动与心脑血管疾病
244.运动对防治心脑血管疾病有什么意义?
许多研究均表明,缺乏运动是许多心脑血管疾病的独立危险因素,缺乏运动造成能量摄入和能量支出不平衡,易引起超重或肥胖,造成脂肪富集和糖脂代谢紊乱,而这些又可以增加心脑血管疾病的罹患率。
运动可以维持或增加心肌氧的供应,预防或延缓冠状动脉硬化的进展,增加冠脉直径和侧支循环,直接改善心肌的血液灌注和分布。运动可减少静态下血浆儿茶酚胺的水平,使心肌的氧耗量下降;运动还能增加休息和运动时的脉搏输出量、射血分数,增加心肌收缩力,从而增加心肌的功能。另外,运动还可以改善心功能,降低血压,延缓动脉粥样硬化斑块的形成,增强抗动脉粥样硬化的能力,防止血栓形成。
研究证明,中等运动强度活动者,患心血管病的风险和冠心病的发病率比体力活动不足者明显减少。
245.为什么说有氧运动是心血管疾病患者最好的运动方式?
有氧运动是指人体在氧气充分供应的情况下进行的体育锻炼。有氧运动不增加心肌缺血风险,增进心肺功能,降低血压、血脂和血糖,改善血糖、血脂代谢,增加胰岛素的敏感性,增强机体免疫调节能力和内分泌系统的调节功能,提高骨密度,保持或增加肌肉比重,减少体内脂肪蓄积,控制体重增加。这些作用的长期影响可以使发生冠心病、脑卒中、2型糖尿病和肿瘤的风险降低20%~30%,有助于延长寿命,预防肥胖症和高血压、骨质疏松症,改善骨关节功能、缓解疼痛;同时对调节心理平衡,增强自信心,减轻压力,缓解焦虑、抑郁及孤独感,改善睡眠和延缓老年人认知功能的下降也有一定帮助。
因此,有氧运动是心脑血管疾病患者最好的运动方式。
246.肌肉力量训练和关节柔韧性练习对防治心血管疾病有何意义?
肌肉力量训练也具有促进心血管健康和血糖控制等作用。骨骼肌的代谢调节作用与糖尿病、肥胖、心血管病的发生和发展有关。因此肌肉力量的锻炼也有助于多种慢性疾病的预防和控制,特别是对骨、关节疾病患者康复十分重要。关节柔韧性练习主要改善关节功能,对预防运动外伤、提高老年人的生存质量也有帮助。
247.有氧运动促进减肥的机制是什么?
当人进行长时间的耐力运动时,体内糖提供的热量远不能满足需要,通过增加氧气的供给,体内的脂肪经过氧化分解,产生热能供人体使用。这些耐力运动中以有氧运动对人体内脂肪代谢的影响最明显。
(1)有氧运动可以通过增加能量的消耗减少体内脂肪的蓄积,抑制脂肪细胞的积累,减少脂肪细胞的体积,并且降低了摄食效率,减少脂肪的沉积。
(2)有氧运动能够有效地控制脂肪的合成和增加脂肪的供能,从而减少脂肪的合成,促进脂肪的消耗。长时间有氧运动使血浆胰岛素水平下降,胰高血糖素、儿茶酚胺和肾上腺素分泌增加,促使脂肪水解过程的限速酶活性增加,加速脂肪水解,促进脂肪分解。大量研究表明,在进行长距离中等强度的运动时,血浆游离脂肪酸是重要的化学能源,尤其在运动强度低于50%~60%最大摄氧量水平时。哈维等研究证明,运动时人体骨骼肌氧化脂肪酸40%来自骨骼肌细胞内脂肪水解,60%来自脂肪组织和血浆甘油三酯水解后释放的游离脂肪酸。
(3)有氧运动在减少体脂的同时,还可以改善机体的功能,提高机体的免疫功能。因此,就能量消耗而言,运动减肥对所有的人都有效,尤其是有氧运动,而且是最有效、副作用最小、最有利于健康的减肥方法。
248.有氧运动对血压有何影响?
国内外不少研究观察了踏车、快步走、太极拳、游泳和门球等项目对血压的影响,发现这类有氧运动对原发性高血压患者和正常人的血压都有良好影响。Peter F. Kokkinos等对患有严重高血压病的非洲裔美国人进行了16周和32周有规律的有氧运动训练,观察到受试者血压特别是舒张压显著下降。Douglas R. Seals等研究了快步走对绝经后女性血压的影响,经过12周的锻炼观察到安静时收缩压和舒张压都明显下降,运动中血压也显著下降。Motoyama等报道了9个月的低强度有氧运动训练对老年高血压患者血压的影响,发现有氧运动训练3个月时,受试者安静时血压已经显著下降,并且在试验结束时达到稳定。Petrella对39项高血压康复治疗进行研究后发现,运动是原发性高血压初期治疗的重要方式,特别是低强度训练的效果较好。运动对轻、中度原发性高血压疗效最好,可以明显降低血压,减少或停用降压药物;对重度原发性高血压可减少降压药剂量。研究表明,有规律地进行中等强度的有氧运动,可使轻度原发性高血压患者的收缩压下降6~10mm Hg,舒张压下降4~8mm Hg。国外许多学者的研究证实,轻中度有氧运动训练可使收缩压、舒张压分别下降2%和1%。2002年Whelton等对1986~2001年9月的54项临床试验进行了荟萃分析,发现有氧运动既可以降低高血压患者的血压,也可以降低正常人的血压,在通过改善生活习惯来防治高血压的过程中,应该将有氧运动作为一项重要措施来进行。
249.有氧运动降压的机制有哪些?
有氧运动降压的确切机制目前仍不十分明确,平均动脉压由心输出量和外周阻力决定,到底是由于心输出量下降还是外周阻力下降目前仍有争议。可能的机制包括神经调节的改变、内分泌系统的变化、生长或内皮因子的调控改变等。归纳起来主要有以下几点。
(1)有氧运动对体内交感神经及其递质活性的影响:长期耐力训练或有氧训练可降低交感神经系统兴奋性,使交感神经传导速度减慢,血浆儿茶酚胺含量下降。
(2)有氧运动对体内与血压相关的内分泌物质的影响:大量研究均表明,NO和内皮素(ET)与高血压程度密切相关。血压升高时血浆中ET水平升高,而NO水平降低。有研究表明原发性高血压患者经过7周的适宜运动训练后,血浆ET水平下降,血压亦随之下降,两者的下降趋势呈平行关系。提示适宜运动训练对原发性高血压患者的降压作用可能部分是通过影响NO和ET来实现的。此外,内皮功能异常参与了原发性高血压和动脉粥样硬化的发生和发展,并与靶器官的受损程度相关。因此保护内皮功能对防治心血管事件具有重要意义。有研究观察到低强度有氧运动可降低轻度原发性高血压的血压,同时升高肱动脉内皮依赖性舒张功能,从而改善内皮功能。
(3)有氧运动作用于大脑皮质和皮质下血管运动中枢,改变其反应性过高的状态,从而起到降压作用;运动训练使血管扩张,毛细血管密度或数量增加,血液循环和代谢改善,降低外周阻力,特别是降低舒张压。
(4)有氧运动对高血压其他相关危险因素(如体重、脂代谢、糖代谢等)的有利影响。
250.有氧运动对血脂代谢有何影响?
有氧运动可降低血中LDL-C、胆固醇含量,同时提高HDL-C含量,使脂肪分解为游离脂肪酸进入血液,使大分子脂蛋白裂解转化成高密度脂蛋白,从而提高高密度脂蛋白含量。人体在氧供应充足的情况下进行长时间运动时,能量供应主要来源于脂肪代谢,这样可以大量消耗脂肪,即加速低密度脂蛋白的分解,减少向动脉壁运送胆固醇和解除对高密度脂蛋白的抑制作用,使其在血液中的浓度升高。同时,运动提高了卵磷脂胆固醇酰基转移酶活性。卵磷脂胆固醇酰基转移酶催化脂肪酸从卵磷脂向胆固醇转运,促进高密度脂蛋白成熟;长期运动抑制了血浆胰岛素分泌,为脂肪代替糖供能创造了条件;儿茶酚胺通过CAMP-蛋白激酶系统的作用激活脂肪酸交感肾上腺素系统对β受体的调节刺激,使脂肪酸活性提高,最终脂肪分解加强。长期跑步者血清中TG浓度较同龄不活动者低一半,且大分子脂蛋白的浓度也稍低于不跑步者。有研究显示,运动锻炼可使总胆固醇下降6. 8%,低密度脂蛋白下降11. 1%,高密度脂蛋白升高5%。还有研究表明,老年人经1年有氧运动后,运动组TG、TC、LDL-C水平均明显低于对照组,而HDL-C水平明显升高。表明长期有氧运动可改善血脂水平,降低心脑血管病发病危险。
251.有氧运动对血糖代谢有何影响?
有氧运动疗法是糖尿病治疗过程中的一种辅助治疗,它能促进糖的氧化利用,增加胰岛素的敏感性,从而达到降低血糖的目的;还可避免肥胖和精神过度紧张。有资料表明,糖尿病患者在运动治疗后血糖、果糖胺、BMI明显下降。餐后运动更利于降低血糖。Boule等通过14项临床试验的Meta分析发现,在体重不减轻的情况下,50%~60%最大摄氧量(VO2max)的踏车练习可使2型糖尿病患者的糖化血红蛋白水平下降0. 66%。Kelley等发现葡萄糖输注速率在运动后显著高于运动前休息状态,提示运动能增加胰岛素诱导的葡萄糖利用率。胰岛素抵抗是2型糖尿病的主要特点之一,而运动能增加胰岛素敏感性。研究表明,6周的有氧运动能显著增加肥胖妇女胰岛素的敏感性。运动后,空腹胰岛素水平下降26%,利用葡萄糖钳夹技术发现葡萄糖利用率增加,胰岛素抵抗改善。
252.有氧运动对动脉粥样硬化和冠心病有何影响?
现已明确,体力活动过少是动脉硬化的一个重要危险因素,参加体育锻炼对预防和治疗动脉硬化均有益处。美国马里兰国家研究院老年医学研究中心选择了146名21~96岁的健康男女作为受试者。这些受试者无人吸烟,但也没有坚持有规律的户外锻炼。他们首先用两种无创方法测量了每位受试者休息时的“动脉硬化指数”,然后指导受试者进行“踏车锻炼”,并不断地测量上述指数。结论是“动脉的弯曲性与每个受试者的健康状况呈正比”。他们又观察了一组54~75岁的运动员,结果发现这些人的血管比同龄其他职业者的血管硬度要低30%。关于运动有助于动脉硬化斑块的消退也有不少报道。有报道称每日运动量相当于步行或慢跑2km的运动组中,1年后冠脉造影显示粥样硬化消退占28%,不变者占62%,加重者占10%。而不运动组则分别为6%、49%、5%,两组比较有显著性差异。而在运动量相当于步行或慢跑3km者几乎全部呈粥样硬化斑块消退,可见运动在冠心病防治中的重要作用。
253.有氧运动改善动脉粥样硬化和心肌缺血的机制是什么?
(1)长期坚持适宜的有氧运动,可促使冠状动脉侧支循环开放,改善心肌供血和心肌功能,因为运动可能参与了抑制内皮素或诱导血管平滑肌细胞抑制因子如一氧化氮的合成。
(2)运动锻炼可促进肾上腺素和去甲肾上腺素分泌,提高脂蛋白酯酶的活性,促进脂肪的分解,同时降低血中TG及LDL-C的水平,提高HDL-C水平,减少脂肪在血管壁内沉积,预防血管粥样硬化及心脑血管病变。
(3)长期中等强度有氧运动可以提高机体抗氧化能力,降低体内脂质过氧化物含量和氧自由基水平,从而增加内皮前列腺素合成酶和抑制血小板环氧合酶活性,促进前列环素的合成与释放,降低血小板血栓素A 2的合成,改善前列环素/血栓素A 2的平衡,从而发挥抗血小板聚集和血管痉挛的作用,降低动脉粥样硬化和其他心血管疾病的发病率。
254.有氧运动对脑卒中有何影响?
脑卒中可使患者的运动能力受损,而卒中后的抑郁也可削减患者的运动动力。活动度和运动耐量的进一步降低最终可引起心肺功能下降、肌肉萎缩、骨质疏松和下肢血流循环受损等一系列并发症。体力活动是卒中防治中最基本的措施之一,不但可以降低卒中的病死率和再发率,还可以改善血管侧支循环,减少血栓形成的危险因素,提高心脑血管系统的工作率和储备能力。运动还可通过增强肌力和提高柔韧性来改善患者的生活质量。哈佛医学院的一项有关72488名40~65岁的妇女6年的随访调查研究显示,每天做30min强度稍大的运动,哪怕仅仅是轻松地散步,也能减少30%脑卒中的患病率。
255.有氧运动对C反应蛋白有何影响?
C反应蛋白(CRP)是人体在炎症和组织损伤时血浆浓度急剧升高的一种急性期蛋白。近年来的研究发现,CRP不仅是一种炎症标志物,也是预测心脑血管疾病风险的重要标志物之一。多数研究证明,运动能降低CRP水平进而延缓心脑血管疾病的发生发展。肥胖是发生心血管疾病的危险因素,研究发现腹型肥胖与CRP水平升高相关。运动降低CRP水平、延缓心脑血管疾病的发生发展,很大程度上是通过降低体脂来实现的。因此,坚持长期运动是一种有效降低CRP的方法,具有预防心脑血管疾病发生及促进心脑血管病患者康复的积极作用。
四、中老年人的运动锻炼
256.中老年人的生理和心理特点有哪些?
(1)机体进入中老年期后,在生理、生化、组织、形态等方面都发生退行性变化,心肺系统功能的储备能力下降,适应能力减弱,抵抗力降低,身体素质和运动能力下降。
(2)由于生活角色的改变,中老年人活动量减少,关节及肌腱、韧带等软组织协调配合能力下降,跌跤摔伤的危险随之增加。同时肌肉质量和数量降低和减少,造成肌肉功能衰退,支撑能力、平衡能力和稳定性下降。
(3)中老年人因生理年龄增加而疏于运动,身体能力下降,容易产生自卑心理,易出现“失去自我价值感”,对各种事物都不感兴趣。
257.中老年人适当多做运动有哪些好处?
随着年龄增加,老年人骨骼、肌肉、消化、呼吸、心血管、中枢神经等各系统功能逐渐老化衰退。如果天天运动,并注意多做户外活动,则可延缓老年人体力、智力和各器官功能的衰退。
(1)运动可以使心肌收缩加强,肺活量扩大,血液循环得到改善,血液含氧量增加,使全身各组织细胞得到充足的氧气;有利于促进食欲,保持大便通畅,防止便秘;能改善神经系统功能,减少紧张和忧虑,显著改善睡眠质量;能明显改善免疫系统功能,提高预防感染性疾病和肿瘤的能力;能改善肌肉和关节的功能,减少骨骼脱钙,延缓骨质疏松、关节增生性退变。
(2)户外活动,空气新鲜,接受紫外光照射,有利于体内维生素D的合成,预防或推迟骨质疏松的发生。
258.中老年人运动应把握哪些基本原则?
(1)安全:由于老年人体力和协调功能衰退,视、听功能减弱,对外界的适应能力下降,故参与运动时首先要考虑安全,避免肌肉劳损及有危险性的项目和动作,运动强度、幅度不能太大,动作要简单、舒缓。
(2)全面:选择多种运动项目和能活动全身的项目,使全身各关节、肌肉群和身体多个部位受到锻炼。注意上下肢协调运动,身体左右侧对称运动,并注意颈、肩、腰、髋、膝、踝、肘、手指、脚趾等各个关节和各个肌群,眼、耳、鼻、舌、齿经常运动。
(3)自然:老年人运动方式应自然、简便,不宜做负重憋气、过分用力、头部过度旋转摇晃的运动,尤其对有动脉硬化和高血压的老年人,更应避免。憋气时因胸腔的压力增高,回心血量和脑供血减少,易头晕目眩,甚至昏厥;憋气完毕,回心血量骤然增加,血压升高,易发生脑血管意外。头部旋转摇晃可能会导致椎-基底动脉供血不足,造成暂时性脑缺血,出现两眼发黑、站立不稳等情况,容易摔倒。
(4)适度:老年人应该根据自己的生理特点和健康状况选择适当的运动强度、时间和频率。最好坚持每天定时定量的规律锻炼,至少每周锻炼4~5次。每天户外活动时间至少半小时,最好1h。老年人进行健康锻炼一定要量力而行,运动强度以轻微出汗、自我感觉舒适为度。
259.哪些有氧运动适合中老年人?
根据中老年人的生理特点,适合健步走、慢跑、打太极拳、做健身操、打乒乓球、打门球、打保龄球等有氧运动。
(1)健步走:“健身走”是指达到规定的强度和时间,从而实现锻炼心肺功能、调节免疫功能的步行运动,它是老少皆宜、最简单而又最能坚持的有氧运动,有“运动之母”之称。步行时下肢支持体重,上下肢骨关节、肌肉与身体其他各部位协调配合,使各部位都得到锻炼;同时加强心肌收缩,加大心输出量,使各组织血流量增加。天天散步,对改善心肺功能、延缓下肢关节退行性变化有积极作用。
(2)慢跑:慢跑又称健身跑,它是采用较长时间、慢速度、较长距离的有氧锻炼方法。该项运动技术特点是简单,不受场地、器材限制,可在田径场、公路、树林、公园及田间小路等地练习,是我国群众性体育活动中普遍开展的项目之一。对于中老年人来说,慢跑不仅可以提高速度、耐力、灵巧、协调等运动素质,而且还可以延缓运动器官和内脏器官的衰老,保持旺盛精力与强健体力,是延年益寿、强身祛病的好方法。
(3)太极拳:作为中国传统的体育项目,太极拳在长期的实践中被证实是一种良好的健身运动,并且也是防病治病的运动处方。日本学者发现,中国太极拳对神经系统、心血管系统、消化系统和内分泌系统等的功能有明显的增强作用。练习太极拳“用意不用力”,“意到身随”,以意念引导动作,此时大脑皮质除了有关的运动中枢及第二信号系统处于高度兴奋外,皮质的大部分区域都处于广泛的抑制状态。这种运动中枢兴奋对周围区域的负诱导能抑制慢性病的病理兴奋处,使原有疾病得以缓解,甚至痊愈。
(4)健身操和健身舞:健身操和健身舞动作可简可繁,运动速度可快可慢,运动范围可大可小,运动量容易调整。经常坚持做健身操可以使头颈、躯干、四肢灵活,养成良好体姿,发展柔韧性,维持神经、肌肉的协调能力。
(5)其他有氧运动:由于不同的运动方式有不同的健身效果,所以,中老年人还可以选择其他有氧运动方式,如散步、登山、骑自行车、适当的肌力练习等,为了弥补单种方式运动所带来的某些缺陷,还可以选择多种运动方式相互配合、全面练习的方式进行锻炼。
260.中老年人运动锻炼有哪些注意事项?
(1)运动前先做全面身体检查:通过检查可了解自己的健康状况,做到心中有数,为合理选择运动项目和适宜的运动量提供依据。对有多重冠心病危险因素者,特别是肥胖伴高脂血症者,推荐在运动前做运动心电图检查或长程心电图检查。
(2)了解运动前后的脉搏:测量早晨起床时的基础脉搏以及运动前后的脉搏变化,进行自我监测,必要时可测量血压。
(3)锻炼要循序渐进:每次运动以前要做几分钟准备活动,缓慢开始,运动量要由小到大,分阶段进行,逐级增加运动量。以前没有运动习惯的老年人,开始几天可能会出现不适应反应,表现为疲劳、肌肉酸痛、食欲稍差,甚至睡眠欠佳等。此时应减少运动量,降低运动强度。经过一段时间适应后再慢慢增加运动量,不要急于求成。
(4)活动环境要好:要尽量选择空气清新、场地宽敞、设施齐全、锻炼气氛好的场所进行锻炼。
261.运动负荷试验在中老年人的运动处方制定中有何作用?
除了上述具有冠心病多重危险因素者之外,美国运动医学学会向所有以前不运动或很少运动,而现在开始准备积极运动的中老年人推荐运动负荷试验。运动负荷试验是针对具有心血管危险因素的患者而制定的标准方案,能使运动风险最小化。负荷试验主要利用跑台或功率自行车等器械,在试验过程中逐级递增运动负荷强度,同时检测某些生理指标,直到受试者达到一定负荷。医生应根据临床判断标准来推荐运动负荷试验。如果患者出现典型症状或体征(如胸痛、心悸、头晕眼花),应劝告他们立即停止锻炼,并寻求医疗帮助。
运动负荷试验还可以用于制定中老年人的运动强度的适宜范围,通常表示为METs [1MET = 3. 5O2 ml/(kg•min)]。老年人若希望制定更多可耐受的有氧锻炼形式,且能够自我监测脉搏,可以在常规锻炼和增加运动强度后进行一次运动负荷试验评判。
男性≥45岁,女性≥55岁,且预期运动量≥60% VO2max的中老年人有运动负荷试验指征。
262.中老年人的运动类型及其推荐的身体活动度是怎样的?
中老年人的运动类型主要包括有氧耐力性训练、抗阻力量性训练、平衡性和柔韧性训练。
(1)有氧耐力性训练:主要改善和提高人体的有氧工作能力,适合于保健预防和疾病康复为目的的运动处方。推荐强度为在一周中的大多数天数中进行中等强度活动,每一小段可定为10min,一天的总运动时间不少于30min。
(2)抗阻力量性训练:适合于以增强力量,健美肌肉、形体为主的运动处方。推荐强度为每周锻炼2~3次,做8~10套不同的运动,每套独立动作重复10~15次。每一次重复动作应该在不要屏住呼吸的情况下缓慢完成全套动作。制定的训练计划应能锻炼到每一块主要肌群。
(3)平衡性和柔韧性训练:以调整呼吸节律、慢节奏的平衡柔韧性运动为主,用以调节机体平衡、安神调心,适合于心血管疾病防治和康复的运动处方。推荐强度为在每天锻炼结束后,做一次拉伸主要肌群的运动,因为此时肌肉的顺应性更强。每周进行两次平衡素质训练和重力转换计划。
263.常见有氧运动类型的运动强度和运动心率如何?
掌握合适的运动强度是制定和执行运动处方的主要内容,因为这与锻炼效果和安全有直接关系。用METs表示运动强度,反映运动强度的生理指标包括运动时的心率、运动时吸氧量及其占最大吸氧量的百分数等。实际应用中最常用的强度指标是心率。常见有氧运动类型的运动强度和运动心率见表5-3、表5-4。
表5-3 常见有氧运动项目的运动强度

表5-4 各种运动强度的运动心率

五、心脑血管病患者的运动处方
264.心脑血管病患者应掌握哪些运动的总原则?
总原则为:①以康复健身为主要目的;②运动强度:中小强度;③运动类型:有氧运动为主,辅以适量抗阻运动;④运动时间:一般每天15~30min;⑤运动频率:每周3d以上;⑥运动前后应有充分的准备和结束活动;⑦推荐运动方式:首选步行。
265.心脑血管病患者安全运动的条件有哪些?
包括:①穿适当的衣服和鞋,穿着舒服,透气性好;②选择空气新鲜、环境幽雅的运动场地;③炎热或寒冷气候运动前需做适应性热身运动;④水分补给要充足,运动前饮温开水一杯;⑤感到身体不适要停止运动并寻求医疗帮助;⑥根据目前的活动水平,循序渐进;⑦不做剧烈运动;⑧重视运动前的准备活动和运动后的恢复活动。
266.心脑血管病患者可从事哪些运动项目?
一般将运动量分为轻度、中度和强度运动三类。轻度运动例如散步、干家务、步行、打太极拳、平地骑自行车等;中度运动例如缓慢跑步、快步走、上下楼梯、钓鱼、老年体操等;强度运动例如跳绳、打篮球、长跑、爬山等。心脑血管病患者的运动方式以有氧运动为主,在有经验的专科医师指导下,根据自己的年龄、病情、体力、个人爱好选择一些适合的低中强度运动,一周4~5次,一次30~60min。
267.心脑血管病患者什么时间运动最好?
清晨起床后交感神经兴奋,心率加快,血黏度增高,早晨6:00~9:00是心脑血管病意外的高发时间,且春天早晨气温较低,血管遇冷易收缩,易引发卒中。所以在选择锻炼的时间上以早晨8:00~9:00太阳出来后或下午4:00左右运动为宜。对睡眠不佳者,晚餐后运动更佳。
世界卫生组织推荐的最适宜锻炼时间是9:00~10:00或16:00~18:00。但应根据不同国家地区、不同季节、不同生活习惯进行调整。
268.如何给青年肥胖患者开运动处方?
美国运动医学院认为,大肌肉群参与的、动力型、节律性的有氧运动是减肥的主要方法。推荐进行每次30min,每周5d的运动,此运动方案被认为能够降低肥胖和心血管疾病等与健康相关的问题。
青年肥胖者相对于中老年肥胖者来说,体力好、对疲劳的耐受性强,因此运动强度和运动时间可适当增加。
(1)运动类型:推荐长跑、步行、游泳、划船、爬山等,也可练习有氧体操,如健美操、迪斯科和球类运动等。
(2)运动强度:一般运动强度可达本人最大吸氧量的60%~70%,或最高心率的
70%~80%。
(3)运动频率:由于青年肥胖者多有减肥的主观愿望,自觉性较强,为提高减肥效果,运动频率可适当增大,一般每周锻炼5~7次为宜。
(4)运动时间:每次运动时间不少于1h,持续时间可视减肥要求而定。
需注意的是,运动减肥一定要持之以恒,第1个月往往还不能看到较明显的减肥效果,有氧运动减肥只有坚持运动约3个月后才能达到较为理想的效果。此外,单靠有氧运动减肥是不够的。在坚持有氧运动减肥的同时,配合科学的饮食控制也非常重要。
269.如何给中老年肥胖患者开运动处方?
由于年龄增大,中老年人的各器官功能相对衰退,肥胖者更是如此,特别是有些中老年肥胖者往往伴有一些合并症,故在制定中老年运动处方时尤其要注意安全性。
(1)运动类型:推荐长距离步行、慢跑、骑自行车、游泳、爬山等,并辅以太极拳、乒乓球、羽毛球、网球、健身操等。
(2)运动强度:运动时心率为本人最高心率的60%~70%,相当于50%~60%的最大摄氧量。一般40岁心率控制在140/min,50岁130/min,60岁以上120/min以内为宜。
(3)运动频率:中老年人,特别是老年人由于机体代谢水平降低,疲劳后恢复的时间延长,因此运动频率可视情况增减,一般每周3~5次为宜。
(4)运动时间:每次运动时间控制在30~40min,下午运动最好。
270.是否所有的高血压患者都适合运动锻炼?
并不是所有的高血压患者都适合运动,1级和2级高血压患者不合并靶器官功能衰竭者或合并糖尿病而无糖尿病运动禁忌者可以适量运动,合并靶器官损害者和3级高血压患者最好先将血压控制好再实行锻炼计划,血压水平越高,越应先行降压治疗,运动量相应的也越低。有条件者可记录运动时的血压变化,对血压大于160/100mm Hg的患者应用降压药物将血压控制正常。
271.如何给高血压患者开运动处方?
(1)高血压患者必须在专科医师指导下,将血压控制在合适水平后再运动,以防运动加剧高血压引起的机体损害。
(2)运动类型:以有氧运动为主,如步行、慢跑、踏车、游泳等。老年患者可配合放松运动和太极拳等中国传统运动。避免体位变动较大和无氧运动,抗阻运动需严格在专业人员指导下进行。
(3)运动强度:运动心率达到65%~75%最大心率,主观感觉稍累,伴有肥胖者运动心率应为55%~70%最大心率。
(4)运动时间和频率:美国高血压预防、检测、评估及治疗联合委员会第七次报告(JNC-7)和美国运动医学会均建议轻中度原发性高血压患者最好每天要进行至少30min的有氧运动,每周5~7次。伴有肥胖的患者运动时间和频率应适当提高,以达到控制体重的目的。
272.冠心病患者能不能运动?
冠心病急性发作期当然要制动。以下几种情况适合参加冠心病康复运动:稳定型冠心病(包括陈旧性心肌梗死、稳定型心绞痛)、隐匿型冠心病、冠状动脉搭桥手术后、经皮冠状动脉球囊扩张术后的患者。冠心病病情不稳定或心脏功能差的,合并严重心律失常,不宜进行剧烈活动,在医师指导下可以轻微活动。冠心病患者在康复运动前须进行运动心电图或长程心电图检查,以确定患者的活动限度。患者的运动强度以不引发心肌缺血为宜。活动前应服用药物,以防引起心肌缺血事件。
273.如何给冠心病患者开运动处方?
(1)严格把握冠心病患者运动的适应证和禁忌证,在运动之前首先进行运动负荷试验。
(2)运动类型:有氧运动是冠心病患者的主要运动类型,主要包括步行、慢跑、游泳、骑车、登山等。
(3)运动强度:以低强度为主,控制在60%~65%最大心率。
(4)运动时间和频率:每次运动15min以上,每周3次以上。
274.糖尿病患者的运动禁忌证有哪些?
禁忌证:病情未稳定(空腹血糖大于16. 8mmol/L)或伴有慢性并发症者;合并糖尿病肾病者;伴严重高血压或缺血性心脏病者;伴有眼底病变者;糖尿病足者;脑动脉硬化、严重骨质疏松或机体平衡障碍者。
275.如何给糖尿病患者开运动处方?
(1)运动类型:有氧耐力运动,如散步、慢跑、游泳、骑自行车等;全身肌肉都参与活动的中等强度的有氧体操,如健身操、太极拳等;适当的娱乐性球类活动,如门球、保龄球等。
(2)运动强度:美国糖尿病学会的糖尿病运动手册中指出,目标运动量应达到60%最大摄氧量,即中等强度。
(3)运动时间:于初始阶段可以稍短,每次5~10min,以后随着机体对运动的逐步适应,运动时间视患者身体条件不同亦随之逐渐延长至每次30~60min。每次运动应有运动前5~10min的准备活动及运动后至少5min的放松活动。一般主张餐后运动,以餐后0. 5~1. 5h运动为宜,尤其是早餐后1h是运动最佳时间。在下列时间暂勿运动,以免低血糖反应:①胰岛素或口服降糖药发挥最大效应的时间。如应用胰岛素1. 5h以后,口服优降糖1h后等。②血糖≤6. 0mmol/ L。但可在进食15~30g糖后进行运动。
(4)运动频率:每周3~5次为宜。
276.脑卒中患者如何进行运动?
脑卒中给患者遗留下的各种功能障碍,其严重程度和恢复的快慢,直接关系患者的康复前景。一般情况下,脑卒中患者的恢复常在发病后数天开始,1~3个月达到最大限度,3个月后因挛缩形成,恢复过程变得缓慢,半年后恢复的可能性变小,1年以后恢复难度更大。因此,在病情稳定的条件下及早开始康复治疗可以使局部受损的范围缩小,从而获得满意的康复效果,在进行康复锻炼时应在专业医师指导下持之以恒,循序渐进。
美国心脏病学会,心血管护理分会,营养、体力活动和代谢分会以及卒中分会共同发布的卒中后患者体力活动和运动指南指出,每周3~7次有氧运动(每次至少20min)有助于减少卒中复发的危险。指南建议,卒中后患者每周应进行3~7次有氧运动,每次20~60min。运动形式可因人而异,中间也可间隔,但每天的总运动时间不应少于20min。患者运动计划的制订应结合其病史和体检结果,运动器械也应进行相应特殊调整,例如添加扶手或固定用具等。卒中后患者常有肌力减弱,因此该指南建议其应进行适当的力量(重量或阻力)训练。力量训练每周至少应进行2~3次,训练内容应包括多组主要肌肉群。
277.心力衰竭患者运动的禁忌证是什么?
禁忌证主要有:严重的瓣膜病;严重主动脉狭窄和心肌炎;不稳定型心绞痛、急性心肌梗死急性期或失代偿性充血性心力衰竭经治疗无效和顽固性心力衰竭。
278.如何给心力衰竭患者开运动处方?
(1)开始运动前应采取药物治疗控制慢性心力衰竭,有条件的应行负荷试验,以判断机体对运动的反应,决定安全有效的运动水平。
(2)运动前应适当热身以促进血管扩张,至少做10min伸展、慢走或其他活动。
(3)运动类型:可以选择的运动方式如步行、原地蹬车、爬楼梯等;另外增强呼吸肌的运动可减轻呼吸困难、改善生活质量、增强运动耐量,常用的锻炼方式如哑铃操,一般运动1~2组、每组重复12~15次。
(4)运动强度、时间和频率:理想的目标是患者在预期的心率范围内持续性有氧运动20~40min,每周3~5次。
279.心力衰竭患者运动时应注意哪些事项?
当患者出现心绞痛、气短加重、体重增加或下肢水肿等情况时,应停止运动并就医。虽然病情恶化通常与运动无关,但在症状控制前患者应避免运动。服用血管扩张药和运动时间应尽量错开,以避免血压下降等危险。地高辛过量可伴电解质紊乱,运动中出汗多增加了这种危险,应予以注意。
(廖 华 李 婷)
参考文献
[1] Graham I,Atar D,Borch-Johnsen K,et al. European guidelines on cardiovascular disease prevention in clinical practice:full text. Fourth Joint Task Force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice(constituted by representatives of nine societies and by invited experts). Eur J Cardiovasc Prev Rehabil,2007,14(Suppl 2):S1-S113
[2] Lichtenstein AH,Appel LJ,Brands M,et al. Diet and lifestyle recommendations revision 2006:a scientific statement From the American Heart Association Nutrition Committee. Circulation,2006,114(1):82-96
[3] Nelson ME,Rejeski WJ,Blair SN,et al. Physical activity and public health in older adults:recommendation from the American College of Sports Medicine and the American Heart Association. Circulation,2007,116(9):1094-1105
[4] Gordon NF,Gulanick M,Costa F,et al. Physical activity and exercise recommendations for stroke survivors:An American Heart Association Scientific Statement From the Council on Clinical Cardiology,Subcommittee on Exercise,Cardiac Rehabilitation,and Prevention;the Council on Cardiovascular Nursing;the Council on Nutrition,Physical Activity,and Metabolism;and the Stroke Council. Circulation,2004,109(16):2031-2041
[5] Hautala AJ,Mäkikallio TH,Kiviniemi A,et al. Cardiovascular autonomic function correlates with the response to aerobic training in healthy sedentary subjects. Am J Physiol Heart Circ Physiol,2003,285(4):H1747-H1752
[6] Després JP. CRP and risk of coronary heart disease:can exercise training cool down the flames?Arterioscler Thromb Vasc Biol,2004,24(10):1743-1745
[7] Ketelhut RG,Franz IW,Scholze J. Regular exercise as an effective approach in antihypertensive therapy. Med Sci Sports Exerc,2004,6(1):4-8
[8] Pescatello LS,Franklin BA,Fagard R,et al. Exercise and hypertension. Med Sci Sports Exerc,2004,36(3):533-553
[9] Wallace JP. Exercise in hypertension:a clinical review. Sports Medicine,2003,33(8):585-598
[10] Whelton SP,Chin A,Xin X,et al. Effect of aerobic exercise on blood pressure:a meta-analysis of randomized,controlled trials. Ann Intern Med,2002,136(7):493-503
[11] Nied RJ,Franklin B. Promoting and prescribing exercise for the elderly. Am Fam Physician,2002,65(3):419-426
[12] Physical activity and cardiovascular health. NIH consensus development panel on physical activity and cardiovascular health. JAMA,1996,276(3):241-246
[13]原芳,王丽.有氧运动对轻度原发性高血压的疗效及内皮功能的影响.中华物理医学与康复杂志,2006,28(12):824-825
[14]刘俊玲,张冰.原发性高血压运动处方研究进展.中国运动医学杂志,2005,24(3):357-361
[15]刘涛波,许思毛,丁海丽,等.有氧运动对人体心血管功能及血液相关指标的影响.中国组织工程研究与临床康复,2008,12(15):2965-2968
[16]张智敏.运动处方(综述).山西大同大学学报(自然科学版),2008,24(4):67-70
[17]刘永志,范春满,孙庆伟.冠心病的运动处方.现代中西医结合杂志,2008,17(36):5714-5716
[18]屈萍,屈胜国.老年人实用运动处方的现状与发展研究.体育成人教育学刊,2009,25(1):56-58
[19]杨晓峰,杨瑞峰,吕方,等.如何制定中老年心血管疾病患者的运动处方.中国老年学杂志,2008,28(12):1142-1144
[20]陈莹,陈青云.糖尿病运动疗法的研究进展与现实问题.中国组织工程研究与临床康复,2007,11(30):6039-6042
[21]国家体育总局群体司,主编. 2000年国民体质监测报告.北京:北京体育大学出版社,2001
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















