第十六章 细菌的感染及机体抗细菌感染的免疫性
学习目标
1.掌握细菌的致病性,细菌内、外毒素的区别,细菌全身感染的类型。
2.熟悉胞外菌感染的免疫特点,胞内菌感染的免疫特点,外毒素致病的免疫特点。
3.了解医院感染的控制。
第一节 细菌的感染
细菌的感染(bacterial infection)是指细菌侵入宿主机体内,并感染宿主细胞引起机体不同程度上病理性损伤及引起机体免疫应答等一系列的连续过程。抗细菌感染的免疫(immunization)是指细菌侵入宿主机体后,激发机体的免疫系统并产生一系列免疫应答的过程。抗菌免疫的结局有两种:一种是将细菌及其代谢产物清除出体外,使机体康复;另一种是形成机体内免疫复合物沉积或发生超敏变态反应,导致机体严重的病理性损害。凡是感染后机体出现生理功能失调和临床症状体征者,称为感染性疾病患者。凡是能引起宿主机体感染并致病的细菌,称为致病菌(pathogen)或称为病原菌(pathogenic bacterium)。病原菌的致病性与其毒力强弱、侵入机体的数量,以及是否有适宜的侵入部位密切相关。
一、细菌的毒力物质
细菌的毒力(virulence)是指病原菌致病力的强弱程度,是量的概念。各种病原菌的毒力常不一致,同种细菌也常因型或株的不同而毒力有差异。毒力常用半数致死量(median lethal dose,LD50)或半数感染量(median infective dose,ID50)表示,即在一定时间内,通过一定途径,能使一定体重的某种动物半数死亡或感染需要的最小细菌数或毒素量。细菌的毒力主要表现为两方面:一是病原菌有突破宿主皮肤、黏膜生理屏障等免疫防御机制,进入机体定居,繁殖和扩散的能力,称为侵袭力(invasiveness);二是毒素,即病原菌含有损害宿主组织、器官并引起生理功能紊乱的大分子成分。病原菌毒力的物质基础是侵袭力和毒素,统称为毒力因子(toxic factor),亦称病原菌的毒力物质。
(一)侵袭力
侵袭力包括荚膜、黏附素和侵袭性物质等,主要涉及菌体的表面结构和释放的胞外蛋白和酶类。
1.荚膜和微荚膜 荚膜具有抗吞噬和阻止杀菌物质的作用,使病原菌得以在宿主体内大量繁殖。例如有荚膜的肺炎链球菌、炭疽杆菌不易被吞噬细胞吞噬杀灭。有些细菌表面有类似荚膜的物质,如A群链球菌的M蛋白、伤寒沙门菌的Vi抗原及大肠埃希菌的K抗原,这些物质位于细胞壁外层称微荚膜,除具有抗吞噬作用,还有抵抗抗菌抗体和补体的作用。这类细菌表面结构的功能主要是抵抗和突破宿主防御机能,使细菌迅速繁殖。
2.黏附素 细菌表面存在的一些特殊结构和相关蛋白质,具有使细菌黏附到宿主靶细胞的作用,称为黏附素(adhesin)。黏附是病原菌接触和感染细胞的第一步,与致病性密切相关。黏附素有两类,即菌毛(pili,fimbriae)和非菌毛黏附物质(fimbrial adhesin)。①菌毛:菌毛主要存在于革兰阴性菌,不同的细菌有不同的菌毛。细菌菌毛通过与宿主表面相应受体相互作用使细菌吸附于细胞表面而定居,故有些菌毛又称定居因子(colonization factor)。菌毛的黏附作用具有选择性,这与宿主细胞表面的特殊受体有关。②非菌毛黏附物质:见于革兰阳性菌,如A群链球菌的膜磷壁酸(LTA)等,它们也与宿主细胞膜上相应受体结合使细菌黏附于细胞。黏附作用与病原菌致病性密切相关,它具有抵抗黏液冲刷、细胞纤毛运动和肠蠕动等清除作用,有利于病原菌定居。抗特异性菌毛抗体对病原菌感染有预防作用,如肠产毒型大肠埃希菌的菌毛疫苗已用于兽医界,用以预防动物腹泻。
黏附生长结构物质的致病机制有:①借助黏附激活被黏附细胞的信号传导系统,使其不同程度释放不同种类的细胞因子,导致炎性反应性损伤;②某些黏附因子与受体作用,激活细胞凋亡控制系统,引起细胞凋亡(apoptosis)。炎症损伤和细胞凋亡有利于细菌生长、繁殖和扩散。
3.侵袭性物质 有些病原菌能释放侵袭性胞外酶类,这些酶一般不具有毒性,但可协助病原菌抗吞噬和向全身扩散。如致病性葡萄球菌产生的血浆凝固酶的抗吞噬作用,A群链球菌的透明质酸酶、链激酶利于细菌在组织中扩散。有些细菌还能产生协助细菌定植、繁殖和扩散的蛋白质。如肠侵袭型大肠埃希菌质粒基因编码的侵袭素(invasin),促使该菌入侵上皮细胞。福氏志贺菌某些基因编码一些侵袭蛋白,促使该菌向邻近组织扩散。
(二)毒素(toxin)
细菌毒素是细菌在黏附、定居及生长繁殖过程中合成并释放的多种对宿主细胞结构和功能有损害作用的毒性物质。依据毒素产生的来源、性质和作用的不同,可分为外毒素(exotoxin)和内毒素(endotoxin)两种。
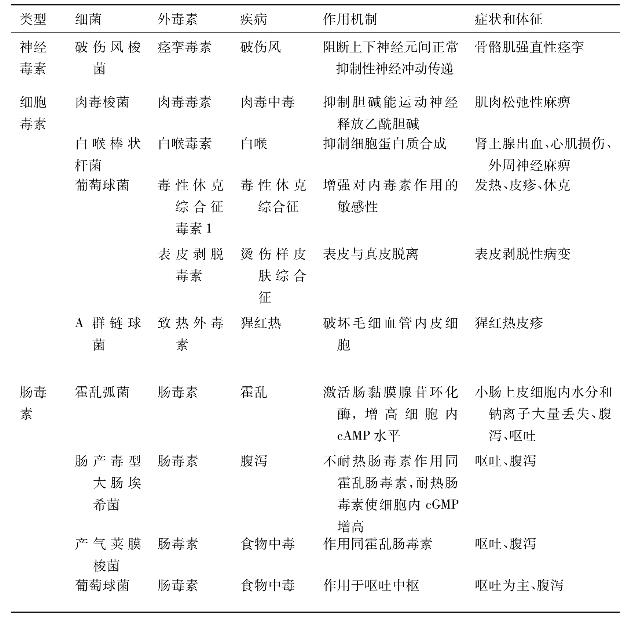
(1)外毒素 源于革兰阳性菌及少部分革兰阴性菌,是在细菌生长繁殖过程中,产生并分泌到菌体的毒性蛋白质,其毒性极强且具有特异性,但易被酸、热力及消化酶灭活。外毒素经0.4%甲醛处理,可脱毒为类毒素,用于人工自动免疫预防接种,如白喉类毒素、破伤风类毒素等。根据外毒素对细胞的亲嗜性和作用机制,可将其分为细胞毒、神经毒和肠毒素类,有些细菌可产生多种外毒素(表16-1)。
1)细胞毒(cytotoxin)的毒性作用 可使细胞代谢发生障碍,或直接对特异敏感的细胞损伤作用,而使机体细胞溶解或坏死。能产生细胞毒外毒素的主要细菌有白喉棒状杆菌、百日咳嗜血杆菌、葡萄球菌、化脓性链球菌、铜绿假单胞菌和鼠疫杆菌等。例如,白喉杆菌产生的白喉毒素对心肌细胞、肾上腺及末梢神经细胞具有亲嗜性,它可抑制细胞的蛋白质合成而导致细胞变性坏死,从而引起心肌炎、肾上腺出血和周围神经麻痹等病症。
2)神经毒(neurotoxin)选择作用于中枢神经细胞或末梢神经纤维,使其功能紊乱而致病。能产生神经毒外毒素的细菌,主要有肉毒梭菌、破伤风梭菌等。例如,破伤风痉挛毒素高度亲嗜脑干细胞和脊髓前角运动神经细胞,通过阻断释放抑制性递质,引起全身肌肉痉挛性强直;而肉毒毒素作用于脑神经核、周围神经肌肉接头及自主神经末梢,抑制释放神经介质乙酰胆碱,从而阻断神经冲动的传导,而导致肌肉弛缓性麻痹。
3)肠毒素(enterotoxin)是一类作用于肠道黏膜的细菌毒素。产生肠毒素的细菌主要有霍乱弧菌,肠杆菌科中的志贺氏菌属、大肠埃希氏菌属及沙门菌属中的某些菌种、副溶血性弧菌、蜡样芽胞杆菌、产气荚膜梭菌、空肠弯曲菌、小肠结肠炎耶尔森菌及艰难梭菌等。有些肠毒素可激活黏膜上皮细胞的腺苷酸环化酶(adenylate cyclase,AC),在该酶的催化下,细胞内的三磷酸腺苷(adenosine 5'-triphosphate,ATP)转化为环磷酸腺苷(cyclic adenosinemonophosphate,cAMP),cAMP的聚集会刺激隐窝细胞氯离子的分泌,并抑制绒毛细胞对氯离子和钠离子的正常吸收。由于肠黏膜分泌增加,而回收减少,使肠腔内肠液聚集而造成腹泻,如霍乱肠毒素(CT)、不耐热肠毒素(LT)等,均属于此种致腹泻机制。有的肠毒素,如耐热肠毒素(ST),能激活鸟苷酸环化酶(guanine cyclase,GC),使细胞内的环磷酸鸟苷(cyclic guanosinemonophosphate,cGMP)增高,继而改变细胞膜的功能,造成肠液潴留和腹泻。有的肠毒素的致病机制尚待研究。
(2)内毒素 为革兰阴性菌细胞壁的脂多糖(lipopolysaccharide,LPS),包括脂质A (lipid A)、核心多糖(core polysaccharide)和特异性多糖(specific polysaccharide)三部分,其中脂质A为主要毒性成分,无种属特异性;特异性多糖成分位于细胞壁最外层,具有种特异性;核心多糖位于两者之间,具有属特异性,但不同属的细菌间可存在交叉性抗原。内毒素为革兰阴性菌菌体裂解后释放出的毒素。某些革兰阴性菌,如A群痢疾志贺菌、致病性大肠埃希菌和有些沙门菌种等,尚可分泌肠毒素等外毒素。内毒素对外界环境的抵抗力强,耐热,160℃2~4 h才被破坏,经强酸、强碱处理或加入强氧化剂,经100℃、30 min才被灭活。内毒素免疫原性弱,但毒性不强,不能经甲醛脱毒为类毒素,且对组织细胞选择性不强,所以可引起相似的病理损伤和临床症状体征,如发热、白细胞反应、感染性休克和DIC等(表16-2)。
表16-1 外毒素的种类和作用
1)致热反应(pyrogenicity) 极微量内毒素(1~5 ng/kg体重)便可引起人体发热反应。它通过刺激巨噬细胞释放白细胞介素-1(IL-1)、TNF-α及IL-6等内源性致热原(endogen),内毒素性休克细胞因子,它们作用于下丘脑体温调节中枢引起发热反应。
2)白细胞反应(leukocytoreaction) 革兰阴性菌菌血症在早期引起血循环末梢血液中白细胞数减少(leucopenia),这与内毒素促使大量白细胞黏附毛细血管壁有关;在后期则末梢血中白细胞数增多,这与内毒素刺激骨髓造血功能,使白细胞释放量增多有关。
3)内毒素血症(endotoxemia)与内毒素性休克(endotoxin shock) 暴发型流行性脑脊髓膜炎、中毒性菌痢、重症伤寒和革兰阴性菌败血症等,或输入液体被内毒素污染时,使细菌内毒素大量进入循环血流,引起机体内毒素血症,严重时可致内毒素性休克,主要表现为末梢血液微循环衰竭、组织器官供血不足、缺氧性酸中毒、血压降低甚至休克。其作用机制包括:①内毒素即LPS促使肾上腺素分泌增多,引起组织器官小动静脉血管痉挛,血液灌注不足;②内毒素促进内源性血管活性介质(如组胺、5-羟色胺、前列腺素和激肽等)的释放,引起毛细血管扩张、微循环障碍和循环血量减少。
4)弥散性血管内凝血(disseminated intravascular coagulation,DIC) 为内毒素性休克进一步发展而成的并发症,表现为血流缓慢、酸血症和血管内凝血及出血。引起DIC的机制主要是内毒素刺激单核/巨噬细胞、血管内皮细胞等产生过量的IL-1、IL-6、TNF-α及趋化因子等,使过度活化凝血系统,其结局包括:①导致血液微循环障碍,血压降低和血流缓慢,进而使小血管内血细胞聚集阻塞血管;②由于组织器官灌注不足、缺血和缺氧,引起酸血症和血管壁张力降低,呈现麻痹性扩张;③激活凝血因子,使纤维蛋白原转化为纤维蛋白并沉积于小血管内,引起广泛的DIC;④进而由于凝血因子和血小板因过度凝血而大量消耗,加之内毒素能使纤溶酶原活化为纤溶酶,使已凝固的纤维蛋白溶解,引起皮肤黏膜出血斑及内脏广泛出血,患者多死于内脏出血、坏死与衰竭。所谓Shwartzman现象是通过经家兔注射内毒素的实验,得出与人的全身性DIC相类似的现象。细菌对机体的侵袭力和其产生的外毒素和(或)内毒素,共同构成胞外菌的毒力。
胞内菌(包括立克次体、衣原体及兼性胞内菌)与上述胞外菌的致病机制不同。胞内菌需在宿主细胞内寄生和生长繁殖,其致病性特征有:①胞内菌自身特有的侵袭因子能与敏感的宿主细胞表面受体结合,使胞内菌侵入细胞内;②胞内菌毒性弱,可与所寄生细胞长期共存,可引起宿主免疫应答,造成组织的免疫病理损伤,而不是细菌毒素的直接损伤作用;③胞内菌感染呈慢性疾病过程,其潜伏期也较长;④胞内菌感染常引起迟发型变态反应,即病理性细胞免疫应答,这与机体对胞内菌的抗感染免疫是以T细胞免疫为主有关;⑤胞内菌所致的病理损伤多为组织肉芽肿,病损较局限,当肉芽肿破溃后,才能将胞内菌播散至远处组织并形成新的肉芽肿病灶。
表16-2 外毒素与内毒素的主要区别

二、细菌侵入的数量
病原菌除了必须有一定毒力物质外,还需有足够数量,才能导致感染的发生。侵入宿主菌量的多少,取决于致病菌毒力强弱和宿主免疫力的高低两方面因素。细菌毒力愈强,引起感染所需菌量愈小;反之则菌量需大。例如,毒力强大的鼠疫耶尔森菌,在无特异性免疫力的机体中,有数个菌侵入就可发生感染;而毒力弱的某些引起食物中毒的沙门菌,多需摄入数亿个细菌才引起急性胃肠炎。
三、细菌侵入的部位
具有一定毒力物质和足够数量的致病菌,必须侵入易感机体的适宜部位才能引起感染。如破伤风梭菌的芽胞进入深部创伤,在厌氧环境才能发芽;脑膜炎奈瑟菌经呼吸道吸入;伤寒沙门菌必须经口进入等。也有一些致病菌的适宜入侵部位不止一种,例如,结核分枝杆菌经呼吸道、消化道、皮肤创伤等部位都可以造成感染。不同致病菌有其不同的特定侵入部位,这与致病菌需要特定的生长繁殖微环境有关。
第二节 机体抗细菌感染的免疫性
病原菌侵入机体能否引起疾病,除与细菌的毒力、入侵数量和门户等有关外,还取决于机体的抗细菌感染的免疫性。所谓抗细菌感染的免疫性是指机体抵抗病原菌感染的防御功能,亦即机体抵御、消除病原菌及其有害产物,以保持或恢复机体正常生理平衡的一系列保护性功能。机体的抗感染免疫包括非特异性免疫与特异性免疫两大部分,两者都是在生物长期进化发育过程中逐渐发展形成的,在抗感染过程中两者相互协调、相互促进,共同发挥作用。
一、非特异性免疫
非特异性免疫(nonspecific immunity),是机体在长期种系发育与进化过程中逐渐建立起来的天然防御功能,也称为先天性免疫(congenital immunity)。其作用具有下列特点:①先天性,生来就有,受遗传基因控制,并能传给后代,在同一生物种系中,个体差异不明显,但生物种系不同,非特异性免疫即有差别;②非特异性,其作用不是针对某种微生物,而是对许多微生物都有防御能力,没有特定的作用对象;③相对稳定,对微生物的防御能力相对稳定,不因抗原刺激而增强。非特异性免疫与人体组织结构和生理功能密切相关,主要由以下3个方面因素组成。
(一)屏障结构
人体的屏障结构有体表屏障和内部屏障,其中主要包括皮肤和黏膜屏障、血脑屏障和胎盘屏障等。
1.皮肤与黏膜 人体体表被覆有完整的皮肤,与外界相通的腔道则被覆有完整的黏膜。健康完整的皮肤和黏膜是阻止微生物向体内入侵的第一道防线,其作用主要有以下3个方面。
(1)机械阻挡与排除作用 皮肤由多层扁平细胞组成,能阻挡病原菌的穿透,黏膜只有单层柱状细胞,其机械防御作用不如皮肤,但可通过呼吸道黏膜的纤毛运动、消化道的肠蠕动等将病菌驱之于体外。
(2)分泌杀菌物质 如汗腺分泌乳酸、皮脂腺分泌脂肪酸、胃液中的胃酸、肠液中的蛋白酶以及唾液、乳汁、泪液等外分泌液中的溶菌酶等,都有一定的杀菌和抑菌作用。
(3)正常菌群的拮抗作用 寄居在人体皮肤上、口腔、肠道和阴道中的正常菌群,对某些病原菌有拮抗作用。例如,口腔中的唾液链球菌能产生过氧化氢,杀死脑膜炎球菌和白喉杆菌。肠道中的大肠杆菌产生大肠菌素和酸性产物,能抑制志贺菌、金黄色葡萄球菌、白色念珠菌等。
2.血-脑屏障 血-脑屏障主要由软脑膜、脑毛细血管壁和包在血管壁外的由星状胶质细胞形成的胶质膜所构成。这些组织结构致密,病原菌及其他大分子物质通常不易通过,故能保护中枢神经系统。血脑屏障随个体发育而逐渐成熟,婴幼儿和儿童由于血脑屏障发育尚未完善,容易发生脑部感染。
3.胎盘屏障 由母体子宫内膜的基蜕膜和胎儿绒毛膜共同构成。此屏障不妨碍母胎之间营养物质和代谢产物等的交换,但能防止母体内病原微生物的穿过,从而保护胎儿免受感染。但在妊娠的头3个月内,此屏障尚不完善,故母体在妊娠早期受风疹病毒、巨细胞病毒等感染或用药不当容易导致胎儿畸形、流产或死胎。因此在妊娠早期,应尽量防止感染并注意用药。
(二)吞噬细胞
机体内具有吞噬功能的细胞统称为吞噬细胞,主要包括血液中的中性粒细胞、单核细胞和多种组织中的巨噬细胞。当病原菌突破体表屏障后,可向机体内部入侵、扩散,此时,分散于机体各部的吞噬细胞,开始发挥对入侵病原菌的吞噬和消化功能,构成机体抵抗感染的第二道天然防线。吞噬细胞在体内的吞噬过程,包括以下几个连续步骤。
1.吞噬细胞与病原菌的接触 吞噬细胞普遍存在于人体各组织及血液,当病原菌侵入机体后,就会与吞噬细胞随机相遇而接触,也可通过趋化因子的吸引使吞噬细胞定向运动,到达病原菌所在部位而发生接触。趋化因子包括某些细菌的多糖物质,补体活化产物(C3a、C5a、C567),以及组织、细胞损伤时释放的一些酶类物质等。另外,伤寒杆菌、绿脓杆菌等革兰阴性菌产生的内毒素,以及破伤风杆菌的外毒素等,可以麻痹吞噬细胞,阻止吞噬细胞向感染部位移动,此为阴性趋化作用。
2.吞入病原菌 吞噬细胞与细菌接触后,伸出伪足并在其远端合拢,将细菌包围其中,形成吞噬小体。吞噬细胞对病原菌的吞噬能力,可因抗体和补体的调理作用及免疫黏附作用而增强。
3.杀死、破坏病原菌 吞噬小体形成后,与细胞内溶酶体融合形成吞噬溶酶体,先由溶酶体内的溶菌酶、吞噬细胞杀菌素、髓过氧化物酶、碱性磷酸酶等将细菌杀死,再由蛋白酶、多糖酶、酯酶、核酸酶等将细菌分解,最后将不能消化的残渣排出细胞外(图16-1)。
病原菌被吞噬细胞吞噬后,其后果随病原菌种类、毒力以及人体免疫力不同而异。一般有两种结果:①完全吞噬,大多数病原菌被吞噬后,5~10 min内被杀死,30~60 min内被消化,如化脓性球菌等;②不完全吞噬,某些胞内寄生菌,如结核杆菌、麻风杆菌、伤寒杆菌、布氏杆菌等,在无特异性免疫力的机体中,虽可被吞噬,但不能被杀灭,甚至细菌可在吞噬细胞中繁殖,并随吞噬细胞的游走而扩散。此时的吞噬细胞还可成为细菌的保护体,使药物和血清中的抗菌物质不能对胞内寄生菌发挥杀伤作用。
(三)组织和体液中的抗菌物质
在正常人体的组织和体液中存在有多种抗菌物质,包括补体、溶菌酶、乙型溶素、吞噬细胞杀菌素等,这些物质对不同细菌可分别表现出抑菌、杀菌或溶菌等作用。但这些物质的直接作用不大,常是配合其他杀菌因素发挥作用。较重要的有以下几种。

图16-1 吞噬细胞吞噬杀菌过程
1.补体(complement)补体是存在于正常人血清中的一组具有酶活性的球蛋白。当补体各成分被激活后,可呈现出多种生物学活性。首先补体的活化可直接导致细菌裂解和其他多种有关细胞溶解;其次,补体能通过趋化作用、调理作用、免疫黏附作用等扩大吞噬细胞的吞噬功能;补体也能通过促炎症作用扩大机体抗感染的作用。尤其是补体旁路途径的活化可在特异性抗体形成之前,即发挥防御作用,因此是一种重要的抗某些病原菌感染的防御机制。
2.溶菌酶(lysozyme)主要来源于吞噬细胞,并广泛分布于血清、唾液、泪液、汗液、乳汁、呼吸道及消化道等外分泌液中。化学成分为一种低相对分子质量的不耐热碱性蛋白。能作用于革兰阳性菌的细胞壁肽聚糖,破坏N-乙酰葡萄糖胺与N-乙酰胞壁酸的联结,使细胞壁受损导致细菌裂解。因革兰阴性菌肽聚糖外尚有脂蛋白、脂质双层、脂多糖三层包围,因此单独溶菌酶对革兰阴性菌无作用,但若同时存在有相应抗体和补体,则溶菌酶也可破坏革兰阴性菌。
3.乙型溶素(β-lysin)为正常血清中一种耐热的碱性多肽。当血液凝固时,乙型溶素自血小板中释出,故其含量在血清中远高于血浆。乙型溶素作用于革兰阳性菌的细胞膜,产生非酶性破坏效应,使细菌溶解。但其溶菌作用不如溶菌酶彻底,对革兰阴性菌也无作用。
二、特异性免疫
特异性免疫(specific immunity)是个体出生后,在生活过程中与病原体及其毒性代谢产物等抗原物质接触后产生的免疫,又称为获得性免疫(acquired immunity)。其特点如下。①获得性:特异性免疫不是生来就有,而是需与抗原接触才能诱生出来或被动输入免疫效应物质后才获得的免疫力,因个体接触过的抗原类型不同,因此有显著个体差异。②特异性:机体接受某一病原菌刺激所产生的免疫力,只能对该病原菌起作用,而不能对其他无关的细菌起作用。③记忆性:特异性免疫效应比非特异性免疫强,并在再次接触相同抗原刺激时,能更快、更强地发挥免疫效应。特异性免疫根据获得方式分为自动免疫(包括自然自动免疫和人工自动免疫)和被动免疫(包括自然被动免疫和人工被动免疫)。根据发生机制分为体液免疫和细胞免疫,在具体的感染之中,以何种免疫为主,因微生物不同而异。抗体难于进入细胞内对胞内寄生菌发挥作用,因此体液免疫主要对细胞外生长的细菌及其毒素起作用。对细胞内寄生的细菌则主要靠细胞免疫发挥作用。
(一)体液免疫
体液免疫是指由抗体起主要作用的免疫应答。当体内B细胞受某种细菌或其毒性产物刺激后,可分化增殖为浆细胞,因免疫原性物质和进入途径等不同,浆细胞可合成IgG、IgA、IgM、IgD和IgE 5类免疫球蛋白,其中有抗细菌感染作用的抗体主要是IgG、IgM 和sIgA。
1.IgG抗体 IgG抗体在血清中含量最高,并易通过毛细血管壁弥散到组织间隙,因此身体任何组织中均有IgG分布。IgG是体内最主要的抗菌抗体和抗外毒素抗体。其作用具体表现为与细菌表面相应抗原特异性结合,抑制细菌繁殖;又能激活补体导致细菌溶解,通过Fc段与吞噬细胞膜上Fc受体结合而发挥调理作用,从而促进吞噬细胞对病原菌的吞噬;能中和外毒素的毒性作用; IgG也是唯一能通过胎盘的抗体,在新生儿的抗菌免疫中起重要作用。
2.IgM抗体 IgM是机体接受抗原刺激后最早产生的抗体,在细菌感染的早期发挥重要作用。IgM存在于血液中,由于它是五聚体、相对分子质量大,不能通过胎盘,也不能穿过血管壁到达组织,是血液中重要的抗菌抗体。IgM的调理作用比IgG大100~1 000倍,结合补体的能力也强得多,是一种高效能的抗菌抗体。若IgM缺乏,易患严重的革兰阴性菌败血症。
3.sIgA抗体 sIgA由呼吸道、消化道、泌尿生殖道等处的黏膜固有层浆细胞产生,存在于外分泌液中,在黏膜表面起抗菌、抗毒素、抗细菌黏附等作用,是机体局部黏膜抗感染的重要因素。若sIgA缺乏,易发生呼吸道或消化道感染。
(二)细胞免疫
T细胞与病原菌接触后分化增殖为致敏T细胞,并产生一系列淋巴因子。细胞免疫是指由致敏T细胞(包括Tc和Th1)和淋巴因子发挥的免疫应答。但在抗细菌感染的细胞免疫方面,目前尚未证实Tc有直接杀伤作用,而主要是由Th1释放淋巴因子,增强巨噬细胞的功能,从而发挥细胞免疫效应。
细胞免疫主要在伤寒杆菌、结核杆菌、军团菌、布氏杆菌等胞内寄生菌感染方面发挥免疫效应。前已述及,胞内寄生菌侵入尚无特异性免疫力的机体中,易形成不完全吞噬,即病原菌不能被吞噬细胞杀死,反而在细胞内繁殖并扩散。胞内菌感染毒力低,利于病菌和宿主细胞长期共存,呈慢性过程,否则,宿主细胞快速死亡就使胞内菌失去赖以生存的微环境。由于胞内菌毒力低,其感染的潜伏期较长,病程缓慢,因而持续的刺激形成了胞内菌常有的肉芽肿病变特征。肉芽肿既有阻挡病菌扩散的作用,亦对宿主局部造成一定的病理损伤。机体的T细胞与病原菌接触后,就逐渐增殖分化为致敏T细胞,当再次受到相同细菌抗原的刺激,Th1则释放淋巴因子。其中巨噬细胞趋化因子能吸引游走的巨噬细胞进入病菌侵犯部位;巨噬细胞移动抑制因子能使巨噬细胞定位于病灶中;巨噬细胞激活因子则能增强巨噬细胞的吞噬和杀灭功能。在这些淋巴因子协同作用下,巨噬细胞对病原菌的吞噬和杀灭能力明显增强。此种吞噬功能的加强,不仅对原来的细菌,而且对其他胞内寄生菌也表现出同样的增强作用。
细胞免疫功能缺陷者,易患胞内寄生菌感染、病毒性感染或全身真菌感染。
第三节 传染的发生、发展与结局
传染又称之为感染(infection),是细菌侵入机体后与宿主防御功能相互作用的过程。传染的发生、发展与结局取决于细菌的致病性和机体抗细菌感染的免疫性。
一、传染的来源
传染来源于宿主体外的称为外源性感染(exogenous infection),如来自患者、带菌者或患病、带菌的动物;传染来自宿主自身的体内或体表,则称为内源性感染(endogenous infection)。
(一)外源性感染
1.患者 患者在疾病的潜伏期一直到病后一段恢复期内,都有可能通过一定方式向体外排菌,从而将病原体传播给周围他人。若能对患者及早做出诊断并采取治疗措施,是控制和消灭传染源的一项根本措施。
2.带菌者 带菌者是最危险的传染源,因为他们虽携带病原菌而没有临床症状,易被忽视;他们不断将病原菌排出体外,污染环境,危害极大。例如,脑膜炎球菌、白喉杆菌等可有健康带菌者,伤寒杆菌、痢疾杆菌等可有恢复期带菌者。
3.患病或带菌动物 有些病原菌只引起人类疾病,如伤寒杆菌、霍乱弧菌、脑膜炎球菌、淋球菌等,故只有患者或带菌者是传染源。但有些细菌则引起人畜共患病,如沙门菌、结核杆菌、耶尔森菌、炭疽杆菌等,其传染源可以是人,也可以是动物,即患病或带菌动物的病原菌也可传给人。在一些特定的地理环境中(如原始森林、大沙漠和沼泽地等),一些人畜共患病的病原体存在于某些野生动物(如鼠类)体内,并通常以节肢运动(如鼠蚤、恙螨等)为传播媒介,在野生动物之间引起疾病流行,这些地区则形成了自然疫源地。随着经济开发,人类进入自然疫源地的机会增加,人畜共患病的发病率也会随之上升。
4.医院内感染 医院内感染也称医源性感染,是指住院患者和医院内工作人员在医院内受到感染并出现症状者。医院内感染多为外源性交叉感染,是由患者与患者、患者与工作人员之间的相互直接传染,以及通过污染物品与人体间的间接感染。这种感染往往由于医院管理制度不严格、消毒灭菌不严格、空气环境不清洁等原因引起。
(二)内源性感染
引起内源性感染的细菌在发生感染前已经存在于宿主体内,其中多数为正常菌群中的条件致病菌,少数是以隐伏状态留居体内的病原菌(如结核杆菌)。正常情况下并不引起疾病,当机体大量使用广谱抗生素导致菌群失调时,或长期应用免疫抑制剂等药物使机体免疫功能降低时,这些细菌将迅速繁殖发生疾病。
二、传染的途径
前已述及各种病原菌侵入机体时,均有其特定的入侵门户,根据病原菌的入侵门户不同可将传染的途径分为以下几种。
1.呼吸道传播 患者或带菌者通过咳嗽、喷嚏、大声谈笑等,将带有病原菌的分泌物或飞沫排出,散布到空气中,被他人经呼吸道吸入而感染,如流脑、百日咳、白喉、结核等。
2.消化道传播 患者或带菌者的粪便等排泄物污染食物、水源或手指,经口进入他人消化道而引起感染,如菌痢、伤寒、霍乱、食物中毒等。
3.接触传播 病原菌通过人与人或人与动物的直接接触或通过用具等间接接触而感染,如淋病、麻风病、布氏菌病等。
4.节肢动物媒介传播 有的病原菌以吸血节肢动物为媒介,当带有病原菌的节肢动物叮咬人时,将病原菌注入人体引起疾病,如鼠间鼠疫可由鼠蚤传染给人。
5.创伤感染 细菌经皮肤黏膜的细小裂隙或创伤破损进入人体而引起感染,如破伤风、气性坏疽、疖等皮肤化脓性炎症。
三、传染的类型
病原菌的致病性(包括毒力、侵入数量及门户)和宿主的抗菌免疫能力(包括非特异性免疫、特异性免疫)是决定传染发生、发展和结局的两个关键因素。根据双方力量较量的结果,可出现隐性感染、显性感染和带菌状态三种传染类型。这三种类型并非绝对,随着双方力量的消长,可以出现移行、转化和交替的动态变化。
(一)隐性感染
当机体抗感染免疫力强,侵入的病原菌毒力较弱或数量不多时,侵入的细菌只在体内短时间地生长繁殖,对机体的损害轻微,不出现或仅出现不明显的临床症状,称之为隐性感染(inapparent infection),或称亚临床感染。在一次传染病流行中,隐性感染者一般占人群的90%或更多。有些隐性感染者可向体外排出病菌而成为带菌者。机体通过隐性感染也可获得特异性免疫,可防止同种细菌的再次感染。
(二)显性感染
当机体抗感染免疫力较弱,侵入的病原菌毒力较强、数量较多时,侵入的细菌在体内生长繁殖,以致机体的组织细胞受到较严重损害,生理功能也发生障碍,并出现一系列临床症状,称之为显性感染(apparent infection),即传染病。临床上按病情缓急不同,可分为急性和慢性。①急性感染:发病急、病程较短,只有数日至数周,如流脑、菌痢、霍乱等。②慢性感染:发病慢、病程长,数月或数年,如结核、麻风等。若根据感染部位与性质的不同,显性感染又可分为局部感染和全身感染。
1.局部感染 病原菌仅局限于机体某一部位,引起局部病变,如疖、痈等。
2.全身感染 病原菌及其毒性代谢产物向全身播散,引起全身症状,临床上常有下列几种情况。
(1)菌血症(bacteremia)病原菌由局部侵入血流,但未在血液中生长繁殖,只是短暂地经血到体内有关部位,再进行繁殖而致病,如伤寒病早期的菌血症期。
(2)毒血症(toxemia)病原菌只在局部繁殖而不侵入血液,只有其产生的毒素进入血流,引起独特的临床中毒症状,如白喉、破伤风等。
(3)败血症(septicemia)病原菌侵入血流,并在其中大量生长繁殖,产生毒性代谢产物,引起严重的全身中毒症状,如高热,皮肤、黏膜有出血斑点,肝脾肿大等。
(4)脓毒血症(pyemia)指化脓性细菌侵入血流,在其中大量繁殖产生毒素,在引起败血症的同时,化脓性细菌随血流到达机体其他组织或器官,产生新的化脓性病灶。例如,金黄色葡萄球菌的脓毒血症,可导致多发性肝脓肿、皮下脓肿、肾脓肿等。
(5)内毒素血症(endotoxemia)革兰阴性菌侵入血流,并在其中大量繁殖,崩解后释放出大量内毒素;也可由病灶内大量革兰阴性菌死亡,释放的内毒素入血所致。在严重革兰阴性菌感染时,常发生内毒素血症。症状因血中内毒素量的不同而异。轻则只有发热,重则可有DIC,休克甚至死亡。例如小儿急性中毒性细菌性痢疾。
上述全身性感染,除菌血症外临床表现都很严重,危害性极大。
(三)带菌状态
带菌状态指携带病原菌的机体及向体外排出病原菌的状态,包括短暂带菌状态(潜伏期或一过性隐性感染带菌状态)和慢性带菌状态。处于带菌状态的个体,称为带菌者(carrier)。慢性带菌者(chronicarrier)是指隐性感染后或显性感染的主要症状体征已消失,但机体仍持续或间歇性地向体外排出病原菌达6个月以上者,例如,伤寒慢性带菌者、白喉慢性带菌者。
(四)医院内感染
在众多的感染类型中,还有一种因特殊环境造成的感染——医院内感染(nosocomial infection)。这是一种由住院患者、陪护者或医院工作人员在医院期间受到的感染并出现临床症状。造成院内感染的医源性因素有:某些治疗措施造成患者免疫功能下降;不合理使用抗生素,导致耐药菌株增加;某些诊断、治疗器械的使用不当,增加机体感染机会;医院内环境消毒、卫生清理不到位等。目前医院内感染的发生率呈不断上升的趋势。常见的医院内感染主要有下呼吸道感染、泌尿生殖道感染、手术伤口感染及胃肠道感染等。根据感染的来源不同,可将医院内感染分为以下几种:
1.交叉感染 由医院内患者、工作人员或陪护者相互之间直接或间接传播引起的感染。
2.内源性感染 也称自身感染,是在治疗过程中由患者自身体内的正常菌群引起的感染。
3.医源性感染 在预防、诊断及治疗过程中,因所用器械消毒不严而引起的感染。
(李振江)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















